Síndrome del niño zarandeado. Traumatismo craneal no accidental
2 EAP Casetas. Casetas. Zaragoza (España).
3 Servicio de Radiodiagnóstico. Hospital Universitario Miguel Servet. Zaragoza (España).
4 EAP Illueca. Zaragoza (España).
5 Unidad de Neurometabolismo. Servicio de Pediatría. Hospital Universitario Miguel Servet. Zaragoza (España).
RESUMEN
El síndrome del lactante zarandeado o traumatismo craneal por maltrato, como se lo prefiere denominar en la actualidad, se caracteriza por la triada hemorragia subdural, hemorragias retinianas y encefalopatía aguda. Ninguno de estos signos por separado es patognomónico de maltrato, su asociación clínica y en ausencia de otro proceso patógeno y explicación plausibles obligan a tenerlo en mente y a tratar de descartarlo. Siempre debe prevalecer la protección del menor, ingresando al niño ante su sospecha y dando parte a los Servicios Sociales. No se debe asumir que esta triada y el zarandeo se realizan siempre con intención manifiesta de dañar por la consecuencias legales y penales que pueden tener en los progenitores o cuidadores.
INTRODUCCIÓN
El síndrome del lactante zarandeado (shaken baby syndrome en inglés) fue descrito por Caffey en 1972 y se caracteriza por la triada compuesta por traumatismo craneal (que se manifiesta por hemorragia subdural o subaracnoidea, o edema cerebral difuso), hemorragias retinianas y encefalopatía aguda. El zarandeo se considera una forma de maltrato infantil, aunque este no siempre se realiza con intención manifiesta de dañar (como puede ocurrir durante las maniobras enérgicas en la reanimación de lactantes, en los atragantamientos o en situaciones de llanto intenso).
Desde el año 2009 la academia Americana de Pediatría recomienda usar el término traumatismo craneal por maltrato (TCM, en inglés abusive head trauma), evitando en la terminología el mecanismo lesional (zarandeo) e incluyendo los hallazgos clínicos (traumatismo craneal), pues de esta forma se abarca un mayor cantidad de mecanismos lesionales (golpeo directo, traumatismo con objeto, lanzar y aplastar) y se centra más en la lesión craneal o cerebral producida por el traumatismo recibido por maltrato (también denominado infligido o no accidental).
La controversia sobre este cuadro se basa en que los mecanismos de producción y daños resultantes entre los traumatismos craneales accidentales y los de maltrato se solapan, muchas veces no hay testigos del evento traumático, el perpetrador rara vez ofrece una historia veraz del evento, no hay una prueba única y sencilla que asegure el diagnóstico y el diagnóstico conlleva importantes consecuencias legales1.
DEFINICIÓN
El TCM se define como los signos y síntomas que pueden surgir en un lactante o niño menor de 5 años por un impacto directo sobre el cráneo, zarandeo violento o ambos, pudiendo asociar lesiones a nivel de esqueleto axial y apendicular, a nivel ocular y a nivel cerebral y medular2.
EPIDEMIOLOGÍA
Los traumatismos craneoencefálicos (TCE) son la primera causa de mortalidad en niños mayores de un año en países desarrollados. En niños menores de un año los TCE suelen ser menos frecuentes y menos graves, por la mayor vigilancia de sus padres y la mayor elasticidad del cráneo. Solo el 2-3% de los TCE asocian fracturas craneales, y en ese caso solo el 1% presenta sangrado epidural o subdural3.
El TCM es la causa más frecuente de neurotrauma en niños menores de 2 años, por lo que debe ser considerado en todo neurotrauma cuya causa no esté perfectamente clarificada4.
El TCM presenta una incidencia entre 14 y 40 por 100 000 niños menores de un año, con un leve predominio en varones2, puede ocurrir a cualquier edad, pero con más frecuencia en menores de un año, sobre todo menores de 6 meses. Su incidencia real debe ser mayor por su falta de comunicación o fallos en su reconocimiento5. Suelen diagnosticarse los casos más graves que precisan ingreso hospitalario y en caso de fallecimiento repentino podrían quedar sin diagnóstico en ausencia de necropsia6. Su mortalidad en las siguientes horas-días al incidente varía entre el 5% y el 23%4.
Factores de riesgo para padecer un TCM:
- Intrínsecos al niño: sexo varón, niños de corta edad (menos de un año, especialmente menos 6 meses) y antecedentes de prematuridad o encefalopatía. Los niños con hidrocefalia externa benigna del lactante tienen mayor riesgo de sufrir hematomas subdurales ante mínimos traumatismos, por lo que en esta situación los padres deben ser advertidos del mayor riesgo que puede tener por el zarandeo7.
- Extrínsecos: padres jóvenes, de bajo nivel socioeconómico, con inestabilidad laboral o de pareja, cuidadores de sexo masculino, cuidadores abusadores de sustancias, cuidadores afectos de trastornos mentales o discapacidad intelectual y entorno con violencia doméstica.
Los niños que viven en un hogar con adultos no emparentados tienen 50 veces más de riesgo de sufrir un TCM que aquellos que conviven con sus padres biológicos2.
Algunos padres refieren que sofocaron, abofetearon o sacudieron a sus hijos a causa de sus episodios de llanto, y otros lo realizaron como método disciplinario2. Habitualmente el abuso suele darse en la situación de un cuidador estresado de antemano, con una inadecuada situación social y favorecida por un evento estresante adicional, como el llanto inconsolable del niño5,8.
Responsables: los varones suelen ser los ejecutores, con el doble de frecuencia que las mujeres. Los responsables suelen ser por orden de frecuencia: los padres, las parejas de la madre, los cuidadores o niñeros y la madre2.
HISTORIA CLÍNICA
Los niños que han sufrido un TCM frecuentemente consultan por las manifestaciones clínicas asociadas a sus lesiones cerebrales, evidentes en unos casos, sutiles y no específicas en otros. En ocasiones los adultos que acuden con el niño al médico niegan la existencia de traumatismo previo a la clínica o refieren caídas de poca altura (menores a un metro). Las personas que provocan un TCM suelen esperar un tiempo antes de consultar, en espera de la recuperación espontánea del niño. La clínica puede ser amplia, desde manifestaciones inespecíficas, como irritabilidad, problemas de alimentación, vómitos o alteraciones del desarrollo psicomotor, hasta síntomas graves, como letargia, compromiso respiratorio, convulsiones o apnea. El único dato clínico que se ha asociado a TCM con elevado valor predictivo positivo (93%) es la apnea4,9. La clínica depende de las lesiones causadas:
- Lesiones cráneoencefálicas: sus principales manifestaciones clínicas son vómitos, encefalopatía y convulsiones. El principal hallazgo intracraneal es el hematoma subdural (presente en el 77-90% del TCM)8 (Figura 1). La causa más frecuente de hematoma subdural es el TCM4. Los hematomas subdurales se asocian a TCM con más probabilidad cuando son múltiples, localizados en la convexidad, interhemisféricos o en la fosa posterior10. Las fracturas craneales suelen ser lineales, tanto en los traumatismos craneales accidentales como en los infligidos. Cuando las fracturas craneales son bilaterales, múltiples, deprimidas, con diástasis de los bordes de fractura mayor a 3 mm, sobrepasan los límites de las suturas o son de localización occipital, aunque no patognomónicas, son altamente sugestivas de TCM7. Las complicaciones de las fracturas craneales como la diastasis de los bordes o el crecimiento de la fractura solo ocurren en traumatismos de alta energía o en el TCM7.
- Fracturas óseas: principalmente a nivel costal (por compresión torácica al zarandear o golpear al niño, y muestran una elevada asociación al maltrato) y metafisarias de huesos largos. Se han descrito fracturas costales anteriores en las maniobras de resucitación en adultos y se cree que podría ocurrir también en niños. Hay pocos datos acerca de si las fracturas costales posteriores podrían ocurrir al resucitar con los dos pulgares. La presencia de callos de fracturas costales probablemente no tenga relación con compresiones torácicas recientes y sugieren la posibilidad de maltrato. Las fracturas diafisarias de cualquier hueso se suelen asociar a TCM, más frecuentes en el húmero y el fémur. A partir del año de vida, con el inicio de la deambulación, los mecanismos accidentales son más comunes.
- Cutáneas: hematomas y tumefacciones de tejidos blandos. Se debe considerar la posibilidad de maltrato si se observan en niños sin movilidad autónoma (menor de 4 meses) y cuando estas lesiones se localicen en cara, orejas o cuello en menores de 4 años (predictivos de maltrato con una sensibilidad del 97% y especificidad del 84%)5. Las lesiones cutáneas (hematomas y tumefacciones) no siempre están presentes en las situaciones de maltrato y su ausencia no implica la existencia de una enfermedad ósea subyacente.
- Oculares: hemorragias retinianas (reportadas en el 74-82% de casos de TCM)8 y de nervio óptico. No son diagnósticas, pero son altamente sugestivas de TCM, en especial si la afección hemorrágica de la retina es severa. También pueden estar presentes en los partos vaginales (en este caso se resuelven en el primer mes de vida), traumatismos por accidentes de vehículos, lesiones por aplastamiento y enfermedades críticas. En estos casos, su patrón de presentación suele ser diferente al TCM. Aunque no patognomónicas, son muy sugestivas de TCM aquellas hemorragias retinianas bilaterales, en forma de llama, que se extienden a los márgenes externos de la retina, son demasiado numerosas para ser contadas y que involucran diferentes capas de la retina. La retinosquisis (particular plegamiento de la retina) también es muy sugestiva de TCM, y se ha descrito en lesiones por aplastamiento cefálico. Las hemorragias retinianas, aunque con muy baja frecuencia, se han descrito en víctimas de maltrato sin evidencias radiológicas de lesión intracraneal.
- Cervicales: lesiones ligamentarias y medulares, favorecido por la anatomía de los niños, con cabeza grande en relación con el cuerpo (la cabeza infantil supone el 15-20% del peso corporal, frente al adulto en el que supone un 2-3%) y la debilidad de la musculatura cervical.
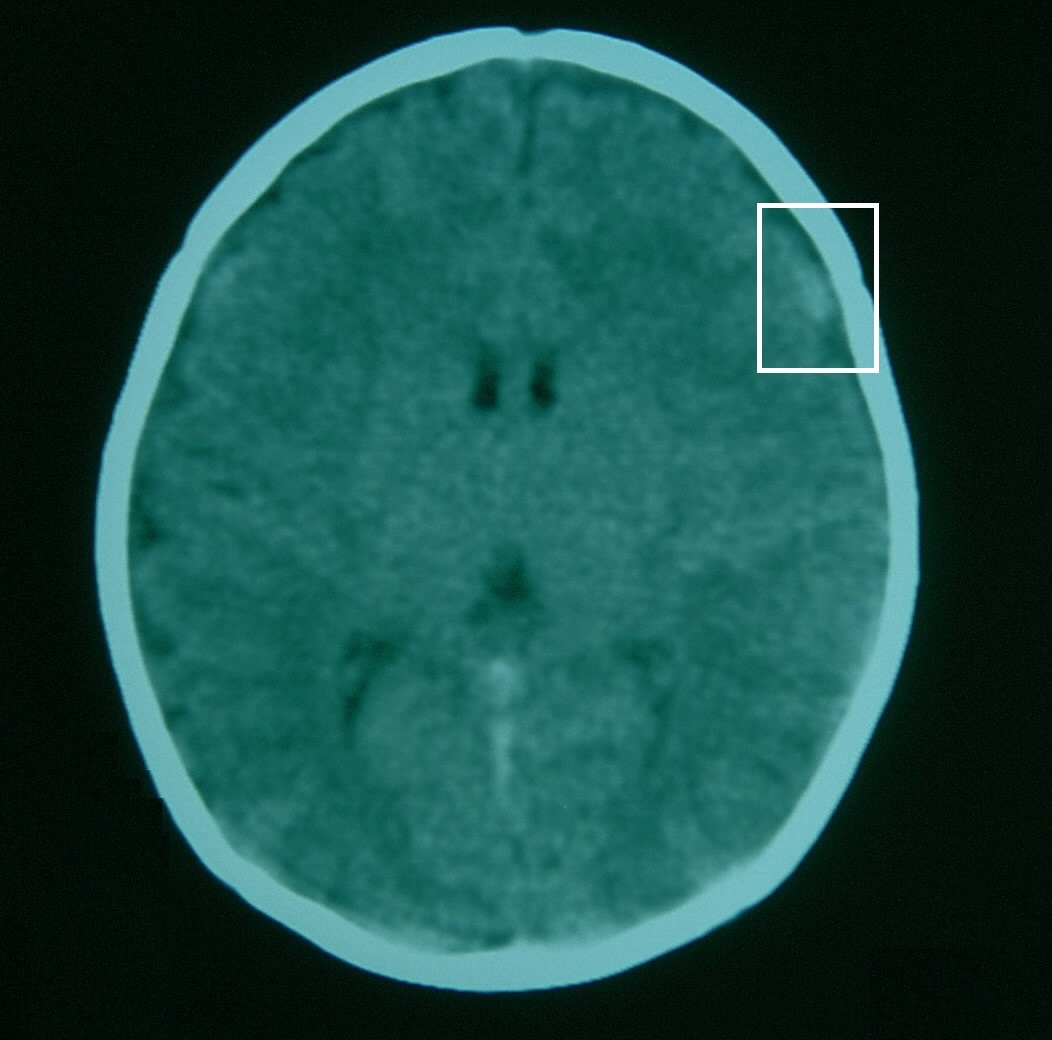
Figura 1. Lactante de mes y medio con cuadro de encefalopatía aguda y crisis convulsivas. La TC craneal muestra una imagen hiperdensa frontotemporal derecha compatible con hematoma subdural. Mostrar/ocultar
DIAGNÓSTICO
El diagnóstico del TCM es sencillo, es la situación de maltrato infantil que ocasiona lesiones craneales o cerebrales, lo que no resulta tan sencillo es determinar si la situación de maltrato ha existido8.
El maltrato infantil se debe sospechar ante traumatismos craneales o clínica neurológica no explicados por los eventos banales relatados por los cuidadores, teniendo en cuenta que en lactantes la presencia de hemorragia subdural, hemorragias retinianas y encefalopatía deben plantear la posibilidad de maltrato, especialmente si aparecen asociadas, aunque siempre deben descartarse otras posibles etiologías que pueden producir manifestaciones similares (Tablas 1 y 2)8. Ante toda encefalopatía aguda en lactante debe contemplarse el TCM, dado que, por la elevada inespecificidad de los síntomas clínicos, únicamente un alto grado de sospecha de maltrato puede permitir establecer un diagnóstico precoz.
Tabla 1. Diagnóstico diferencial del hematoma subdural8. Mostrar/ocultar
Diagnóstico diferencial
La causa más frecuente de hematoma subdural es el TCM4. El hematoma subdural puede ocurrir en los primeros días de vida causado por el parto vaginal, pudiendo estar presente en hasta una cuarta parte de los recién nacidos; suele ser de pequeño tamaño, asintomático y se suele resolver espontáneamente en 4-6 semanas; no se han reportado casos de resangrado ni cronificación por esta causa.
Otras entidades cuyos hallazgos se pueden confundir con el TCM son los traumatismos accidentales, el trauma del parto, los trastornos de la coagulación y los trastornos metabólicos. En general se pueden distinguir con una anamnesis y exploración física exhaustivas, y con estudios analíticos y radiológicos8.
En las Tablas 1 y 2 se aprecian enfermedades que pueden producir respectivamente hematoma subdural y hemorragias subaracnoideas, y que siempre deben ser tenidas en cuenta.
Tabla 2. Diagnóstico diferencial de hemorragias retinianas8. Mostrar/ocultar
PRUEBAS COMPLEMENTARIAS
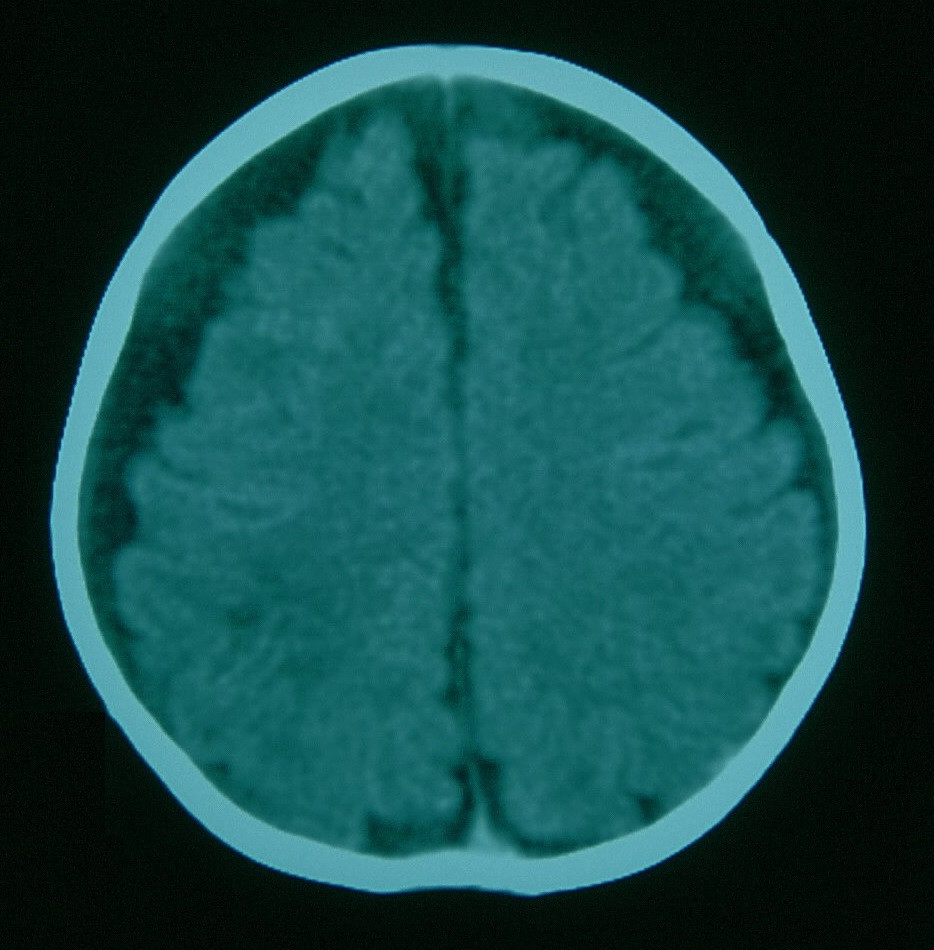
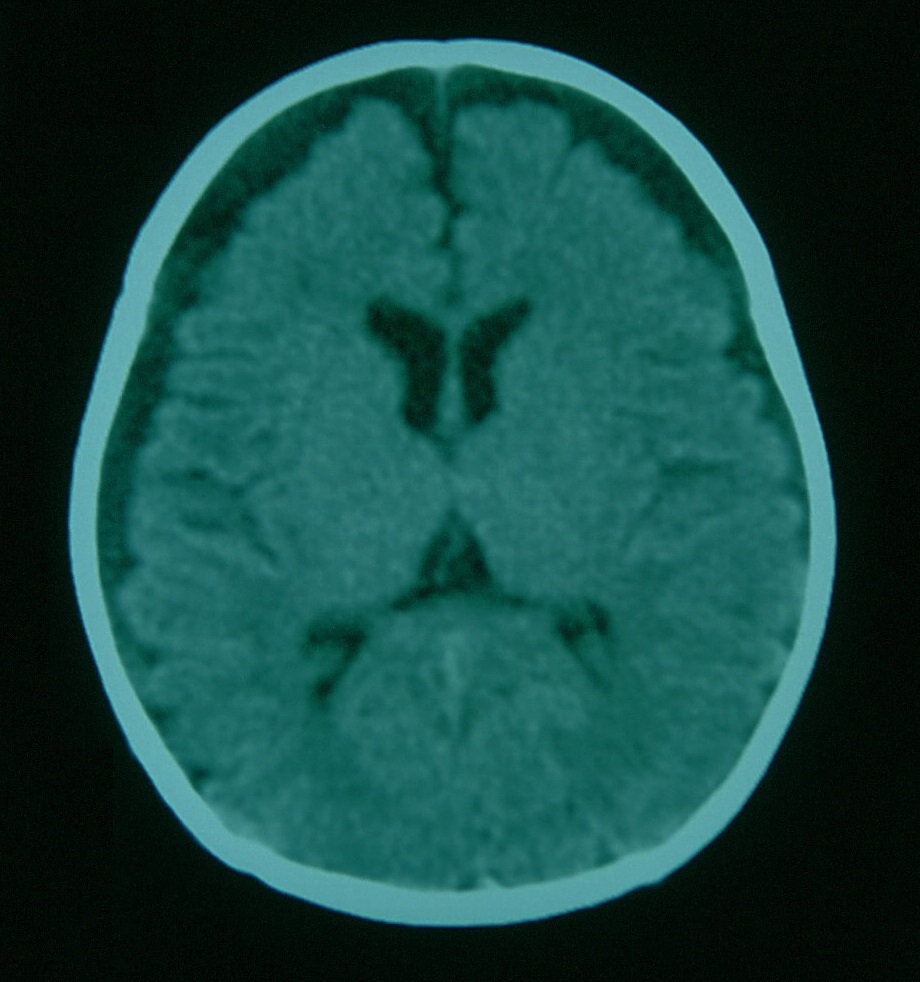
Ante la sospecha de TCM se debe realizar hemograma, estudio básico de coagulación (tiempo de protrombina y tiempo de tromboplastina parcial activada), metabolismo óseo (hormona paratiroidea, fósforo y 25-OH-vitamina D), estudio metabólico básico (aminoácidos, acilcarnitinas en plasma y ácidos orgánicos en orina), estudio oftalmológico, estudios radiológicos (serie ósea y neuroimagen)8. Se debe realizar neuroimagen en todo niño con sospecha de maltrato y que asocie sospecha de neurotrauma o hemorragias retinianas. El hallazgo de múltiples sangrados (subdurales/epidurales) es bastante sugestivo de maltrato6. Se puede encontrar en estos casos un incremento de los espacios pericerebrales como consecuencia del daño producido por los traumatismos craneales previos no diagnosticados, apreciándose restos hemáticos con diferentes densidades en la tomografía computarizada (TC), hiperdensos en sangrados agudos e hipodensos en sangrados antiguos, pudiendo indicar en esta situación que el TCM ha sido repetido en diferentes momentos (Figura 2).
Figura 2. TC craneal 19 días tras el ingreso. Aumento de espacios pericerebrales con diferentes densidades del líquido pericerebral. Mostrar/ocultar
TRATAMIENTO
Todo lactante con sospecha de maltrato debe ser ingresado para asegurar su protección. En muchas ocasiones, los niños que han sufrido un TCM suelen precisar una estancia en la unidad de intensivos pediátricos para estabilizar su vía aérea, dar soporte ventilatorio, manejar la hipertensión endocraneal y minimizar el daño cerebral secundario al efecto masa, hipoxia y crisis convulsivas. En ocasiones, para el manejo de la hipertensión intracraneal, pueden requerir craniectomía descompresiva, derivación subduroperitoneal o drenaje subduroexternal8.
Debido a su elevada morbimortalidad y el elevado riesgo de reincidencia se debe dar parte al Juzgado y a los Servicios Sociales para prevenir nuevas agresiones, que empobrecerían el pronóstico del menor o podrían causar incluso su fallecimiento. No se debe asumir que el zarandeo se realiza siempre con la intención manifiesta de dañar, por las consecuencias médicas y penales que pueden tener en los progenitores o cuidadores.
PRONÓSTICO
El TCM es la causa más frecuente de fallecimiento traumático en la infancia. Se estima que hasta el 8-25% de los niños víctimas fallecen a causa de sus lesiones. Los supervivientes presentan una elevada morbilidad, con alto índice de discapacidades y secuelas: discapacidad intelectual, parálisis cerebral y epilepsia (el 60% sufre secuelas neurológicas, el 65% afectación visual y el 12% estado vegetativo persistente). Estudios entre supervivientes de TCM hablan de un tercio con secuelas graves, un tercio con secuelas moderadas y otro tercio con secuelas leves o sin secuelas4.
PREVENCIÓN
La prevención del TCM se basa principalmente en proporcionar información a los padres de cómo actuar frente al llanto de sus hijos, sensibilizándoles del elevado riesgo que puede suponer la maniobra de zarandeo, recordándoselo especialmente a los padres de lactantes con hidrocefalia externa benigna. Al respecto, pocos avances relevantes han acaecido en los últimos años.
La bibliografía reciente cuestiona la especificidad de la clínica (encefalopatía, hemorragia subdural y hemorragia retinianas) con el mecanismo lesional del zarandeo en ausencia de la confesión de los cuidadores o testigos11, con airadas repuestas de diferentes sociedades médicas, provocando al respecto un debate más legal que científico o médico. En la actualidad, hay completo consenso de que los lactantes no deben ser zarandeados y que este mecanismo puede tener fatales consecuencias, primando la protección del menor: ante esta triada se debe considerar la posibilidad de maltrato y dar parte a los Servicios Sociales12.
CUADERNO DEL PEDIATRA
- El TCE es la causa más frecuente de mortalidad en niños mayores de un año en países desarrollados.
- Los TCE accidentales son más frecuentes en niños mayores de un año deambulantes. En los niños menores de un año, los TCE accidentales suelen ser menos frecuentes y menos graves. El TCM es más habitual en niños menores de un año, especialmente en menores de 6 meses.
- El TCM debe plantearse siempre en el diagnóstico diferencial de neurotraumas o clínica neurológica no explicada por los eventos banales relatados por sus cuidadores.
- Las manifestaciones encefalopatía, hemorragia subdural y hemorragias retinianas deben hacer pensar en TCM, especialmente si aparecen juntas, siendo características pero no patognomónicas.
- El TCM no siempre se realiza con intención manifiesta de provocar daño.
- Ante la sospecha de TCM, debe primar la seguridad del menor, debiendo ingresar y dar parte a los Servicios Sociales y al juez por su elevada morbimortalidad y el elevado riesgo de recurrencia.
- Es fundamental su prevención con información a los padres y cuidadores, y su identificación precoz.
BIBLIOGRAFÍA
- Christian CW, Block R; Committe on Child Abuse and Neglect; American Academy of Pediatrics. Abusive head trauma in infants and children. Pediatrics. 2009;123:1409-11.
- Greeley CS. Abusive head trauma: a review of the evidence base. AJR Am J Roentgenol. 2015;2014:967-73.
- Carrascosa Romero MC, Rosano Fernández A, Escudero Cantó C, Medina Monzón MC, Cros Ruiz de Galarreta T. Diagnóstico por la imagen del traumatismo craneoencefálico por maltratos al recién nacido. Rev Esp Med Legal. 2011;37:117-21.
- Sieswerda-Hoogendoorn T, Boos S, Spivack B, Bilo RA, van Rijn RR. Educational paper: Abusive head trauma part I. Clinical aspects. Eur J Pediatr. 2012;17:415-23.
- Hinds T, Shalaby-Rana E, Jackson AM, Khademian Z. Aspects of abuse: abusive head trauma. Curr Probl Pediatr Adolesc Health Care. 2015;45:71-9.
- Laurent-Vannier AS. Diagnostic guidelines in abusive head trauma: key recommendations of a French public hearing. Pediatr Radiol. 2014;44:S654-9.
- Sieswerda-Hoogerdoorn T, Boos S, Spivack B, Bilo RA, van Rijn RR. Abusive head trauma part II: radiological aspects. Eur J Pediatr. 2012;171:617-23.
- Narang S, Clarke J. Abusive head trauma: past, present and future. J Child Neurol. 2014;29:1747-56.
- Guerra García P, Gimeno Sánchez I, Peña González LP, Avedillo Jiménez P, Simón de las Heras R, Martínez Aragón Calvo A, et al. Traumatismo craneal infligido no accidental. Acta Pediatr Esp. 2012;70:179-85.
- Hsieh KL, Zimmerman RA, Kao HW, Chen CY. Revisiting neuroimaging of abuse head trauma in infants and young children. AJR Am J Roentgenol. 2015;204:944-52.
- Lynøe N, Elinder G, Hallberg B, Rosén M, Sundgren P, Eriksson A. Insufficient evidence for ‘shaken baby syndrome’ - a systematic review. Acta Paediatr. 2017;106:1021-27.
- Ludvigsson JF. Extensive shaken baby syndrome review provides a clear signal that more research is needed. Acta Paediatr. 2017;106:1028-30.
LECTURAS RECOMENDADAS
-
Togioka BM, Arnold MA, Bathurst MA, Ziegqfeld SM, Nabaweesi R, Colombani PM, et al. Retinal hemorrhages and shaken baby syndrome: an evidence-based revied. J Emerg Med. 2009;37:98-106.
Revisión sobre las hemorragias retinianas y su diagnóstico diferencial entre causas accidentales y no accidentales. -
Pou Fernández J. El pediatra y el maltrato infantil. 2.ª edición. Madrid: Ergon; 2017.
Libro que hace un resumen de todas las posibles formas de maltrato infantil, dando claves diagnósticas de cómo identificarlo, así como orientaciones sobre la actitud del pediatra ante dichas situaciones. Entre estos se incluye el lactante zarandeado.