Sarna
2 Servicio de Dermatología. Hospital Niño Jesús. Madrid. (España).
PUNTOS CLAVE
- La sarna es una enfermedad infecciosa que tiene una distribución mundial y afecta a todas las razas, edades y clases sociales.
- En una enfermedad de difícil diagnóstico si no se tiene un alto índice de sospecha, debido a la amplia gama de síntomas y presentaciones posibles.
- La presencia de lesiones pruriginosas de reciente aparición y afectación familiar son datos muy indicativos de la enfermedad.
- La localización y el tipo de lesiones varían según la edad del paciente, y son especialmente variables en los menores de dos años.
- La sospecha clínica fundada es suficiente para iniciar el tratamiento de todos los contactos cercanos al mismo tiempo.
- En nuestro país el tratamiento tópico de elección es la permetrina en crema al 5%.
- La correcta aplicación del tratamiento es fundamental para aumentar la eficacia del mismo.
- La ivermectina oral es el tratamiento de elección en determinadas circunstancias.
RESUMEN
La sarna en una enfermedad parasitaria común que afecta a todas las edades, clases sociales, razas y países. El hacinamiento, la falta de higiene, la movilidad de la población, el retraso diagnóstico o el diagnóstico incorrecto facilitan su propagación. Se trata de una infestación muy pruriginosa y tiene una distribución de las lesiones característica que varían según la edad del paciente. Su diagnóstico es clínico y para ello debemos tener un alto índice de sospecha de sarna ante una dermatosis pruriginosa. El tratamiento de elección, por seguridad y escasos efectos secundarios, es la permetrina en crema al 5%. Es muy importante que se aplique de forma correcta y simultánea al paciente y sus contactos íntimos. La persistencia del prurito no indica fracaso del tratamiento y puede durar un mes después de la curación. La ivermectina oral es una alternativa válida cuando fracasa el anterior o la situación epidemiológica lo requiere.
CASO CLINICO
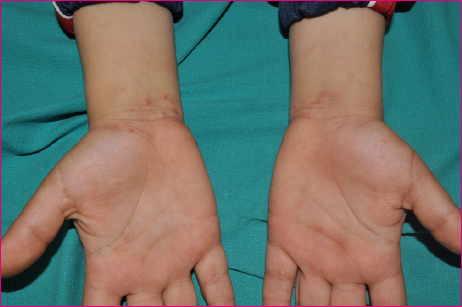
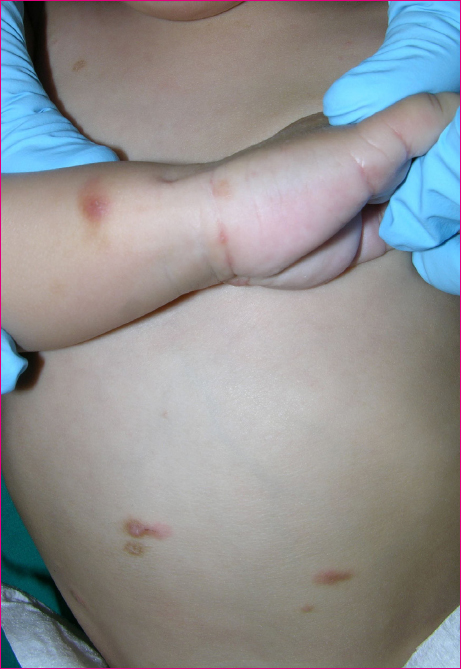
Acude a nuestra consulta del centro de salud una niña de cinco años de origen marroquí acompañada de su tía. Consulta por lesiones en ambas manos desde hace una semana, cree que no le causan ninguna molestia. No ha tenido fiebre, picor ni otros síntomas acompañantes. No ha visto otras lesiones en el cuerpo de la paciente y nadie en el domicilio presenta lesiones similares. En la exploración física presenta lesiones papulares, papuloerosivas y erosivo-costrosas en la cara flexora de la muñeca derecha; y menos numerosas en la muñeca izquierda (Figura 1). En tronco y extremidades presenta escasas lesiones papulares, sin lesiones de rascado asociadas. Con la sospecha clínica de sarna se cita al día siguiente con sus padres para conocer la situación familiar y explicar el tratamiento que debe realizar de forma conjunta toda la familia y los contactos cercanos. Su madre nos cuenta que hace unas semanas a su hermana mayor se le diagnosticó un problema de piel pero no realizó el tratamiento porque tuvo que ausentarse del país. También nos dice que hay varios adultos que conviven en el domicilio que se han quejado de forma ocasional de picor de piel.
Figura 1. Lesiones típicas de sarna. Se aprecian lesiones papulosas y pápulo-costrosas en la cara anterior de ambas muñecas Mostrar/ocultar
EL PROBLEMA EN NUESTRO MEDIO
La sarna es una infestación cutánea que se produce con relativa frecuencia en nuestro entorno y que afecta a todas las clases sociales, por lo que debemos incluirla siempre en nuestro diagnóstico diferencial. La higiene escasa y el hacinamiento son factores importantes para su propagación. El diagnóstico incorrecto y la dilación en el inicio del tratamiento contribuyen a la diseminación de la enfermedad1.
ORIENTACIÓN CLÍNICA EN LA CONSULTA DE ATENCIÓN PRIMARIA
Ante la presencia de lesiones cutáneas sugerentes de sarna en un niño, debemos:
- Hacer una exploración física completa e investigar los antecedentes epidemiológicos.
- Realizar el diagnóstico diferencial de las lesiones con otras enfermedades cutáneas.
- Una vez diagnosticada la enfermedad, es importante realizar el tratamiento simultáneo de pacientes y contactos cercanos, aunque no presenten síntomas.
- Valorar los pacientes que por duda en el diagnóstico o por mala respuesta al tratamiento precisen ser derivados a Dermatología Infantil.
¿Qué es la sarna?
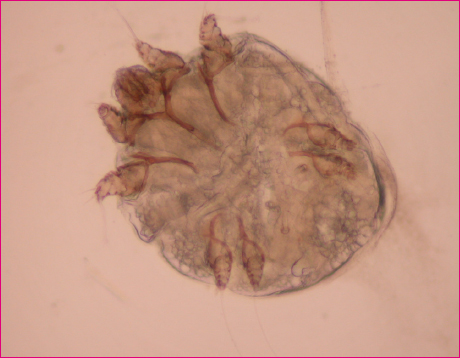
La sarna es una enfermedad cutánea debida a la infestación y la sensibilización al ácaro Sarcoptes scabiei var hominis (Figura 2). Se caracteriza por ser intensamente pruriginosa, tener un patrón de distribución de lesiones característico y por afectar a los contactos cercanos íntimos del afectado2.
Figura 2. Sarcoptes scabiei. Aspecto del parásito adulto en la visión directa al microscopio óptico tras el frotis de un surco acarino Mostrar/ocultar
¿Qué debemos saber de la epidemiología de la sarna?
La sarna es una infestación común, endémica en muchos países y de incidencia creciente en otros, que aparece de forma cíclica cada 15-30 años. Se calcula que afecta a unos 300 millones de personas en todo el mundo, y su presentación es más frecuente en los meses fríos y en las zonas urbanas3. Puede afectar a todos los niveles socioeconómicos con independencia de la edad, el sexo, la raza y el grado de higiene personal. El hacinamiento, los movimientos migratorios y el diagnóstico incorrecto facilitan su diseminación1. La transmisión de la sarna suele llevarse a cabo mediante contacto directo de persona a persona, en particular el contacto cercano, íntimo y prolongado, como el que existe entre padres e hijos; por lo que los bebés y los niños son susceptibles en particular a la infestación. Es raro que los niños se contagien entre sí en la escuela, ya que lo habitual es que no se dé el nivel de contacto necesario para la transmisión2. Es poco frecuente que la sarna se contagie de manera indirecta por manipulación o uso de ropa contaminada, excepto que existan altas cargas parasitarias como en la sarna costrosa2, ya que fuera de la piel humana el ácaro solo sobrevive entre 24 y 36 horas1. Los humanos son la única fuente de contagio, dado que las variedades animales de Sarcoptes scabiei no suelen reproducirse en la piel humana1 y rara vez viven más de unos pocos días en un huésped humano2. Los niños pueden ser los únicos casos sintomáticos dentro de un grupo familiar3. En adultos jóvenes, el contacto sexual es el modo de transmisión más habitual. Desde la exposición inicial al ácaro hasta el desarrollo de los síntomas pueden pasar de cuatro a seis semanas (periodo clínicamente latente), hecho que facilita la transmisión de la infestación al estar el paciente sin diagnosticar ni tratar4,5. Si la persona ya ha estado infestada está sensibilizada y desarrollará síntomas, por lo general más leves, entre uno y cuatro días desde la exposición al ácaro2,4. El ácaro adulto hembra vive unas cinco semanas en la piel, donde hace túneles y pone 2-3 huevos al día; así, en la sarna clásica se encuentran entre 5-15 ácaros sobre el huésped infectado5,6. El número de ácaros en la sarna es directamente proporcional al riesgo de transmisión5.
¿Qué presentación clínica nos puede hacer sospechar sarna?
La sarna tiene tres presentaciones clínicas básicas: la forma clásica, la forma costrosa y la forma nodular5.
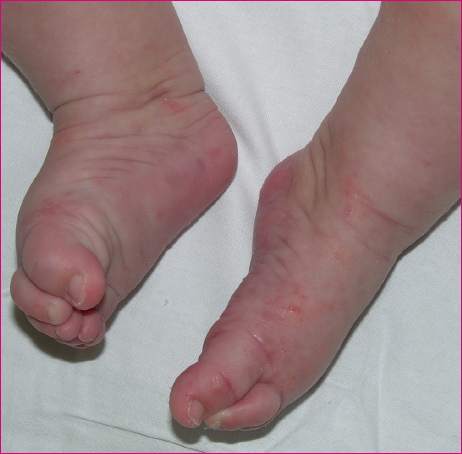
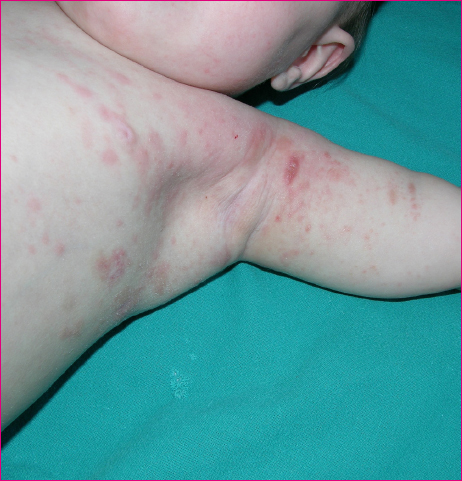
La presencia de lesiones papulares, eritematosas y pruriginosas nos tiene que hacer pensar en una posible sarna clásica. La causa de la erupción es una reacción de hipersensibilidad a las proteínas del parásito2,5. Las lesiones se localizan de forma simétrica y bilateral, y afectan electivamente ciertas regiones como la cara anterior de las muñecas, la región interdigital y los tobillos, donde es frecuente observar el surco acarino, un pequeño túnel intraepidérmico que excava el ácaro (Figura 3). El picor es el síntoma más característico, a menudo intenso, generalizado y que empeora por las noches. El prurito de carácter familiar es casi patognomónico de sarna. Sin embargo, la ausencia del cuadro familiar no excluye el proceso7. En los niños las lesiones suelen ser más inflamatorias que en los adultos, a menudo con vesículas. En los lactantes el cuadro puede presentarse de forma atípica como un eccema generalizado, con escaso prurito o que afecta localizaciones inusuales en edades más avanzadas, como por ejemplo cara, cuello cabelludo, palmas o plantas4,6 (Figura 4).
Figura 3. Surco acarino. Se aprecian lesiones eritemato-papulosas lineales que corresponden al túnel excavado en la capa córnea por el ácaro Mostrar/ocultar
Figura 4. Lesiones atípicas de sarna. Erupción eritematoedematosa y descamativa en torno a la región axilar en un lactante. Se aprecia también una lesión nodular muy orientativa del diagnóstico Mostrar/ocultar
La sarna costrosa o sarna noruega se produce en pacientes inmunocomprometidos (HIV, trasplantados) o que tienen incapacidad para rascarse, como es el caso de niños con retraso psicomotor. En estos casos, el número de parásitos es mucho mayor y la contagiosidad del cuadro aumenta de forma exponencial.
Por último, la sarna nodular presenta lesiones nodulares, no costrosas ni descamativas, con intenso prurito5. Estas lesiones tienden a persistir durante meses incluso después de la erradicación del parásito (Figura 5).
Figura 5. Sarna nodular. Lesiones nodulares de tono parduzco en el miembro superior y el tronco Mostrar/ocultar
¿Qué tipo de lesiones podemos encontrar?
- Pápulas inflamatorias: son las lesiones típicas, papuloeritematosas, con frecuencia erosionadas por el rascado2.
- Surco acarino: línea delgada de color gris, serpiginosa, de menos de 2 cm de longitud, que a menudo se presenta excoriada en manos y pies, lesión patognomónica de la sarna2. El surco es excavado por la hembra fecundada en las capas superficiales de la epidermis.
- Eminencia acarina: pequeña vesícula al terminar el surco acarino donde se encuentra el parásito.
- Nódulo escabiótico: lesión nodular de color marrón-rojizo de 2-5 mm extremadamente pruriginosa2. Se localiza en las partes cubiertas del cuerpo como áreas genitales, ingles y axilas. Cuando predominan este tipo de lesiones se habla de sarna nodular5. Se cree que se deben a una respuesta granulomatosa a los antígenos y heces del ácaro muerto y pueden persistir meses e incluso años después del tratamiento1.
- Lesiones por sensibilización: son lesiones de tipo urticariforme y eccematoso producidas por hipersensibilidad al ácaro y sus residuos. Aparecen a las 2-3 semanas del contagio junto con el prurito. Hay descritos casos de pacientes con urticaria generalizada como manifestación inicial de sarna2.
- Lesiones de rascado: son excoriaciones lineales múltiples provocadas por el paciente, más evidentes en las áreas accesibles al rascado del tronco, que dificultan el diagnóstico al impedir ver los surcos acarinos.
- Infecciones bacterianas secundarias (forúnculo, impétigo, ectima, paroniquia, erisipela, etc.): en la mayoría de los casos se deben a Streptococcus pyogenes o Staphylococcus aureus. Son más frecuentes en sarna de larga evolución, en pacientes con poca higiene y durante los meses de verano2.
- Acropustulosis postescabiótica: son lesiones vesiculosas y vesículopustulosas en palmas y plantas que aparecen tras el tratamiento antiescabiótico. Se trata de una reacción de hipersensibilidad, pero las lesiones son tan pruriginosas y recurrentes que hacen considerar una posible ineficacia del tratamiento.
¿Dónde se localizan las lesiones? 1,2
Las localizaciones más frecuentes en niños mayores y adultos son:
- Manos: pliegues interdigitales, caras laterales de los dedos y superficies flexoras de las muñecas.
- Pliegues de las superficies extensoras de codos, rodillas y tobillos.
- Tronco: pliegues axilares, areolas mamarias, línea de la cintura, flancos, ombligo y región periumbilical, glúteos y surco interglúteo.
- Genitales: bolsa escrotal y pene.
Las localizaciones frecuentes de las lesiones en niños menores de 2 años son:
- Cara.
- Cuero cabelludo.
- Cuello.
- Palmas.
- Plantas.
¿Cómo se diagnostica la sarna?
En la mayoría de las ocasiones el diagnóstico de la sarna es clínico. Aunque con frecuencia podemos realizar el diagnóstico de manera inmediata, en otras ocasiones necesitaremos un alto índice de sospecha, debido a la amplia gama de síntomas y presentaciones7. Se sospechará la posibilidad de sarna en un paciente que presente una erupción pruriginosa, cuyo picor empeora por las noches y es desproporcionado para los cambios observados en la piel, con lesiones y distribución característica que también pueden estar presentes en otros miembros de la familia. La presencia de surcos y eminencias acarinas aumenta la certeza diagnóstica2, aunque en personas aseadas pueden resultar muy difíciles de visualizar1.La sospecha clínica fundada es suficiente para iniciar el tratamiento de todos los contactos cercanos al mismo tiempo7.
El diagnóstico definitivo se basa en la identificación de los ácaros, los huevos o sus heces. Para ello, se podrán utilizar distintas técnicas según el grado de experiencia y la disponibilidad: raspado del surco y eminencia acarina y visión directa al microscopio, prueba de la cinta adhesiva o la de la gota de tinta sobre la zona sospechosa, ampliación de la fotografía digital, dermatoscopia, videodermatoscopia de alta resolución o biopsia de piel. Un resultado negativo no descarta la sarna2,5.
¿Con qué debemos realizar el diagnóstico diferencial?2,5
El diagnóstico diferencial de la sarna es amplio y se llevará a cabo con otras dermatosis pruriginosas (Tabla 1). Hay que tener en cuenta que el rascado puede modificar la apariencia de las lesiones y dificultar la detección de la lesión primaria. Asimismo, la probabilidad de un determinado diagnóstico varía en función de la edad del paciente y el entorno sociofamiliar.
Tabla 1. Diagnóstico diferencial de la sarna Mostrar/ocultar
¿Cuáles son las complicaciones más habituales?5
- Problemas de sueño e irritabilidad causados por el prurito intenso.
- Infecciones bacterianas secundarias debidas a Streptococcus pyogenes o Staphylococcus aureus.
- Complicaciones postinfecciosas (glomerulonefritis postestreptocócica, cardiopatía reumática).
- Sufrimiento psicológico y emocional grave debido a sentimientos de vergüenza, culpa, estigmatización social.
¿Qué debemos saber del tratamiento de la sarna?
El objetivo del tratamiento es2,7:
- Eliminar el ácaro y sus huevos de la piel.
- Tratar el prurito.
- Evitar la reinfestación.
- Evitar contagios a otras personas.
- Reducir al mínimo los efectos adversos de los tratamientos.
¿Qué debemos hacer para asegurar el éxito del tratamiento?
- Realizar un diagnóstico correcto para evitar tratamientos inadecuados, tanto insuficientes como innecesarios.
- Realizar un tratamiento en todos los miembros del hogar y contactos cercanos al mismo tiempo que al paciente, aunque estén asintomáticos2,5.
- Aplicar de forma correcta los fármacos escabicidas7,8.
- Tratar los síntomas acompañantes como el prurito2.
- Tratar las posibles sobreinfecciones2.
¿Cómo sería el acaricida ideal?
El acaricida ideal debería ser fácil de aplicar, no irritar ni sensibilizar, no ser tóxico y resultar eficaz contra el ácaro adulto y los huevos, además de económico y aplicable en todos los grupos de edad8. Hasta ahora, ninguno de los fármacos utilizados de manera tradicional para el tratamiento de la sarna reúne estos criterios y, por lo tanto, el tratamiento acaricida se elegirá según su eficacia, disponibilidad, coste, posible toxicidad, patrones de resistencias locales, edad del paciente y preferencia del facultativo5,7. Cuando se administran de forma correcta siguen siendo eficaces en la mayoría de las situaciones. En la actualidad, en nuestro país el tratamiento de elección es la permetrina en crema al 5% (sobre todo en lactantes, niños pequeños y mujeres embarazadas), mientras que la ivermectina oral es una alternativa eficaz en determinadas circunstancias2,7,9,10 (brote de sarna en una institución, retraso mental, dermatitis asociada importante, etc.),según se recoge en múltiples estudios donde se compara la eficacia de la permetrina con otros acaricidas tópicos (lindano, benzoato de bencilo, crotamitón, etc.)2,10-12 y la ivermectina oral13.
¿De qué fármacos acaricidas disponemos?
- Permetrina al 5% en crema (grado de recomendación 2C),de elección en muchos países por ser el agente tópico más eficaz (revisión Cochrane 2007), con un excelente perfil de seguridad y bien tolerado para el tratamiento de la sarna en niños recién nacidos, niños pequeños y embarazadas (categoría B)2,5. Limita su uso generalizado el coste (el mayor de los tratamientos tópicos), no estar disponible en algunas zonas (países en desarrollo) y la aparición de resistencias5,8,14.
- Malatión al 0.5% en loción,usado como segunda opción en los países que permiten su indicación para la sarna5,7.
- Lindano al 1% en crema o loción, utilizado con éxito durante muchos años7,15, en la actualidad se halla en desuso en muchos países debido a sus posibles efectos secundarios (anemia aplásica y neurotoxicidad1,6), persistencia en el medio ambiente y la aparición de resistencias1,5.
- Crotamitón al 10% en crema, poco empleado por su baja eficacia y toxicidad, con dudosa actividad antipruriginosa8.
- Benzoato de bencilo al 10-30% en loción o emulsión. De alta eficacia, bajo coste y sin resistencias, pero poco utilizado debido a que es peor tolerado, provoca irritación cutánea importante y alteraciones neurológicas. Prohibido en menores de dos años1,8.
- Preparados de azufre en vaselina al 3-10%: tratamiento clásico dado su bajo coste y seguridad. Hoy se halla en desuso debido a su mala tolerancia (mal olor, mancha) y efectos secundarios1,14.
- Ivermectina (grado de recomendación 2B): tratamiento oral para la sarna solo o combinado con un tratamiento tópico. Se aconsejan dos dosis de 200 µg/kg de peso, separadas por dos semanas ambas tomas. La ventaja de un tratamiento oral es su facilidad de uso y su mayor cumplimiento. No se recomienda su uso en niños que pesen menos de 15 kg y en mujeres embarazadas o lactantes. Se recomienda como primera línea de tratamiento cuando la terapia tópica fracasa o resulta poco práctica (brotes en instituciones, epidemias)2,5,6.
Otros tratamientos2,5
- Antihistamínicos. Ayudan a controlar el picor, que puede persistir semanas o meses a pesar del tratamiento correcto de la sarna, debido a la reacción de hipersensibilidad a los ácaros, a los huevos y a las heces.
- Corticosteroides tópicos de potencia mediana o alta si persiste el picor tras la erradicación de los ácaros.
- Corticosteroides orales en los casos de sensibilización importante.
- Corticosteroides intralesionales en los nódulos escabióticos persistentes.
- Antibióticos sistémicos si presentan cualquier complicación bacteriana.
- Terapias alternativas y productos naturales con aceites esenciales (aceite del árbol de té) y remedios a base de hierbas. No se han evaluado ni su eficacia clínica ni su seguridad9.
Otros consejos
- Es importante explicar bien el tratamiento, con claridad, en un lenguaje comprensible, y resolver todas las dudas para aumentar las posibilidades de éxito.
- Advertir que el picor puede persistir hasta cuatro semanas tras haber finalizado el tratamiento con éxito.
- Insistir en que la infestación afecta a todos los grupos sociales y evitar estigmatizar al paciente que la padece.
- Se deben entregar normas de aplicación del tratamiento por escrito y consejos sobre las medidas de control (Anexo 1).
Anexo 1. Normas de aplicación de la permetrina y medidas de control1,2,5,6 Mostrar/ocultar
Fallos del tratamiento2,5
- Los bebés eliminan el tratamiento de sus manos debido a la succión de los dedos.
- Los adultos eliminan la crema de sus manos antes de ocho horas.
- Convivientes que no son tratados, como los lactantes pequeños, las embarazadas o familiares con enfermedades de la piel.
- Niños que viven en más de un hogar y no son incluidos en el tratamiento.
RESOLUCIÓN DEL CASO CLÍNICO
La madre acudió a nuestra consulta y nos informó de que la niña refería picor por las noches, y que la hermana también había sido diagnosticada con anterioridad del mismo proceso pero no había sido tratada. Asimismo, nos refirió picor en varios parientes convivientes en el mismo domicilio. Le explicamos cómo realizar el tratamiento en los cuatro adultos y los tres niños residentes en el domicilio, uno de ellos lactante.
BIBLIOGRAFÍA
- Lázaro Ochaita P. Zooparasitosis. En: Dermatología. Texto y Atlas. 3.ª ed. Autor-Editor. 2003. p. 83-9.
- Goldstein BG, Goldstein AO. Scabies. UpToDate [en línea] [actualizado el 06/10/2011; consultado el 07/08/2013].Disponible en: http://www.uptodate.com
- Downs A, Harvey I, Kennedy C. The epidemiology of head lice and scabies in the UK. Epidemiol Infect. 1999;122;471-7.
- American Academy of Pediatrics. Escabiosis. En Pic Kerry LK, ed. Red Book: 2003. Report of the Committee on infectiones Diseases. 26.ª edic. American Academy of Pediatrics; 2003. p. 226-8.
- Golant A, Levitt J. Scabies: A review of diagnosis and management based on mite biology. Pediatrics in Review. 2012;1:33;e1.
- Chosidow O. Scabies. N Engl J Med. 2006;354:1718-27.
- Johnston G, Sladden M. Scabies: diagnosis and treatment. BMJ. 2005;331:619-22.
- Karthikeyan K. Treatment of scabies: newer perspectives. Postgrad Med J. 2005; 81:7-11.
- Mounsey K, McCarthy J. Treatment and control of scabies. Current Opinion. 2013;26:133-9.
- Strong M, Johnstone PW. Intervenciones para el tratamiento de la escabiosis (Revisión Cochrane traducida). En: La Biblioteca Cochrane Plus, 2008 Número 4. Oxford: Update Software Ltd. Disponible en: http:www.update-softwarw.com (Traducida de The Cochrane Library, 2008 Issue 3. Chichester, UK: John Wiley and Sons, Ltd).
- Lindane and other treatments for lice and scabies: a review of clinical effectiveness and safety. Canadian Agency for Drugs and technologies in Health. 2010 [en línea].Disponible en:http://cadth.ca/media/pdf/l0186_treatments_for_lice_scabies_htis-2.pdf Consultado el 7-8-2012
- Johnstone P, Strong M. Scabies. Clin Evid (Online). 2008;2008:1707.
- Goldust M, Rezaee E, Hemayat S. Scabies treatment: comparison of 5% permethrin against ivermectin. J Dermatol. 2012;39(6):545-7.
- Albakri L, Goldman R. Permethrin for scabies in children. Can Fam Physician. 2012;56(10):1005-6.
- Pil S, Eun J, Won Ch, Cho S. Scabies in a 2-month-old infant successfully treated with lindano. Ann Dermatol. 2009;21(2):200-2.