Hacia una prescripción razonada
2 Pediatra. CS de la Corredoria. Oviedo. Asturias (España).
“El conocimiento de la enfermedad es la brújula del médico; el éxito de la curación depende de un exacto conocimiento de la misma… de aquí el extraño carácter de la mirada médica: porque debe conocer para reconocer, y debe retener el conocimiento que apoyará su reconocimiento”.
Michel Foucault1
PUNTOS CLAVE
- La prescripción médica debe ser razonada y debe considerar los principios bioéticos.
- Debemos ser conscientes de la potencial influencia inadecuada de la promoción de medicamentos en la prescripción.
- La actualización continua es una obligación ineludible de los profesionales. Esta debería estar a cargo de los servicios de salud para garantizar su independencia, autonomía y rigor.
DEFINICIÓN
La prescripción razonada es aquella basada en la eficacia clínica contrastada, y en una información completa sobre farmacocinética, biodisponibilidad, efectos adversos, contraindicaciones e interacciones, y que considera, además, aspectos de dosificación, cumplimentación y coste económico2.
ANTECEDENTES
Aunque el medicamento ha estado unido a la práctica de la medicina desde antaño, solo empieza a cobrar su “justo” valor en la segunda mitad del siglo XX. Con la aparición de la penicilina y otros antimicrobianos surge la “era milagrosa de los antibióticos”; sus beneficios eran tan evidentes que nadie, o casi nadie, cuestionó sus riesgos. El número de fármacos disponibles comenzó a crecer exponencialmente año tras año. El desarrollo científico-técnico en el sector farmacéutico produjo una explosión de medicamentos e información en los últimos 50 años, que sobrepasó todo lo que había ocurrido antes en la historia de la humanidad. En muchas ocasiones, el paciente valora la atención médica y la severidad de su afección por la cantidad y coste de los medicamentos que le prescribe su médico. En este contexto, el fármaco se convierte en el producto, a través del cual la población valora no solo la conducta médica individual, sino la organización y efectividad de los servicios de salud, y hasta el sistema social y político en que vive. Es tan común la prescripción de fármacos y su consumo que esta se efectúa ya en condiciones no controladas y puede generar, y de hecho ha generado, un mal uso, con consecuencias graves para la salud de la población3.
Por otro lado, se presentan nuevos medicamentos con un concepto de innovación discutible. Deberíamos distinguir tres conceptos distintos en relación con este término:
- Concepto comercial: nuevos productos comercializados, nuevas presentaciones.
- Concepto tecnológico: se trata de innovaciones industriales como los medicamentos “me-too”, los nuevos sistemas de liberación, la selección de un isómero o de un metabolito. La industria farmacéutica define estas innovaciones como incrementales.
- Concepto de avance terapéutico: son los nuevos medicamentos que ofrecen verdaderos beneficios para los pacientes4.
CARACTERÍSTICAS DE LA PRESCRIPCIÓN RAZONADA
La prescripción es un proceso:
- Lógico-deductivo.
- Basado en una información global y objetiva acerca del problema de salud que presenta un paciente.
-
Corresponde a un acto complejo, que requiere:
- Conocimientos.
- Experiencia profesional.
- Habilidades específicas.
- Un gran sentido de la responsabilidad.
- Una actitud ética.
Asimismo, se debe recordar que el prescriptor asume la responsabilidad legal por la prescripción.
La prescripción debe ser un proceso que exija el uso de información actualizada, en donde la selección de fármacos a utilizar debe hacerse en base a una opción racional y a los criterios de elección de medicamentos, teniendo en cuenta factores como eficacia, seguridad, conveniencia y coste5.
Objetivos de una prescripción razonada:
- Contribuir a preservar o mejorar la salud y bienestar del paciente.
- Maximizar la efectividad.
- Minimizar los riesgos.
- Minimizar los costes.
- Respetar las opiniones de los pacientes.
¿CÓMO DEBE SER UNA PRESCRIPCIÓN DESDE EL PUNTO DE VISTA BIOÉTICO?
El primer compromiso del médico consiste en prestar a su paciente el mejor servicio del que sea capaz, tal como se lo dictan su competencia profesional y su ciencia6.
Para asegurar el principio ético de la beneficencia, la elección de la terapia farmacológica debe obedecer a criterios de eficacia clínica contrastada en la literatura médica internacional de reconocida solvencia e imparcialidad, información completa y suficiente sobre farmacocinética, biodisponibilidad, efectos adversos, contraindicaciones e interacciones, aspectos de dosificación, cumplimentación y coste económico.
El médico no puede actuar según conceptos ya superados de la libertad clínica basada en la intuición, en el dato anecdótico o en el mero empirismo. Ha de hacerlo conforme a una noción actual de la libertad de prescripción, que consiste en la capacidad del médico de elegir entre las intervenciones disponibles:
- En la que más conviene a su paciente, tras haber sopesado su validez y utilidad.
- De haber decidido, atendiendo a criterios de seguridad y eficacia, la más idónea y adecuada a la circunstancia clínica concreta de su paciente.
- y de haber obtenido de este el necesario consentimiento.
Son, por fortuna, cada día más abundantes, accesibles y precisos los instrumentos en los que el médico puede fundar sus decisiones. Son las distintas formas (grandes ensayos clínicos controlados, directrices y protocolos clínicos, estudios metaanalíticos, declaraciones de consenso) en que se expresa lo que se ha dado en llamar la "medicina basada en pruebas". Tales instrumentos no son fórmulas dogmáticas, obligadas y permanentes, sino guías clínicas, flexibles y temporales, pero seriamente evaluadas, sobre los modos recomendables de actuar en determinadas situaciones clínicas7.
Los profesionales, ante la decisión de prescribir un tratamiento, deben priorizar el beneficio del paciente, pero no pueden prescindir de otros aspectos éticos como la justicia distributiva. Una buena práctica dentro de un sistema de salud debe incorporar, además, criterios de coste/beneficio y coste de oportunidad8. En definitiva, la libertad de prescripción del médico consiste hoy en la capacidad de elegir, entre las intervenciones disponibles, la que más conviene al paciente, pero también debe tener en cuenta aspectos económicos6.
El médico, en su práctica habitual, se encuentra en el centro de una compleja red de relaciones: con el paciente y su familia, con la administración sanitaria (que debe representar los intereses de la sociedad en su conjunto) y con la industria farmacéutica. Los intereses de todas las partes no siempre coinciden, siendo en algunas ocasiones opuestos, sometiendo al médico a presiones de uno y otro lado9. La libertad de prescripción implica también tener en cuenta los aspectos económicos de las decisiones médicas. Hay un deber deontológico de prescribir con responsabilidad y moderación a la hora de prevenir, diagnosticar y tratar la enfermedad. El médico no puede olvidar que los recursos con que se pagan sus prescripciones no son suyos, sino del paciente o de las instituciones, públicas o privadas, que las toman a su cargo. El médico está por ello particularmente obligado a prescribir con racionalidad y buen sentido económico. Ello excluye la prescripción, a veces incentivada, de productos de baja o nula utilidad terapéutica o de remedios de precio más elevado cuando su eficacia es idéntica a la de otros de coste inferior6.
También deberemos valorar presiones a través de la visita médica, materiales, congresos, reuniones, simposios y otras medidas incentivadoras del consumo de fármacos; asimismo, las presiones de la administración sanitaria a través de medidas restrictivas del consumo y de control del gasto farmacéutico7.
¿QUÉ SE ENTIENDE POR PROMOCIÓN?
Todas las actividades informativas y de persuasión desplegadas por fabricantes y distribuidores con objeto de inducir a la prescripción, el suministro, la adquisición o la utilización de medicamentos10. Puede darse, y en muchas ocasiones se da, un conflicto de intereses entre los objetivos comerciales legítimos de los fabricantes y las necesidades sociales, médicas y económicas de los servicios de salud y del público para seleccionar y utilizar los medicamentos del modo más racional11. Las prácticas que se utilizan en la visita médica son fundamentalmente de publicidad y promoción de medicamentos. Es prioritario para el médico distinguir claramente entre esto y la información científica para poder actuar únicamente en beneficio del paciente.
¿INFLUYE LA VISITA MÉDICA EN LA CONDUCTA PRESCRIPTORA DEL MÉDICO?
Hay que tener claro que todas estas prácticas influyen en la prescripción, y hay que ser conocedor de ello, para poder actuar correctamente12.
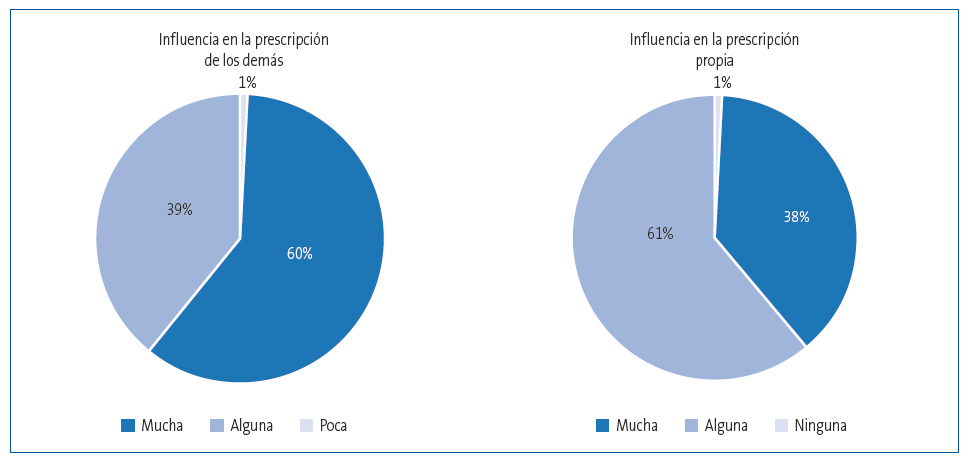
Steinman, en el año 2001, hizo un estudio y describió el pensamiento de los prescriptores según juzgaran la prescripción de sus colegas o la propia. Los resultados se muestran en la Figura 1.
Figura 1. Influencia de la visita médica en la prescripción. Mostrar/ocultar
Hay múltiples estudios en Canadá, EE. UU. o Australia que nos indican que así es, que la relación entre el médico y la industria farmacéutica influye en su conducta prescriptora. Esto es así, y hay que asumirlo.
Por otro lado, la evidencia disponible sugiere un impacto potencial de las políticas dirigidas a reducir la interacción entre los médicos y los representantes de la industria sobre el comportamiento de la prescripción de los médicos13.
Además, el médico debe basar su prescripción en guías de medicina basada en la evidencia, en fuentes, en principio, independientes, para contrarrestar este efecto9,14,15.
Para que la prescripción sea éticamente adecuada de acuerdo con el principio de no maleficencia ha de ser técnicamente correcta, lo que implica una adecuada formación continuada e información (Tabla 1), que debe ser reglada e independiente. Los servicios de salud debieran implicarse cada día de una forma más eficaz y exhaustiva en la misma. Las necesidades deben detectarse por el propio servicio y por el profesional y deben ser cubiertas con la mayor eficacia y brevedad17.
Tabla 1. Lectura crítica de la información. Mostrar/ocultar
Podríamos definir en seis los pasos necesarios para una adecuada prescripción (Tabla 2).
Tabla 2. Seis pasos para una prescripción razonada2. Mostrar/ocultar
También los diversos sectores sociales, muchos de ellos institucionales, implicados en la misma, tienen un papel relevante a desempeñar (Tabla 3).
Tabla 3. Promover el uso racional de medicamentos2. Mostrar/ocultar
CASO CLÍNICO 1
Varón de 4 años de edad, sin antecedentes personales de interés, que acude con la madre a la consulta de su pediatra porque presenta un cuadro febril de 48 h de evolución, acompañado de tos irritativa diurna, rinorrea abundante e hiporexia. Mantiene buen estado general.
Su madre comenta que le ha estado dando un jarabe para la tos, cuyo nombre no recuerda, y está preocupada porque esta no mejora.
La exploración por aparatos no muestra alteraciones, salvo una leve hiperemia faringoamigdalar y mucosidad en oído medio, sin alteraciones timpánicas.
El niño en la consulta está con buen estado general, buena coloración, perfusión y está activo, con juego espontáneo.
Diagnóstico: infección respiratoria aguda. Otitis serosa.
Tratamiento
La educación de los cuidadores es la base del tratamiento y es recomendado por la Academia Americana de Pediatría (AAP)18 (principio de beneficencia).
Se le explica a la madre que la tos es un mecanismo de defensa del aparato respiratorio y que está destinada a mantener limpia la vía aérea. La supresión de la tos puede dar lugar a la retención de las secreciones de las vías respiratorias y a una obstrucción aérea potencialmente dañina19.
Las infecciones de las vías respiratorias (sobre todo virales) son la causa más frecuente de la tos aguda y no requieren tratamiento. En los lactantes y niños de corta edad, los síntomas del resfriado común normalmente tienen el pico máximo en el día 2-3 de la enfermedad y luego mejoran gradualmente durante 10-14 días20.
La tos no debe tratarse con mucolíticos, expectorantes o antitusivos porque no tienen eficacia demostrada y pueden causar efectos secundarios. En cuanto al tratamiento de la fiebre, se aclara que en sí, ella misma no es una enfermedad, solo es un mecanismo defensivo del organismo21. Solo se deben usar medicamentos para la fiebre si hay malestar o dolor. Además los antitérmicos son la primera causa de intoxicación infantil accidental en el hogar22.
Se recomienda:
- Una adecuada hidratación puede ayudar a disminuir las secreciones y mejorar la mucosa respiratoria23.
- La ingesta de líquidos calientes puede tener un efecto calmante sobre la mucosa respiratoria, aumentar el flujo de moco nasal (posiblemente mediado por la inhalación de vapor de agua), y la expulsión de las secreciones respiratorias, haciéndolas más fáciles de eliminar24.
- La aplicación de la solución salina en la cavidad nasal puede eliminar temporalmente las secreciones nasales molestas, mejorar el aclaramiento mucociliar, y conseguir cierta vasoconstricción25.
- Sugerimos la miel como una opción para el tratamiento de la tos en los niños ≥ 1 año con resfriado común26.
CASO CLÍNICO 2
Lactante varón de 3,5 meses de edad, sin antecedentes personales de interés, que acude con su padre a la consulta del pediatra por presentar cuadro febril de 48 h de evolución, acompañado de tos irritativa, que va en aumento, y rinorrea acuosa. En las últimas horas le aprecian una respiración más agitada.
En la exploración destaca un leve tiraje subcostal, taquipnea (40 respiraciones/minuto) y una auscultación con sibilancias espiratorias en ambos campos pulmonares y algún crepitante basal bilateral.
Mantiene una adecuada saturación de oxígeno por pulsioxímetro (97%). Frecuencia cardiaca: 127 latidos por minuto.
El resto de exploración por aparatos no evidencia ningún dato anómalo. Tiene buena coloración y perfusión y aunque llora durante la exploración, se calma en brazos de su padre.
Diagnóstico: bronquiolitis aguda leve.
Es un cuadro viral (el virus respiratorio sincitial [VSR] es el agente etiológico más prevalente, seguido del rhinovirus; otros agentes etiológicos son: virus parainfluenza, metapneumovirus, virus influenza, adenovirus, coronavirus y bocavirus) y suele ocurrir en los meses fríos (octubre a abril).
La definición de bronquiolitis constituye el primer punto de controversia dado que no existe en la literatura científica un acuerdo unánime. Se podría definir según las siguientes características:
- Primer episodio de dificultad respiratoria en un lactante menor de 12 meses de edad.
- Precedido en 2-3 días por signos sugerentes de infección viral del tracto respiratorio superior (coriza, tos, asociado o no a fiebre).
- Posterior aparición de síntomas sugerentes de afectación del tracto respiratorio inferior (tos húmeda y disnea) asociado a signos externos de dificultad respiratoria.
- Predominio auscultatorio de crepitantes inspiratorios con presencia o no de sibilancias.
Tratamiento
Para los bebés y los niños inmunocompetentes con bronquiolitis no severa no se recomiendan las intervenciones farmacológicas porque carecen de beneficio probado, aumentan el costo de la atención y pueden tener efectos adversos.
Los ensayos aleatorizados, revisiones sistemáticas y metaanálisis muestran que el uso de broncodilatadores inhalados u orales no tienen efecto sobre la mejoría en la saturación de oxígeno o la duración de los síntomas27,28.
El uso de corticoides orales o inhalados tampoco aporta resultados evidentes29.
La evidencia actual no permite llegar a conclusiones definitivas sobre los efectos de los inhibidores de los leucotrienos sobre la duración de la estancia hospitalaria y la puntuación de gravedad clínica en lactantes y niños pequeños con bronquiolitis30.
Por tanto, no se deben utilizar cualquiera de los siguientes fármacos para el tratamiento de la bronquiolitis en niños31,32:
- Antibióticos.
- Solución salina hipertónica.
- Adrenalina (nebulizado).
- Salbutamol.
- Montelukast.
- Bromuro de ipratropio.
- Corticosteroides sistémicos o inhalado.
- Una combinación de corticosteroides sistémicos y adrenalina nebulizada.
No se debe realizar fisioterapia respiratoria en los niños con bronquiolitis que no tienen comorbilidades relevantes (por ejemplo, atrofia muscular espinal o traqueomalacia grave).
Si el cuadro clínico es leve, no se recomienda hacer pruebas complementarias ya que el diagnóstico es eminentemente clínico, basado en la historia clínica y en el examen físico.
Información sobre el manejo y tratamiento domiciliario de las bronquiolitis33:
- Informar a los padres del curso clínico esperado: una enfermedad típica con bronquiolitis comienza con síntomas del tracto respiratorio superior. Los síntomas y signos respiratorias inferiores se desarrollan en días 2-3, el pico se produce en los días 4-7 y, a continuación se resuelven gradualmente en el transcurso de 2-3 semanas.
- El suero fisiológico nasal puede ayudar con la congestión y secreción nasal.
- Los padres deben animar a sus hijos a beber una cantidad adecuada de líquidos. Los niños a menudo tienen un apetito reducido y pueden comer menos de lo habitual.
- Otras terapias, tales como antibióticos, medicamentos para la tos o descongestivos no se recomiendan, ya que no han demostrado ser útiles, y son causa importante de efectos secundarios.
- Fumar en el hogar o en torno al niño debe evitarse.
- Mantener la cabeza del niño elevada puede reducir el trabajo respiratorio. Un niño puede tener elevada 30 grados la cabecera de la cama/cuna. Las almohadas no deben utilizarse con bebés menores de 12 meses de edad.
- Debido a que los virus que causan la bronquiolitis son contagiosos, se deben tomar precauciones para evitar la propagación del virus a otros pacientes y/o niños.
- Los padres y cuidadores deben lavarse las manos antes y después de contactar con el niño.
Información de seguridad para el cuidado de un niño en el hogar
Proporciona la información clave de seguridad para los padres y cuidadores en los niños con bronquiolitis no severa que reciben tratamiento domiciliario, para reconocer los síntomas que sugieren un agravamiento:
- Empeoramiento de la función respiratoria (por ejemplo, gruñidos, aleteo nasal, la retracción marcada en el pecho).
- La ingesta de líquidos es 50-75% inferior a lo normal o no produce ningún pañal mojado durante 12 horas.
- La apnea o cianosis.
- El agotamiento (por ejemplo, que no responden normalmente a las señales sociales, despierta solo con la estimulación prolongada).