Cómo sospechar cardiopatías en niños, niñas y jóvenes deportistas
INTRODUCCIÓN
No hay duda que la actividad física es buena para la salud infantil, previene el desarrollo de enfermedades cardiovasculares en la edad adulta y problemas musculoesqueléticos y mentales. Se ha asociado incluso con una mejora en su rendimiento académico, y por todo ello hoy en día hay muchos niños y niñas que practican actividades deportivas, ya sea en el ámbito recreativo como en la competición.
EPIDEMIOLOGÍA DE LA MUERTE CARDIACA SÚBITA ASOCIADA AL DEPORTE
La definición de muerte súbita asociada al ejercicio hace referencia a la muerte natural, inesperada, de causa cardiaca (conocida o no) durante la hora siguiente al inicio de síntomas, los cuales comenzaron durante o hasta una hora después de haber realizado ejercicio físico1.
La incidencia de episodios de muerte cardiaca súbita (MCS) relacionados con el ejercicio se estima 1:100 000/año en edades de 10-35 años y 1:43 000/año entre los 17-23 años2. Teniendo en cuenta que las cardiopatías congénitas afectan al 1% de todos los recién nacidos y que las miocardiopatías al 1% de la población general, se ha estimado que la prevalencia de anomalías cardiovasculares que predisponen al joven deportista a MCS se encuentra alrededor del 0,3%, por lo que no es algo tan infrecuente. Hasta el 98% de los casos de MCS en jóvenes deportistas tienen un origen cardiovascular y se estima que el deporte aumenta hasta 2,5 veces la incidencia de MCS en aquellos deportistas que presenten dicha patología2.
Todo ello lleva a replantear si los reconocimientos actuales que solo incluyen una exploración física y son realizados por médicos de adultos son insuficientes para la detección de las anomalías cardiovasculares.
DEPORTES MÁS FRECUENTES
Aunque los episodios de MCS se han relacionados sobre todo con deportes de componente dinámico alto, como son el ciclismo, el fútbol, la gimnasia, el atletismo, el motociclismo, la natación, el piragüismo, el rugby, el tenis o el voleibol, es importante destacar que hasta el 90% de estos episodios ocurren realizando deporte de tipo recreativo y no tanto de competición o élite3, lo que de nuevo plantea la duda de si los niños y los jóvenes deportistas que realizan deporte como entretenimiento, pero de forma bastante regular, deben también someterse a revisiones cardiológicas deportivas.
CAUSAS MÁS FRECUENTES DE MCS ASOCIADA AL DEPORTE
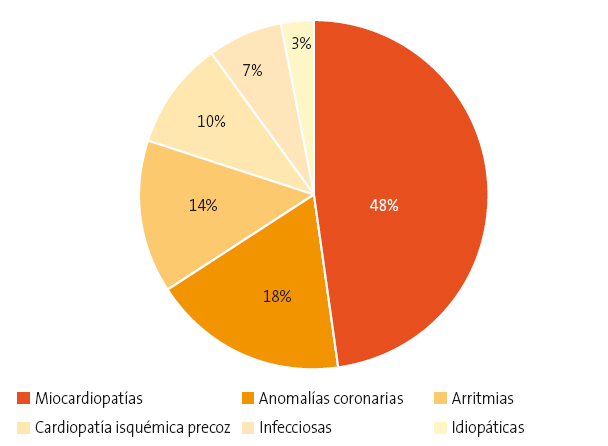
Dentro de las patologías cardiovasculares que se asocian con MCS en jóvenes deportistas resulta interesante la estratificación por edad. Por encima de los 30 años, la causa más frecuente es la enfermedad ateromatosa coronaria (EAC). En cambio, por debajo de esa edad, la patología predominante es la miocardiopatía arritmogénica (MCA), seguida de la hipertrofia ventricular izquierda (HVI), la fibrosis miocárdica (incluyendo la miocardiopatía dilatada), las anomalías en el origen de las arterias coronarias y la patología valvular aórtica4 (Figura 1).
Figura 1. Causas más frecuentes de muerte súbita en jóvenes deportistas. Mostrar/ocultar
Las miocardiopatías arritmogénicas y los síndromes arrítmicos (canalopatías) pueden debutar en etapas tempranas de la niñez y de la adolescencia. Normalmente los controles cardiológicos en deportistas de competición se realizan ya en edades donde han superado la adolescencia, y a los que no llegan al nivel de la élite ni siquiera se los hacen. Es por ello que los reconocimientos deportivos para detectar anomalías cardiovasculares en jóvenes atletas deberían estar regulados y ser imprescindibles, según se indica en el scientific statement de la American Heart Association y el American College of Cardiology5.
Para entender un poco de la fisiopatología de estas enfermedades y porque el deporte puede ser un desencadenante de arritmias en ellas, hay que saber:
- Las canalopatías son enfermedades eléctricas primarias del corazón, sin cardiopatía estructural, que están provocadas por mutaciones en genes que codifican los canales iónicos y producen patrones electrocardiográficos típicos.
- Las miocardiopatías son enfermedades primarias del miocardio, en ausencia de otras entidades (enfermedad coronaria, hipertensión arterial [HTA], valvulopatía, cardiopatía congénita…), están producidas por mutaciones que codifican proteínas estructurales del cardiomiocito y producen distintos patrones morfológicos y funcionales en pruebas de imagen.
Por tanto, para el diagnóstico de ambas entidades es necesario un electrocardiograma (ECG) y una ecocardiografía.
Ambas patologías tienen en común:
- Son enfermedades genéticas.
- Son potencial causa de muerte súbita.
- Son enfermedades raras.
- Son enfermedades que afectan a jóvenes.
- Tenemos poca evidencia científica en cuanto a criterios diagnósticos y pronósticos.
- Parece que ambas entidades pueden coexistir en la misma persona.
- El ejercicio actúa de desencadenante para muerte súbita en personas con estas enfermedades subyacentes.
PARTICULARIDADES DEL CORAZÓN DEL NIÑO Y DEL CORAZÓN DEL ATLETA
El electrocardiograma del deportista tiene unas particularidades específicas dada la situación de vagotomía y el aumento del tamaño del corazón. No obstante, hay que saber que no existe un electrocardiograma (ECG) típico del deportista, aunque sí que resulta más frecuente en ellos:
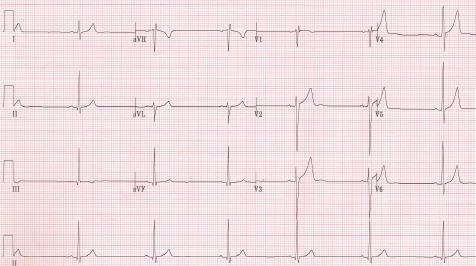
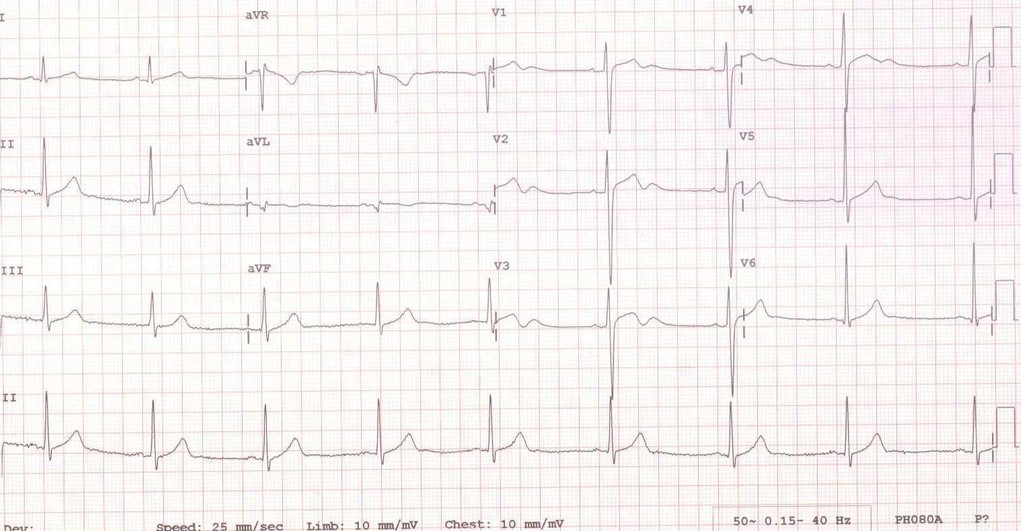
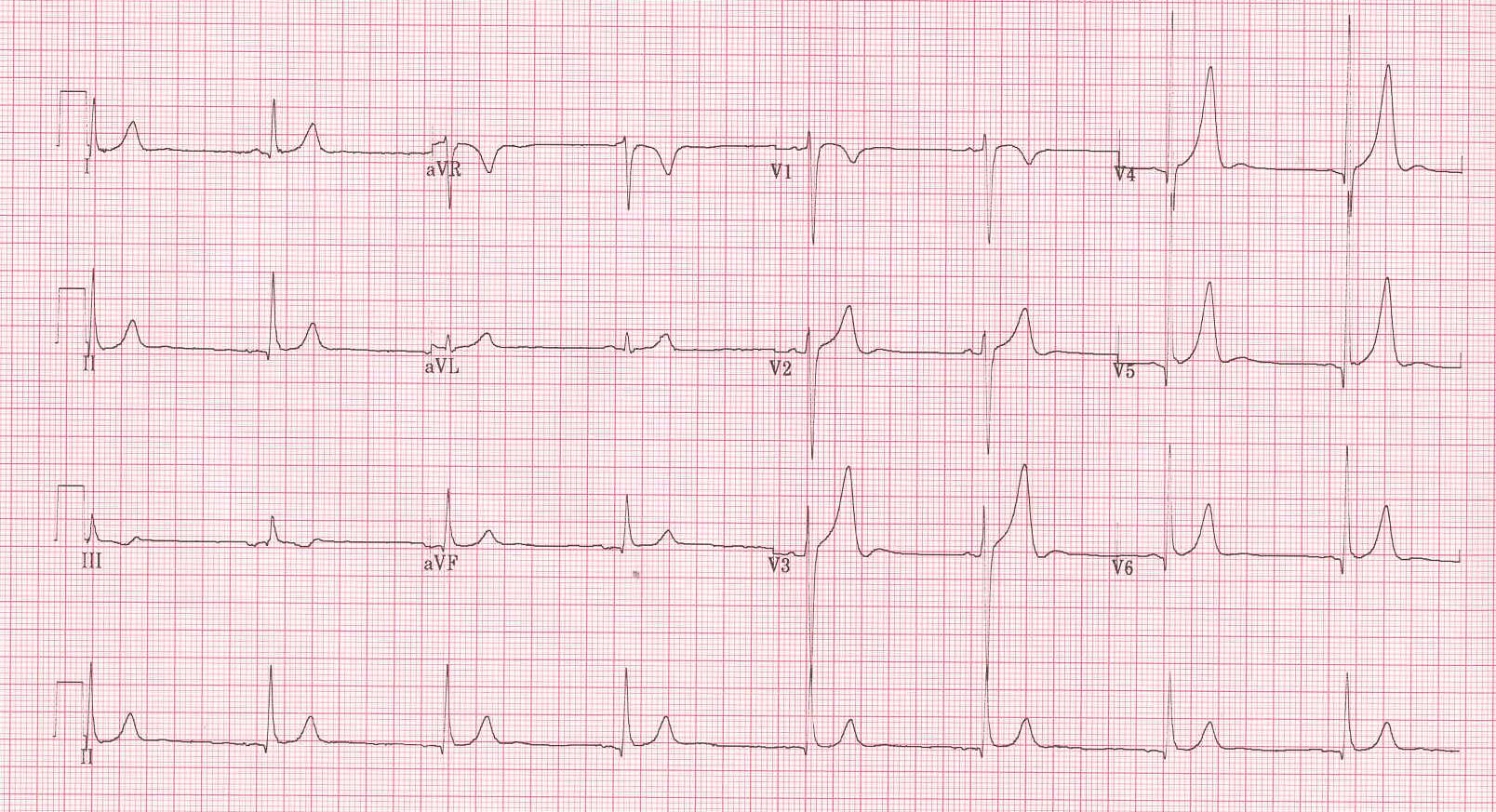
- Bradicardia sinusal (Figura 2), presente en casi el 50-100% de los deportistas de resistencia aeróbica. Con una media de una frecuencia cardiaca media (FC) en torno a los 53 ± 10 latidos por minuto (lpm)6.
- Bloqueo auriculoventricular de primer grado y segundo grado tipo Mobitz I.
- Alteración de la repolarización.
- Aumento del índice de Sokolow (es uno de los criterios utilizados para el diagnóstico de hipertrofia ventricular izquierda (HVI). El valor de este índice se obtiene al sumar la amplitud de las ondas S en V1 y V2 (se toma la mayor de estas dos) más el de la onda R en V5 y V6. En niños existen una tabla que determina los valores que se debe tener en función de la edad7.
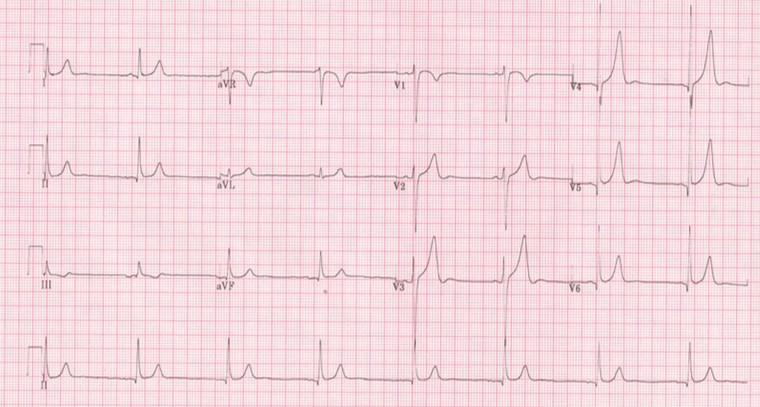
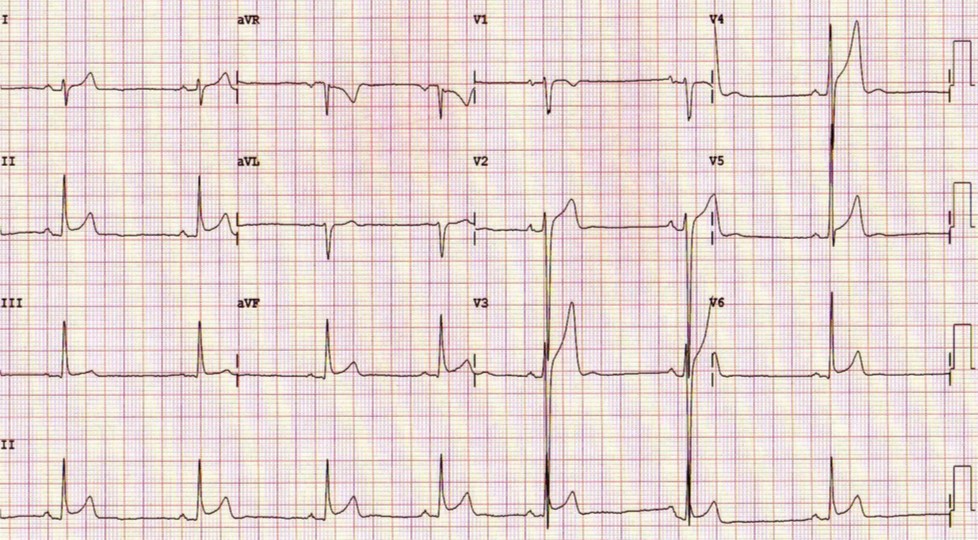
- Crecimiento auricular (Figura 3).
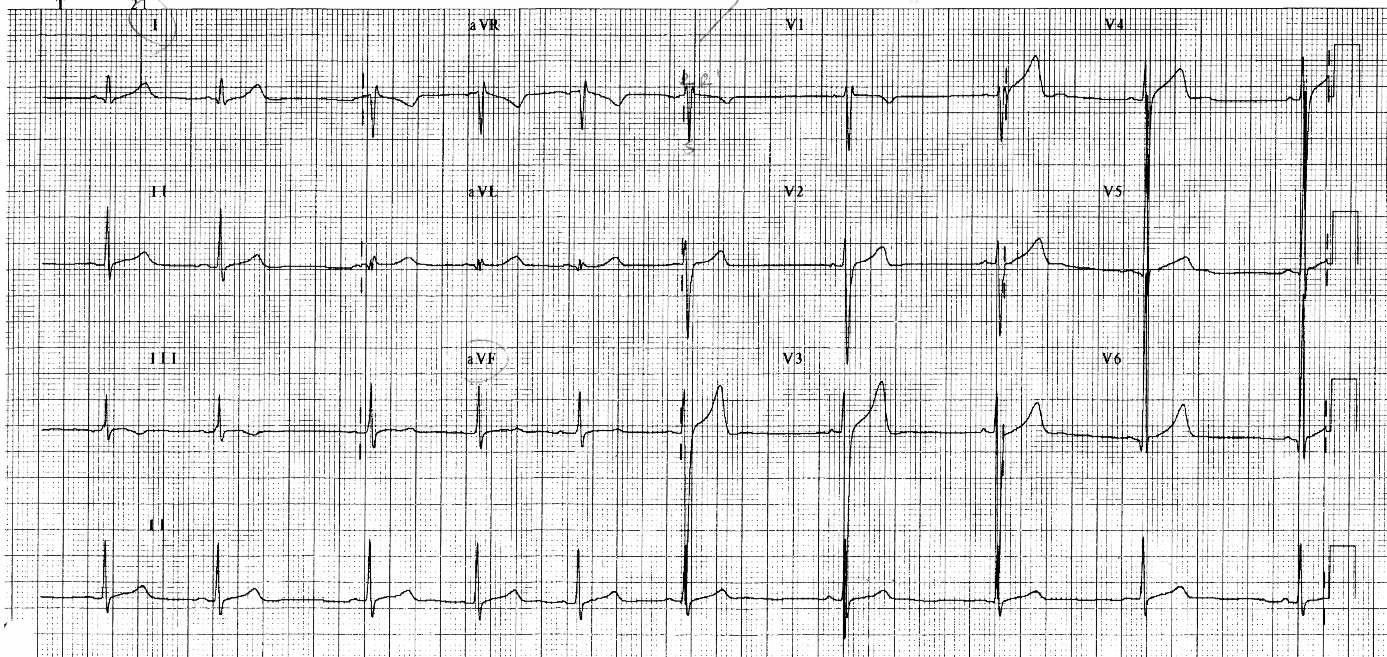
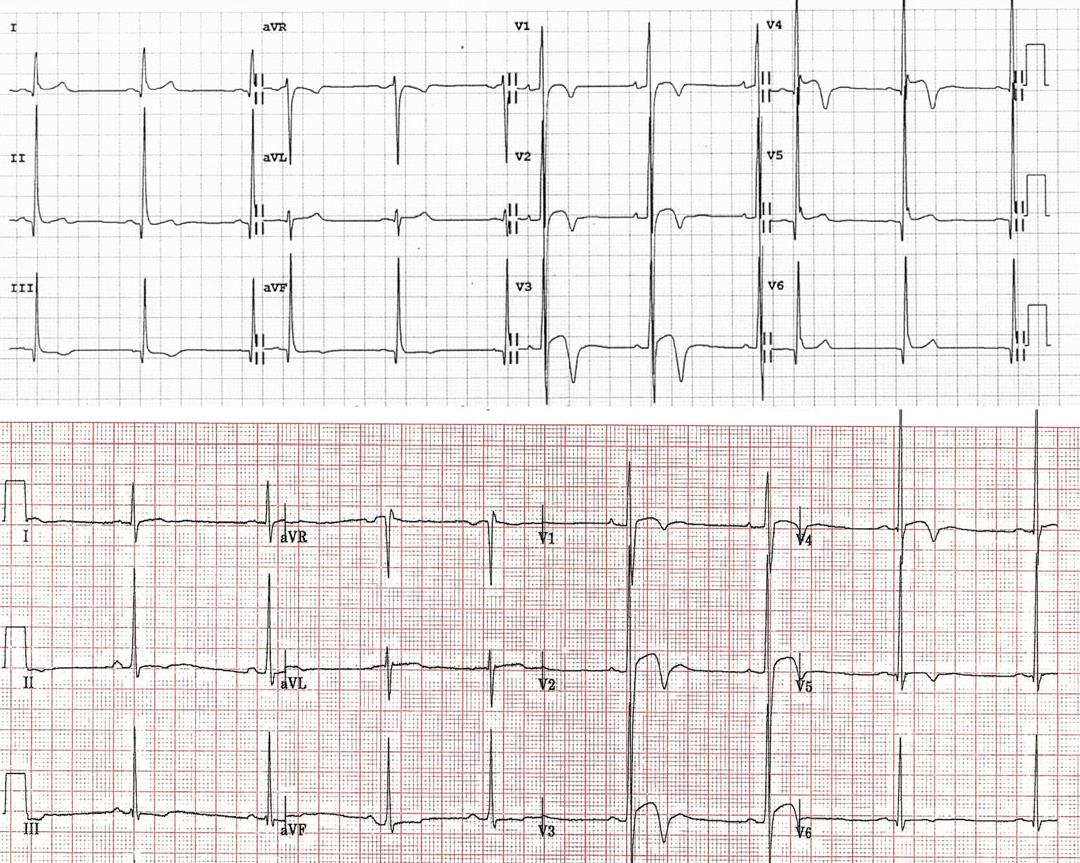
- Bloqueo incompleto de rama derecha (BIRD) (Figura 4).
Figura 2. Bradicardia sinusal, estimada una frecuencia cardiaca en torno a 45 lpm. Mostrar/ocultar
Figura 3. Ondas R prominentes secundarias al crecimiento de cavidades. Mostrar/ocultar
Figura 4. ECG donde destaca BIRD en V1. Mostrar/ocultar
Saber cuándo el crecimiento de cavidades o la alteración de la repolarización son realmente patológicos o forman parte de la fisiología del corazón de atleta es un reto para el especialista de este campo.
Por otro lado, los niños tienen ECG típicos que difieren de los adultos y que pueden resultar complejos a la hora de interpretar:
- Ondas T negativas en precordiales derechas.
- Arritmia sinusal respiratoria.
- BIRD.
- Ritmo auricular ectópico.
- Bloqueo auriculoventricular de primer grado.
Si nos centramos en la alteración de la repolarización, hay dos aspectos a discutir:
Intervalo QT del ECG: los deportistas tienen un intervalo QT más prolongado que el resto. Ello es debido a que presentan mayor masa en ventrículo izquierdo, tienen tendencia a la bradicardia sinusal y normalmente presentan complejos T-U (Figura 5).
Figura 5. Complejos T-U con ondas U prominentes típicas de deportistas. Mostrar/ocultar
Normalmente con un QTc (se calcula mediante la fórmula de Bazett: que ajusta el QT a la frecuencia del paciente) por encima de 440 ms debería de solicitarse alguna prueba complementaria más (ecocardiografía, ergometría o prueba de esfuerzo y/o Holter)7.
Patrón de repolarización precoz: también crea dudas en cuanto que es un patrón detectado en el corazón de atleta (Figura 6), pero puede estar presente en enfermedades arritmogénicas (displasia arritmogénica de ventrículo derecho, síndrome de Brugada), miocardiopatías y anomalías coronarias.
Figura 6. Patrón de repolarización precoz típico de deportistas. Mostrar/ocultar
La inversión de la onda T en precordiales V1-V4 es frecuente verlo en niños, sobre todo en los más pequeños y hasta casi un 13% de los atletas jóvenes sanos (más frecuente si son de raza negra). No obstante, es un signo electrocardiográfico típico en la displasia arritmogénica de ventrículo derecho (presente en casi el 80% de los casos) y también puede aparecer en la miocardiopatía hipertrófica. Los recientes signos de Seattle determinan que la inversión de la onda T precedida por una elevación convexa del segmento ST y elevación del punto J (unión entre QRS y segmento ST) en atletas jóvenes, en ausencia de síntomas y de antecedentes familiares de muerte súbita, va más a favor de que se trate de un corazón de atleta que de una miocardiopatía (Figura 7)8.
Figura 7. Ambos ECG pertenecen a dos atletas jóvenes menores de 21 años. Obsérvese que las ondas T negativas en V3-V4 están precedidas por la elevación del punto J y la elevación del segmento ST, lo que orienta hacia el diagnóstico del corazón de atleta y no de miocardiopatía. Mostrar/ocultar
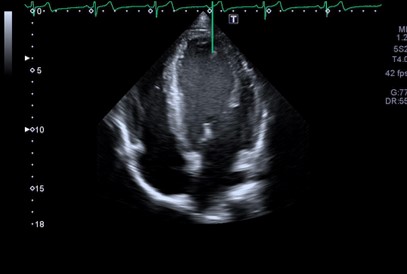
Si nos centramos en la dilatación de cavidades: los deportistas presentan mayor volumen del ventrículo izquierdo (VI), aurícula izquierda (AI) (Figura 8), del ventrículo derecho (VD), aurícula derecha y del espesor de las paredes. Ello determina una situación de hipertrofia ventricular izquierda y derecha lo que ocasiona un mayor volumen sistólico y mejora del llenado diastólico. El problema se centra en saber los límites superiores exactos que separan la hipertrofia fisiológica del deportista y la hipertrofia patológica. Un estudio que se realizó con 540 varones y 180 mujeres con edades comprendidas entre los 14 y los 18 años determinó el límite de 12 mm de espesor parietal para adolescentes hombres y 11 mm para adolescentes mujeres9. Siempre y cuando la función sistólica y diastólica esté conservada10. Como ocurre en la inversión de la onda T en precordiales derechas, que resulta más prevalente en atletas adolescentes de raza negra, también tienen mayor tendencia a presentar límites más altos de hipertrofia ventricular izquierda que los atletas de raza blanca11 (Figura 9).
Figura 8. Ecocardiografía con dilatación en ventrículo y aurícula izquierdas de un deportista de baloncesto de 14 años. Mostrar/ocultar
Figura 9. ECG en atleta adolescente de raza negra con alteración de la repolarización e hipertrofia ventricular izquierda. Mostrar/ocultar
Como se ha comentado previamente no existe un ECG típico en el niño deportista pero sí particularidades en el mismo secundarias a los cambios fisiológicos que sufren por el entrenamiento y el crecimiento.
El entrenamiento no predispone a arritmias malignas, por tanto, ante una arritmia desproporcionada hay que descartar siempre una cardiopatía subyacente.
MARCO LEGAL
El objetivo de los reconocimientos predeportivos es identificar anomalías cardiovasculares que son potencialmente causantes de muerte súbita durante el ejercicio.
Reconocimientos predeportivos legalizados existen en Estados Unidos, España, Italia, Israel y Japón. En España hay varias leyes que lo amparan, la primera apareció en el año 2006 como Ley orgánica de protección de la salud y de lucha contra el dopaje. Posteriormente, en el año 2009 apareció el Real Decreto 641/2009, de 17 de abril, por el que se regulan los procesos de control de dopaje y de protección de la salud en el deporte12. Finalmente, en el año 2013, la Ley Orgánica 3/2013, de 20 de junio, de protección de la salud del deportista y lucha contra el dopaje en la actividad deportiva, en su artículo 46 menciona los reconocimientos médicos13. Se estipula que se posee la obligación de efectuar dichos reconocimientos con carácter previo a la expedición de la correspondiente licencia federativa, en aquellos deportes en que se considere necesario para una mejor prevención de los riesgos para la salud de sus practicantes con el objetivo de proteger la salud del deportista. Hace referencia también a que se tendrán en cuenta las necesidades específicas de mujeres y hombres, de los menores de edad y de personas con discapacidad. Estos reconocimientos deben ser realizados por médicos especialistas en educación física y el deporte o médicos habilitados que reciban una formación oficial. En el caso de que se tratase de niños o adolescentes el médico responsable del reconocimiento debería tener demostrada aptitud en la valoración cardiovascular específica para este grupo de edad, siendo fundamental un profundo conocimiento de la interpretación del ECG.
Deben de contener un cuestionario donde se investigue a fondo sobre los antecedentes familiares de muerte súbita o problemas cardiacos, los antecedentes personales y sobre la existencia de síntomas. Realizar posteriormente una adecuada exploración clínica y un ECG. Si posteriormente se encuentra cualquier tipo de señal de alarma o factor de riesgo asociado, es cuando está indicado completar el estudio con una ecocardiografía, prueba de esfuerzo, Holter o incluso una resonancia magnética nuclear. La periodicidad con la que deben realizarse estos reconocimientos médicos se estipula cada 2 años o antes si el médico que realiza el reconocimiento lo encuentra oportuno. Se emitirá después el correspondiente certificado de aptitud médica para la práctica deportiva federada. No se hace referencia a quién debe financiar este tipo de reconocimientos y de hecho siguen considerándose por parte de las federaciones una recomendación más que una obligación. Por otro lado, esta Ley regula los reconocimientos previos a la actividad deportiva en el deporte federado. No obstante, no existe en la actualidad legislación ni previsión reguladora alguna que aborde los reconocimientos previos a la actividad deportiva no federada, como puede ser el deporte local, municipal o escolar. En ninguna comunidad autónoma de nuestro país existe obligatoriedad de obtener el certificado de aptitud médica para la práctica deportiva, siendo las federaciones deportivas quienes tienen la potestad de poder exigirlo14.
En el año 2015 apareció la Guía clínica de evaluación cardiovascular previa a la práctica deportiva en Pediatría14, con el objetivo de proporcionar la información relevante y unificar los criterios para la realización de los reconocimientos cardiovasculares predeportivos y así mejorar la detección de patología cardiaca de riesgo para la práctica deportiva en el ámbito pediátrico. Asimismo, también se incluyó en esta guía las recomendaciones para realizar deporte en aquellos niños y adolescentes portadores de cardiopatías.
CONCLUSIONES
- La muerte súbita relacionada con el ejercicio se define cuando los síntomas se producen durante o hasta una hora después de haber realizado ejercicio.
- El objetivo principal del reconocimiento predeportivo es identificar anomalías cardiovasculares potencialmente causantes de muerte súbita durante el ejercicio.
- En nuestro país el reconocimiento a niños, niñas y adolescentes deportistas consiste en un cuestionario, realizar una exploración física dirigida y un ECG con 12 derivaciones.
- El médico responsable debe tener demostrada aptitud en la valoración cardiovascular de niños y adolescentes, siendo fundamental un profundo conocimiento de la interpretación del ECG.
- No obstante, no existe actualmente ninguna obligación legal de obtener el certificado de aptitud médica para la práctica deportiva; es solo una recomendación, siendo las federaciones deportivas quienes tienen la potestad de poder exigirlo.
- A largo plazo, con la Guía clínica de evaluación cardiovascular previa a la práctica deportiva en Pediatría14 se pretende promover un cambio en la legislación a nivel tanto de las comunidades autónomas como estatal, con el fin de implantar la obligatoriedad de realizar un reconocimiento predeportivo en niños y adolescentes en España.
- El desarrollo del corazón con el ejercicio se produce de manera armónica.
- Los niños deportistas de más riesgo son aquellos con antecedentes de muerte súbita en familiares o aquellos que manifiesten sintomatología con el ejercicio (dolor precordial opresivo, síncope de esfuerzo, palpitaciones acompañadas de síncope con el ejercicio, disnea de esfuerzo).
- No existe un ECG típico del niño deportista, aunque sí particularidades en el mismo que se deben conocer.
- Las bradiarritmias son más frecuentes en deportes de componente aeróbico por aumento del tono vagal.
- El entrenamiento no predispone a arritmias malignas, por tanto, ante una arritmia desproporcionada hay que descartar una cardiopatía subyacente.
- Espesores parietales del músculo parietal superiores a 12 mm deben ser considerados y requieren de un estudio adicional (prueba de esfuerzo, Holter o resonancia magnética nuclear).