Liquen estriado. Fácil de ver y confundir
2 MIR-Pediatría. Hospital de Cabueñes. Gijón. Asturias (España).
3 MIR-Pediatría. Hospital de Cabueñes. Gijón. Asturias (España).
PUNTOS CLAVE
- La etiología del liquen estriado es desconocida, posiblemente es el resultado de una combinación de predisposición genética y factores ambientales.
- Su incidencia real es desconocida; su presentación es más frecuente durante la infancia.
- Se presenta inicialmente como pápulas que suelen confluir en bandas que habitualmente siguen las líneas de Blashko localizadas frecuentemente en las extremidades, habitualmente asintomáticas. Las formas de presentación son liquen estriado típico, albus o ungueal.
- El diagnóstico es clínico, con un amplio diagnóstico diferencial.
- Al tratarse de un cuadro autolimitado y benigno, no precisa tratamiento.
INTRODUCCIÓN
El liquen estriado (LE) es una dermatosis inflamatoria autolimitada de etiología desconocida que cursa con lesiones cutáneas de distribución lineal y que afecta preferentemente a niños1-10.
La descripción inicial de este cuadro, que se denominó como trophoneurose lichenoid, se debe a Balzer y Mercier en 18984,8,10. Posteriormente, en 1941, Senear y Caro dieron el nombre de lichen striatus a esta patología2,4,10.
Otras denominaciones son trofoneurosis liquenoide, dermatosis lineal liquenoide, erupción lineal papulovesiculosa, dermatitis de Blaschko y BLAISE (Blaschko linear acquired inflammatory skin eruption)6,10.
CASO CLÍNICO
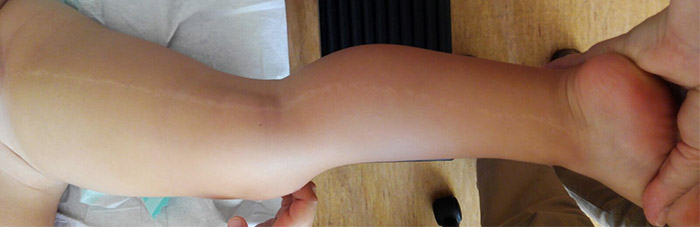
Niño de 2 años cuyos padres consultan por la aparición de una banda lineal maculopapulosa estrecha, continua, hipocroma, desde la ingle hasta el tobillo derecho. Asintomática (sin prurito), se inició en la ingle y fue extendiéndose durante un periodo de una semana aproximadamente. El resto de la exploración es normal (Figura 1).
Figura 1. Imagen del caso al diagnóstico. Mostrar/ocultar
- Antecedentes familiares: abuelo materno con pancreatitis crónica. Bisabuelos de ambas ramas fallecidos por cáncer de colon.
- Antecedentes personales: dermatitis atópica leve bien controlada.
- Diagnóstico: liquen estriado albus.
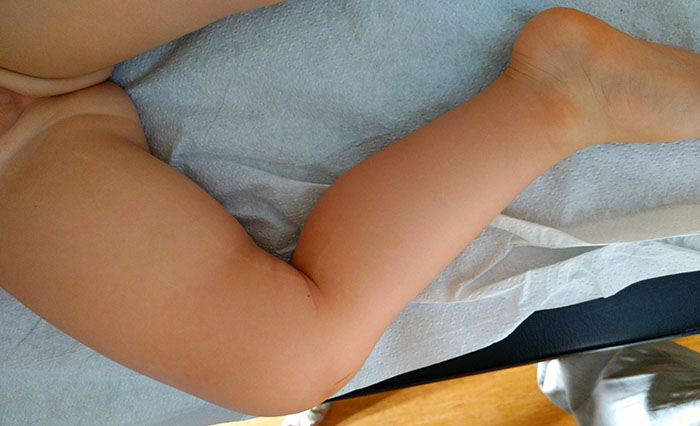
Se explica a los padres el cuadro clínico y de acuerdo con ellos se mantiene una actitud expectante, sin tratamiento. Nueve meses más tarde persiste en todo el trayecto descrito una hipopigmentación residual muy atenuada (Figura 2).
Figura 2. Imagen del caso a los 9 meses. Mostrar/ocultar
EPIDEMIOLOGÍA
- Raza: sin predilección racial6,9 .
- Sexo: algunos estudios muestran una distribución igual por sexo2,6,9,11 y en otros encuentran una incidencia mayor en el sexo femenino1-4,6,7,9-12.
- Frecuencia: poco frecuente1,4,7,9,12, aunque la incidencia real es desconocida6 y posiblemente sea infradiagnosticado9,12.
- Edad: puede ocurrir a cualquier edad, aunque se presenta más frecuentemente en la infancia1-12. Más del 50% de los casos se presentan entre los 5 y 15 años de edad3,6,9, con una edad media de 4 años8.
ETIOLOGÍA
Su etiología es desconocida1,2,4-7,9,12. Se piensa en una combinación de predisposición genética con factores ambientales1,2,4,6,7,9-11.
Algunos autores han sugerido la implicación de un mosaicismo que afecta linealmente a los queratinocitos. En condiciones normales, esta condición genética no se expresaría fenotípicamente, precisando para su manifestación clínica la acción de estímulos desencadenantes externos. Un factor externo induciría la expresión de algunos antígenos de superficie en el clon de células anormales, produciendo una pérdida de tolerancia inmunológica y una respuesta inflamatoria mediada por células T citotóxicas1,4,6,7,9-11.
Dicho factor externo podría tratarse de una infección, un embarazo, vitíligo, ciertos tratamientos farmacológicos (deadalimumab, etanercept, metronidazol), trasplante de células madre de sangre periférica alogénica, inmunización (bacilo de Calmette-Guérin [BCG], triple vírica, hepatitis B), picaduras, varicela, gripe y exposición solar entre otros1,2,4,6,7,9,10. Solo pudieron encontrarse factores desencadenantes en 5 de 115 pacientes del estudio de Patrizi1.
La atopia puede ser un factor predisponente para la aparición del LE, pero no un desencadenante ni un condicionante1-4,7,9,10,12. Patrizi encuentra en el 61% de los casos historia familiar o personal de atopia y en el 30% clínica de dermatitis atópica, rinitis alérgica o asma1, aunque este factor no es reconocido por todos los autores9.
La respuesta autoinmune frente al clon de queratinocitos mutados en niños puede ser muy intensa, provocando la eliminación de los clones mutantes, lo que explicaría la desaparición de liquen estriado albus y la escasa frecuencia de recidivas. En los adultos, padecer una reacción inmunológica incompleta justificaría la posible aparición de recaídas en blaschkitis1,10.
CLÍNICA
El liquen estriado se inicia, frecuentemente, como pápulas que en unos pocos días o semanas pueden confluir en una banda lineal, continua o interrumpida, de coloración variable: eritematosas, marronáceas, color piel o hipopigmentadas, lisas, escamosas o de superficie plana, en alguna ocasión vesiculares2-4,6,7,9-12. La banda puede ser de pocos milímetros a 1-2 cm de ancho y desde unos pocos centímetros a ocupar una extremidad completa en longitud1,3,7,9,10,12. En raras ocasiones se presenta de forma bilateral o como múltiples bandas paralelas1,6,7,9,10.
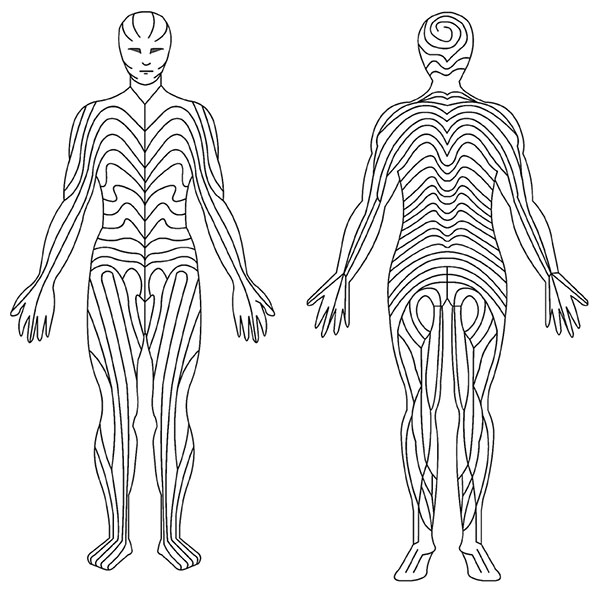
En dos tercios de los casos están localizadas en una extremidad y en menos ocasiones en la cabeza, cuello o glúteos1-4,6-10,12. Se desarrollan generalmente siguiendo las líneas de Blashko1,4-7 (Figura 3).
Figura 3. Esquema de las líneas de Blaschko. Mostrar/ocultar
Suelen ser asintomáticas4,6,8,10,11. El prurito es poco frecuente y se resuelve espontáneamente en varios meses1,3,4,6,8,11,12.
El compromiso ungueal es poco frecuente y puede ocurrir antes, después o simultáneamente de la afectación cutánea o aparecer aisladamente, en forma de surcos longitudinales, división, onicolisis, perdida de uñas, hiperqueratosis o adelgazamiento del lecho ungueal, pits, onicodistrofia1,3,4,6,7,9-12. Predomina en la mano y en la mitad de los casos se observa en el pulgar6.
Según la morfología de las lesiones se identifican tres patrones clínicos1,7:
- Liquen estriado típico: pápulas rosadas, rojas o color de la propia piel (89/115 pacientes) a veces con superficie escamosa (5/115). En conjunto el más frecuente, 81,7%.
- Liquen estriado albus: máculas o pápulas hipopigmentadas desde el inicio con escasas pápulas liquenoides rosadas típicas. Es el 15,6% de los líquenes estriados. Es más frecuente en fototipos cutáneos III a VI3,6.
- Liquen estriado ungueal: onicodistrofia, adelgazamiento, surcos longitudinales, hoyuelos, deshilachado y onicolisis e incluso pérdida transitoria de la uña en la parte lateral o más raramente medial de la uña. Supone el 2,6% de los líquenes estriados.
DIAGNÓSTICO
Es clínico por su apariencia y patrón de desarrollo característico siguiendo las líneas de Blaschko2,4,5,7,9,11.
Los rasgos histopatológicos son inespecíficos y dependen de la fase evolutiva del proceso, no son muy útiles para el diagnóstico2,4,5,7,9-11. Se presentan tres patrones histopatológicos sugerentes: inespecífico, de reacción liquenoide focal y espongiosis10.
DIAGNÓSTICO DIFERENCIAL
Patología que sigue o puede seguir las líneas de Blaschko
- Blaschkitis4,7,8,10: se da en adultos. Morfología papulovesicular, muy pruriginosa, a menudo múltiples de preferencia localizada en tronco, con resolución más rápida y recaídas más frecuentes que el liquen estriado Algunos autores la consideran variante del LE en el adulto.
- Liquen plano lineal o blaschkoide2-4,6,7,9,10,12: las pápulas son violáceas, pruriginosas y de distribución lineal.
- Nevus epidérmico lineal3,4,6,7,9,10,12: se caracteriza por placas papilomatosas o verrucosas (nevus epidérmico verrucoso lineal) del color de la piel o marronáceas, formando lesiones lineales que pueden seguir las líneas de Blaschko. Suelen ser asintomáticos. La variedad inflamatoria (NEVIL)3,4,6,7,9,10,12 se distingue por los siguientes criterios: 1) lesión verrugosa lineal con intenso prurito; 2) inicio a edad temprana; 3) histología de la epidermis psoriasiforme con infiltrado de células inflamatorias, y 4) resistencia a la terapéutica. Cuando se asocia a manifestaciones óseas, oculares, viscerales y neurológicas, forma parte del síndrome del nevo epidérmico o síndrome de Solomon y Schimelpenning.
- Incontinencia pigmenti6,10: es una genodermatosis autosómica dominante ligada al cromosoma X, que se produce casi siempre en mujeres. Sigue el patrón de líneas de Blaschko tipo 1A. Las manifestaciones clínicas aparecen al nacimiento o poco después. Inicialmente son vesículas que desaparecen y pasan a la etapa verrucosa, posteriormente a la hiperpigmentaria y finalmente al estadio hipopigmentario, siendo estas últimas etapas cuando se pueden confundir esas lesiones residuales lineales y el LE de los niños. Se acompaña de defectos oculares, cerebrales y dentales.
- Lupus eritematoso cutáneo lineal2,4,7: sigue las líneas de Blaschko. No suele evolucionar a lupus eritematoso diseminado. Se localiza preferentemente en la cara y el cuello, no siempre las lesiones son papulosas y son más persistentes que las del liquen estriado. La histopatología es diferente.
- Enfermedad de Darier lineal2,4,6,7,12: pequeñas pápulas queratósicas con una distribución lineal siguiendo las líneas de Blaschko. Recurrente y de evolución crónica.
- Poroqueratosis lineal2-4,6,7,9,10,12: erupción de pápulas que siguen un trayecto que se dispone siguiendo las líneas de Blaschko. Estas pápulas suelen unirse formando auténticas placas que dejan un centro atrófico y un borde discretamente sobreelevado.
- Hipomelanosis de Ito6,7: máculas hipopigmentadas a lo largo de las líneas de Blaschko, asociadas a síntomas sistémicos en el 75% de los pacientes. Las lesiones están presentes al nacimiento o en el primer año de vida en un 70% de los casos.
Patología que no sigue las líneas de Blaschko
- Nevo acrómico6: hipopigmentado, sin inflamación ni lesión previa.
- Psoriasis lineal2-4,6,7,9,10,12: presenta fenómeno isomórfico de Koebner, histología característica y se suele acompañar de lesiones típicas bilaterales.
- Nevus unius lateris9,10: es un nevo congénito lineal limitado a un lado del cuerpo o partes de las extremidades de un lado del cuerpo. En las extremidades las lesiones usualmente siguen el eje largo y se pueden disponer en rayas, bandas o parches espirales continuos o rotos. En el tronco por lo general tienen una orientación transversal, como si siguiera la distribución de los nervios intercostales.
- Esclerodermia lineal2,10: patrón en banda o lineal de induración con hiper- o hipopigmentación. Asocia atrofia de la piel y tejidos subyacentes.
- Otras patologías: herpes zóster5, exantema fijo medicamentoso lineal2,7,9, verrugas9,10, enfermedad injerto contra huésped lineal2, larva migrans cutánea6,7, vitíligo2,6, dermatitis de contacto6, neurodermatitis lineal6,9,10, liquen nítido2,6,7,9,10, dermatitis atópica6 y onicomicosis6.
EVOLUCIÓN Y PRONÓSTICO
El LE es un trastorno autolimitado2,3,5,6-8,10,12. Sus lesiones remiten entre unos meses y 2 años según diversos autores1,6,8,11. Tiene una duración media de 6 meses, su resolución puede dejar una hipopigmentación residual1-12 en el 28,57% de los casos o hiperpigmentación1,3,9 en el 8% de los casos.
La resolución del LE en la uña puede ser más prolongada1,4,9, pero se resuelve espontáneamente sin deformidad1,4,7,9. Las recaídas no son frecuentes1,6,7,10.
TRATAMIENTO
En principio, debido a la evolución autolimitada y benigna de este cuadro, no precisa habitualmente tratamiento2,3,5,7-10,12. Se debe tranquilizar a la familia y al paciente2,9,12.
Se pueden usar emolientes y esteroides tópicos en caso de que se asocie sequedad y prurito, aunque no necesariamente aceleran la resolución del cuadro1,3,5,7-10,12, así como antihistamínicos orales4,7,10.
Se han usado tacrolimus y pimecrolimus con éxito en el tratamiento de lesiones persistentes y pruriginosas7,9,10,12, así como análogos tópicos de la vitamina D4 y, en el caso de afectación ungueal, tacrolimus9.
También se ha utilizado terapia fotodinámica con ácido aminolevulínico metilo y dosis bajas de corticoides sistémicos o acitretina9.
BIBLIOGRAFÍA
- Patrizi A, Neri I, Fiorentini C, Bonci A, Ricci G. Lichen striatus: clinical and laboratory features of 115 children. Pediatr Dermatol. 2004;21:197-204.
- Dragos V, Mervic L, Zgavec B. Lichen striatus in a child after immunization. A case report. Acta Dermatovenerol Alp Pannonica Adriat.2006;15:178-80.
- Requena I. Liquen estriado En: StudyLib [en línea] [consultado el 30/10/2017]. Disponible en: http://studylib.es/doc/5470810/Tema82-liquenestriado
- Ramos C, Bravo F. Liquen estriado. Folia Dermatol Peru. 2009;20:121-4.
- Arias-Santiago SA, Sierra Girón-Prieto M, Fernández-Pugnarie MA, Naranjo Sintes R. Liquen estriado que sigue las líneas de Blaschko. An Pediatr (Barc). 2009;71;76-7.
- Álvarez Gallegos V, Navarrete Franco G, Barrera Cruz A. Liquen estriado en el Centro Dermatológico Dr. Ladislao de la Pascua. Estudio de 59 casos con correlación clínico-histológica. Rev Cent Dermatol Pascua. 2012;21:42-50.
- Guerrero Vázquez J. Liquen estriado-Blaschkitis. En: Web Pediátrica [en línea] [consultado el 30/10/2017]. Disponible en: www.webpediatrica.com/casosped/pdf/124_liquen_estriado2.pdf
- Clavellina Miller M, Martínez Luna E, Toussaint Caire S, Díaz González J. ¿Blaschkitis o liquen estriado? Un desafío diagnóstico. Dermatol CMQ. 2014;12:29-32.
- Kim J, Rehmus W. Lichen striatus En: Medscape [en línea] [consultado el 30/10/2017]. Disponible en: http://emedicine.medscape.com/article/1111723-overview
- Pistelli Y. Liquen estriado infantil: un ejemplo de mosaicismo cutáneo. En: Cátedra Dermatología Universidad Nacional de Rosario [en línea] [consultado el 30/10/2017]. Disponible en: www.dermatologiarosario.com.ar/pps/monografias/MOSAICISMO%20CUTANEO.pdf
- Bordel Gómez MT. Liquen estriado. An Pediatr (Barc). 2005;62:391-2.
- Liquen estriado: la inflamación de las líneas de Blaschko. En: DermaPixel [en línea] [consultado el 30/10/2017]. Disponible en: www.dermapixel.com/2014/02/liquen-estriado-la-inflamacion-de-las.html