Dermatitis perianal: importancia de un correcto diagnóstico diferencial
2 MIR-Pediatría. Hospital de Cabueñes. Gijón. (España).
PUNTOS CLAVE
- La dermatitis perianal es un motivo de consulta de relativa frecuencia en Atención Primaria (AP).
- El diagnóstico es fundamentalmente clínico, por lo que requiere un alto grado de sospecha para no confundirlo con otros cuadros.
- Frecuentemente, el eritema perianal no es el motivo de consulta inicial.
- Ante la sospecha clínica, la confirmación diagnóstica se realiza mediante la detección del agente causal (test rápido y/o cultivo).
- El tratamiento consiste en la administración de antibioterapia oral, tópica o ambas simultáneamente durante diez días.
Palabras clave: perianal, estreptococo, dermatitis.
INTRODUCCIÓN
Fue descrita por primera vez por Amren1 en 1966. Posteriormente Kokx2, en 1987, definió la denominada enfermedad estreptocócica perianal al no observar una celulitis propiamente dicha como modo de presentación.
Montemarano3, en 1993, la describe como dermatitis perianal al aislarse otros gérmenes productores del mismo cuadro, especialmente el Staphylococcus aureus.
CASOS CLÍNICOS
Caso número 1
Niño de seis años que acude a la consulta por prurito anal de tres semanas de evolución, añadiéndose en los tres últimos días deposiciones con sangre. Antecedentes familiares y personales sin interés. En la exploración destaca una dermatitis eritematosa perianal de color pardo poco intenso y con bordes bien delimitados. El resto de la exploración es normal. Se realiza el test rápido de estreptococo en dicha lesión, que resulta positivo. Se trata con mupirocina tópica durante diez días, obteniendo una rápida resolución. Desde entonces ha transcurrido un año sin recidivas.
Caso número 2
Niña de siete años que consulta por dolor y sangrado con la defecación de más de una semana de evolución. Antecedentes familiares y personales sin interés. Hábito intestinal normal sin estreñimiento. En la exploración se aprecia un eritema pardo perianal no muy intenso, de bordes nítidos. El resto de la exploración resulta normal. El test rápido de estreptococo en la lesión es positivo. Recibe tratamiento con amoxicilina oral y ácido fusídico tópico durante diez días, con buena respuesta y sin recidivas durante los siguientes seis meses.
Caso número 3
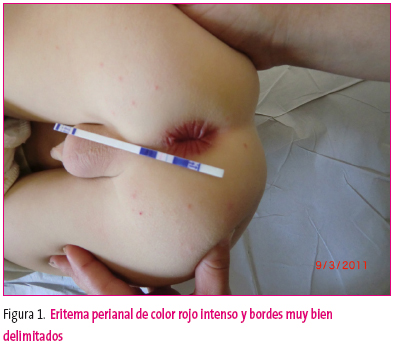
Niño de cuatro años que consulta por prurito anal; su abuela solicita descartar parasitosis intestinal. Antecedentes familiares y personales sin interés para el caso. En la exploración se detecta un eritema perianal de color rojo intenso y bordes muy bien delimitados (figura 1). El test rápido de estreptococo en la lesión es positivo. Recibe tratamiento con amoxicilina oral y mupirocina tópica durante diez días, permaneciendo asintomático desde hace un mes.
Figura 1. Mostrar/ocultar
Caso número 4
Niño de 12 años que consulta por deposiciones con sangre (en una ocasión abundante y posteriormente escasa) de un día de evolución. Antecedentes familiares sin interés. Antecedentes personales de epilepsia. En la exploración se observa un mínimo eritema pardo perianal, y hemorroide a las 12. El test rápido de estreptococo en la zona de eritema es positivo. Se trata con amoxicilina oral y mupirocina tópica. A los tres días de iniciar el tratamiento solo se aprecia un mínimo sangrado en la ropa interior, sin sangrado con la defecación.
IMPORTANCIA EN NUESTRO MEDIO
La dermatitis perianal o enfermedad estreptocócica perianal es una entidad de relativa frecuencia en la consulta de Pediatría de AP, como demuestra el hecho de que en una sola consulta de Pediatría se han documentado cuatro casos durante solo un año. Por este motivo, es necesario mantener un alto índice de sospecha ante los variados motivos de consulta posibles.
¿Cuáles son las manifestaciones clínicas de esta entidad?
Las manifestaciones clínicas son características, siendo los síntomas y signos fundamentales por orden de frecuencia2:
- Eritema perianal de límites precisos (no necesariamente siempre tan intenso como el descrito por Amren1): 90%.
- Prurito perianal: 78%.
- Dolor rectal con la defecación: 52%.
- Presencia de sangre en heces: 35%.
- Incontinencia fecal.
Para su diagnóstico no es necesario que todas las manifestaciones clínicas estén presentes. Habitualmente no se acompaña de síntomas generales y suele aparecer de forma aislada, aunque pueden presentar otras infecciones estreptocócicas asociadas como impétigo, balanopostitis, vulvovaginitis, faringitis u otitis4,5.
En dos de nuestros casos el principal motivo de consulta ha sido el prurito anal y en los otros dos la presencia de sangre en heces, en uno de ellos acompañado de dolor a la defecación. En cuanto a la exploración en uno solo de los casos el eritema era intensamente rojo, pero debemos tener en cuenta que este dato no siempre está presente, sobre todo cuando llevan largo tiempo de evolución. En todos los casos los bordes del eritema eran nítidos y bien delimitados.
¿Cómo haremos el diagnóstico y qué enfermedades debemos tener en cuenta en el diagnóstico diferencial?
El diagnóstico de sospecha es clínico, pero suele retrasarse dado que se puede confundir con otros cuadros, algunos más frecuentes como dermatitis del pañal, candidiasis, dermatitis atópica, dermatitis seborreica, parasitosis intestinales o fisuras anales, o menos frecuentes como hemorroides, psoriasis, enfermedad inflamatoria intestinal, histiocitosis de células de Langerhans, trastornos del comportamiento y abusos sexuales, entre otras6-8.
La falta de sospecha clínica puede dar lugar a diagnósticos y tratamientos inadecuados que prolongan de manera innecesaria un proceso que puede ser muy molesto para el paciente.
¿Qué pruebas necesitamos para confirmar el diagnóstico?
El diagnóstico se confirma con el cultivo de la lesión. Si usamos el test rápido de estreptococo y obtenemos un resultado negativo estaría indicado hacer un cultivo, ya que existe la posibilidad de falsos negativos o de que la infección estuviera causada por otros gérmenes como el Staphylococcus aureus3. También deberíamos valorar, sobre todo en el caso de que solo se administre tratamiento tópico local, recoger cultivos de la faringe y fosas nasales. La colonización faríngea está descrita en más del 50% de los casos, aunque en solo el 6% de las faringitis estreptocócicas son portadoras anales9.
¿Cuáles son las opciones de tratamiento?
El tratamiento varía según los autores, pudiendo emplearse:
- Antibióticos tópicos: mupirocina o ácido fusídico.
- Antibioterapia oral: penicilina, amoxicilina, amoxicilina con ácido clavulánico, cefuroxima10.
- Combinación de ambos, lo cual parece reducir el número de recidivas9,11.
Se recomienda que la duración del tratamiento sea de al menos diez días. En caso de recidiva, que algunos autores cifran hasta en el 36% de los casos2, se puede utilizar cefuroxima, aunque no hay estudios que avalan su uso con una evidencia adecuada10.
BIBLIOGRAFÍA
- Amren DP, Anderson AS, Wannamaker LW. Perianal cellulitis associated with group A streptococci. Am J Dis Child. 1966;112:546-52.
- Kokx NP, Comstock JA, Facklam RR. Streptococcal perianal disease in children. Pediatrics. 1987;80:659-63.
- Montemarano AD, James WD. Staphylococcus aureus as a cause of perianal dermatitis. Pediatr Dermatol. 1993;10:259-62.
- Guerrero J, Sebastián M, De Paz P, Garcés A, Luengo JL, Valera MT. Enfermedad perianal estreptocócica y balanopostitis. An Esp Ped. 1989;30:198-200.
- Cruz Rojo J, Martínez García MM, Fernández López MC. Dermatitis perianal, fisuras y balanopostitis por estreptococo betahemolítico del grupo A. An Esp Pediatr. 2005;62:483-4.
- Kyriazi NC, Costenbader CL. Group A beta-hemolytic streptococcal balanitis: it may be more common than you think. Pediatrics. 1991;881:154-6.
- Tinsa F, Brini I, Kharfi M, Mrad K, Boussetta K, Bousnisa S. Perianal presentation périanale d’une histiocytose langerhansienn chez l’enfant. Gastroenterol Clin Biol. 2010;34:95-7.
- Wright JE, Butt HL. Perianal infection with B haemolytic streptococcus. Arch Dis Child. 1994;70:145-6.
- Barzilai A. Isolation of group A streptococci from children with perianal cellulitis and from their siblings. Pediatr Infect Dis J. 1998;17:358-60.
- Meury SN, Erb T, Schaad UB, Heininger U. Randomized, comparative efficacy trial of oral penicillin versus cefuroxime for perianal streptococcal dermatitis in children. J Pediatr. 2008;153:799-802.
- Medina S, Gómez MI, de Misa RF, Ledo A. Perianal streptococcal cellulitis: treatment with topical mupirocin. Dermatology. 1992;185:21.