El estudio radiológico de la patología osteoarticular. Generalidades
INTRODUCCIÓN. LOS RAYOS X
A finales del siglo XIX, Wilhelm Conrad Roentgen, físico de origen alemán, descubrió una nueva radiación electromagnética a la que denominó “rayos X”. La comunicación de sus hallazgos en 1895 constituyó un hecho histórico sin precedentes en la historia de la Medicina, al permitir observar el interior del cuerpo1.
Algunas de las propiedades físicas de los rayos X detectadas por su descubridor se aplicaron rápidamente, mientras que otras, como los efectos biológicos, fueron apreciadas años más tarde. A lo largo del siglo XX, se han ido mejorando los equipos productores de rayos X y estableciendo normas para su utilización encaminadas a minimizar los efectos de la radiación sobre el organismo. Sin embargo, las radiaciones médicas siguen siendo la fuente más importante de radiación artificial en la población.
Los criterios de utilización de los rayos X, en las distintas modalidades de imagen, se revisan de forma periódica y tienden a ser restrictivos si no existe una indicación clara. Estos criterios son aún más estrictos en pacientes pediátricos, dada su mayor sensibilidad a los posibles efectos secundarios.
En los últimos años, se han publicado en Europa varias leyes que regulan el empleo de estas radiaciones para usos médicos, tanto diagnósticos como terapéuticos, y obligan a los clínicos a justificar cada una de las exploraciones solicitadas. En España, dicha obligación está regulada por el Real Decreto 758/20012, por el que se deberán tener en cuenta los criterios de solicitud de cada exploración, elaborados por el Real Colegio de Radiólogos del Reino Unido (RCR) y asumidos por la European Atomic Energy Community (EURATOM), organismo regulador del uso de las radiaciones ionizantes en el ámbito europeo3.
Por otro lado, la realización del estudio debe ser optimizada, y llevarse a cabo bajo la supervisión de un radiólogo, que realizará su lectura y emitirá un informe. Esto no es óbice para que todo clínico sepa interpretar un estudio de forma correcta.
ESTUDIO RADIOLÓGICO DE LA PATOLOGÍA MUSCULOESQUELÉTICA EN PEDIATRÍA
La radiología simple sigue siendo la exploración básica en el área esquelética, la más utilizada y la de mayor rendimiento en general. Afortunadamente, la radiografía digital se va incorporando a los centros sanitarios, lo que permite una calidad más homogénea y una reducción de las dosis de radiación.
Es probablemente su riqueza semiológica (conjunto de signos en la imagen), aprendida a lo largo de más de cien años de uso, junto con su disponibilidad, lo que la ha mantenido como una herramienta insustituible en el diagnóstico de la patología ósea.
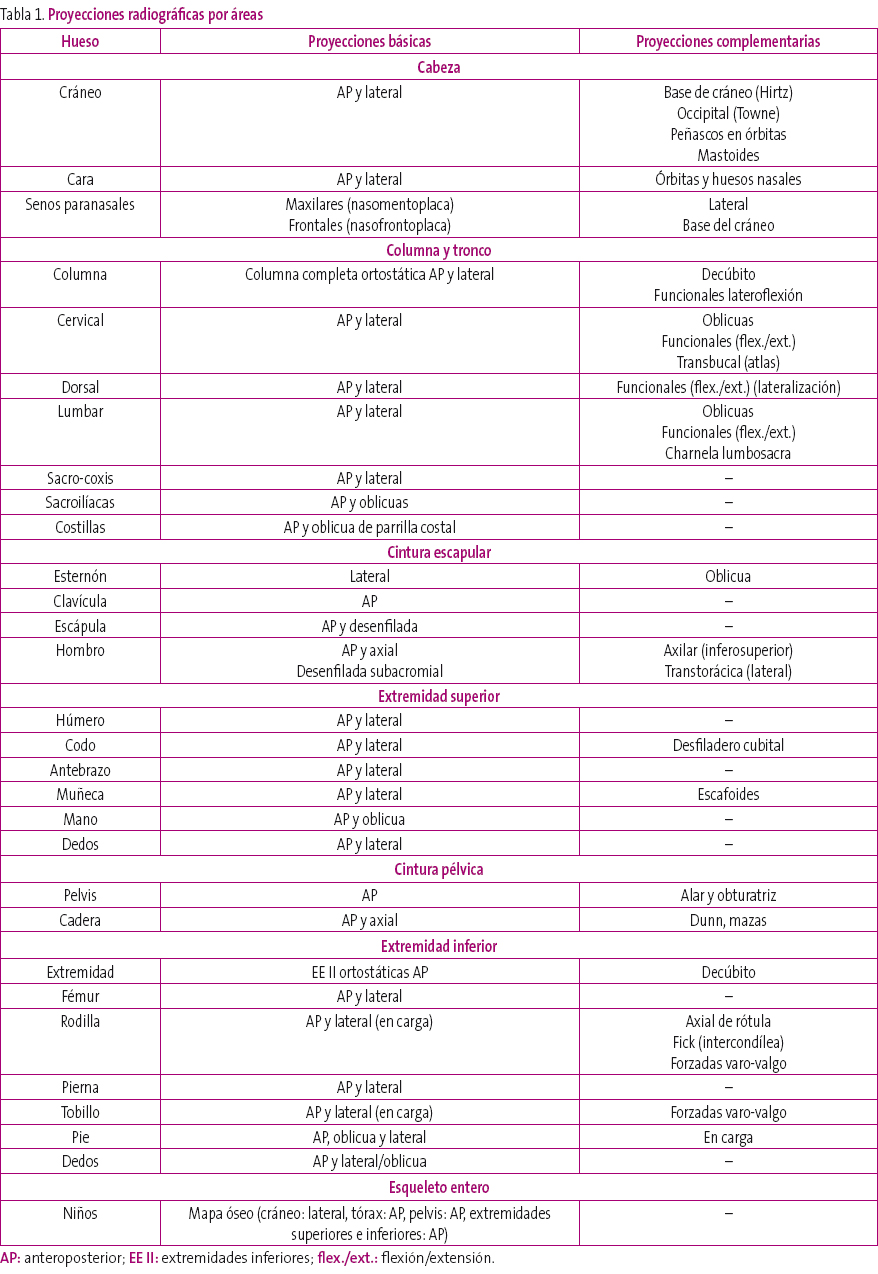
A diferencia del tórax o el abdomen, que tienen unas pocas proyecciones radiológicas, en el sistema esquelético, cada área anatómica tiene sus proyecciones específicas. Así, en la medida de lo posible, se busca que existan dos proyecciones ortogonales (anteroposterior [AP] y lateral), para apreciar su estructura de forma adecuada. Esto es posible en algunas zonas, como las extremidades y la columna, pero en otras, la superposición de elementos contralaterales impide la obtención de la proyección ortogonal, por lo que se ha de optar por realizar variaciones en la proyección y, de este modo, conseguir una segunda visión que complemente a la AP o principal.
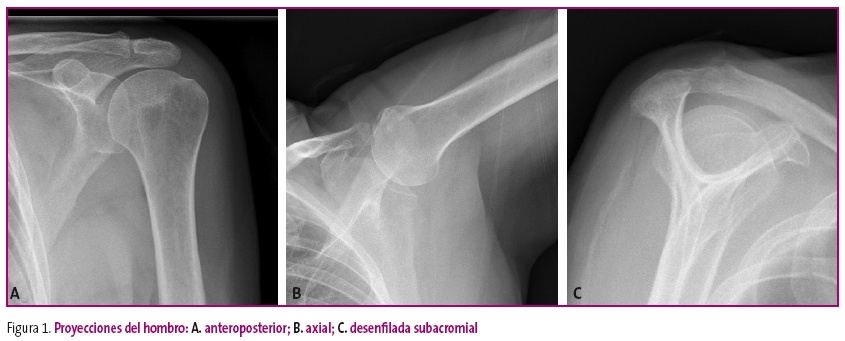
Un ejemplo puede ser el hombro, donde la proyección lateral no existe, ya que superpondría ambos hombros impidiendo la obtención de una imagen válida para el diagnóstico, y donde cada uno de sus componentes óseos tiene su proyección: AP y axial para la articulación escapulohumeral, que pueden complementarse con una tercera proyección denominada desenfilada subacromial (Figura 1); la clavícula se estudia de forma independiente y la escápula tiene su propia proyección desenfilada, además de la AP.
Figura 1. Mostrar/ocultar
No se debe olvidar que el esqueleto, a diferencia de otras áreas anatómicas, tiene movilidad entre sus componentes, lo que puede requerir realizar proyecciones funcionales cuando se sospeche una inestabilidad mecánica entre ellos.
Por último, se debe tener en cuenta la patología que se va a estudiar, ya que las diferentes proyecciones pueden realizarse en decúbito (descarga), o en ortostatismo (carga). Cuando interese valorar la estática de una zona anatómica, la proyección debe realizarse en ortostatismo, mientras que si lo que interesa únicamente es la morfología, la proyección en decúbito es suficiente.
En la Tabla 1 se exponen las proyecciones más comunes en las diferentes estructuras esqueléticas.
Tabla 1. Mostrar/ocultar
Indicaciones de las diferentes exploraciones
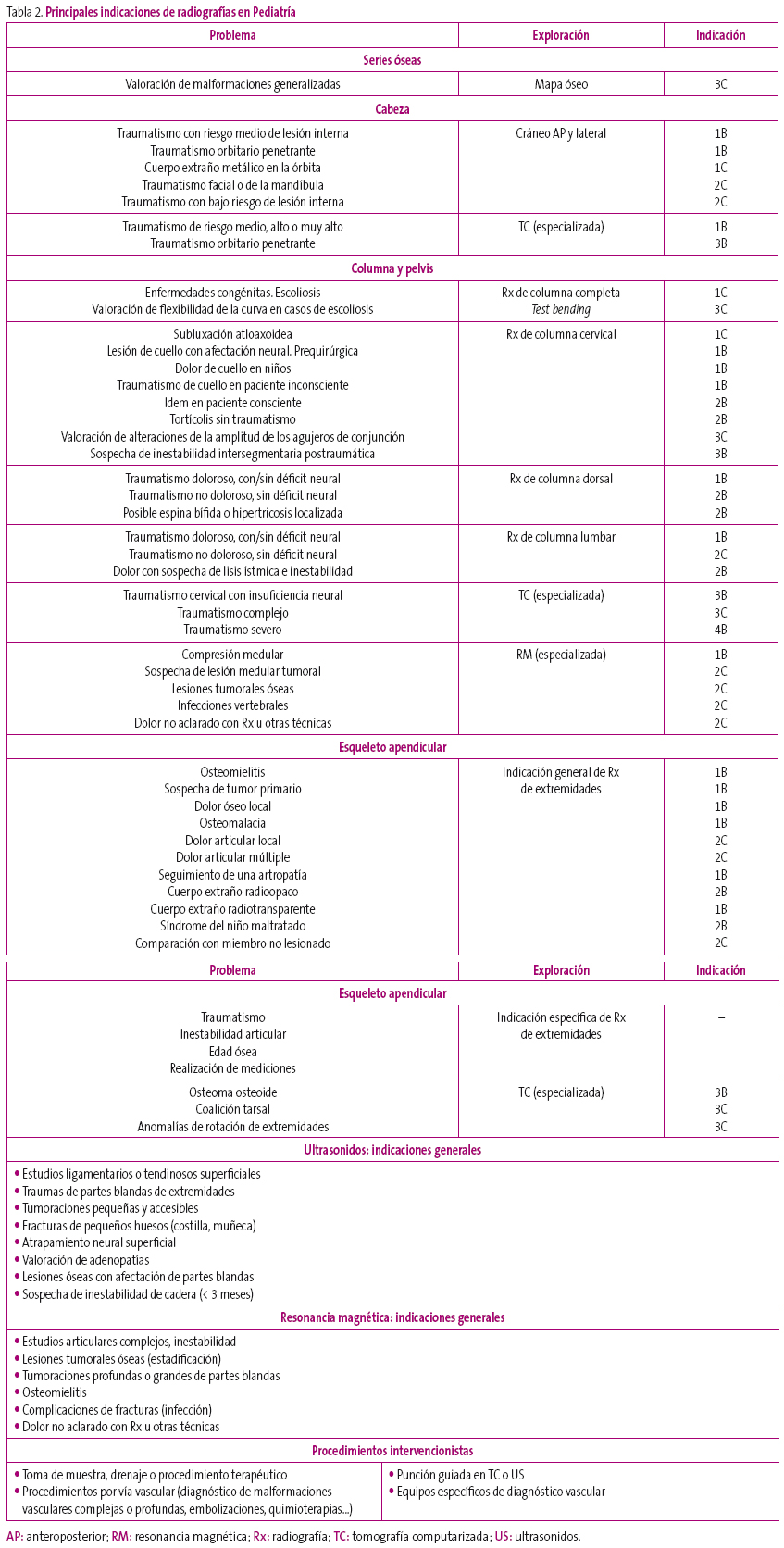
Como se ha comentado, la RCR estableció, basándose en pruebas científicas rigurosas y en diversos estudios, cuáles eran las pruebas radiológicas útiles, y las definió como: aquellas cuyo resultado, positivo o negativo, contribuye a confirmar su diagnóstico o a modificar la conducta diagnóstica o terapéutica. Muchas pruebas radiológicas no cumplen estos cometidos y exponen innecesariamente a los pacientes a la radiación. Dichos criterios fueron asumidos por las demás sociedades europeas.
Según dichos criterios, la exploración radiológica puede ser/estar:
- Indicada, cuando se espera que la prueba complementaria contribuirá muy probablemente a orientar el diagnóstico clínico y el tratamiento.
- Especializada, cuando la prueba complementaria requiere un intercambio de pareceres entre un especialista experimentado y un especialista de Radiología o de Medicina Nuclear, para valorar los datos clínicos y tomar medidas a partir de los resultados de las mismas.
- No indicada en un primer momento, cuando se trata de situaciones en las que la experiencia demuestra que el problema clínico suele desaparecer con el tiempo, por lo que conviene posponer la exploración entre tres y seis semanas, y realizarla solo si persisten los síntomas.
- No sistemáticamente indicada, aunque ninguna recomendación es absoluta, solo se accederá a la petición si el médico la justifica convincentemente.
- No indicada, cuando se considera que la solicitud de esta prueba complementaria no está fundamentada.
Las principales causas del incremento de costes y exceso de radiación en los pacientes suelen ser:
- Repetir pruebas que ya se habían realizado.
- Solicitar pruebas complementarias poco útiles o con una frecuencia inadecuada.
- No dar la información clínica necesaria, o no plantear las cuestiones que las pruebas de imagen deben resolver.
Los criterios comentados por el RCR también tienen en cuenta las dosis de radiación recibidas en cada técnica, clasificándolas en cinco tipos, del 0 al IV:
- 0. Aquellas exploraciones que no emiten radiaciones, como la ecografía y la resonancia magnética (RM).
- I. Las exploraciones radiográficas sencillas con dosis bajas.
- II. Las exploraciones radiográficas complejas: series óseas, gammagrafía o radiografías con dosis altas, como la de columna lumbar.
- III. Tomografía computarizada (TC) del tronco.
- IV. Tomografía por emisión de positrones (PET)-TC.
Sobre la base de estos criterios, se muestra un resumen de las indicaciones más habituales en la Tabla 2.
Tabla 2. Mostrar/ocultar
Por último, recordar que las indicaciones de cada técnica pueden variar dependiendo del centro en el que se atienda al paciente, de su disponibilidad y de las guías clínicas que se hayan consensuado entre los distintos departamentos, siempre basadas en criterios de evidencia científica.
SISTEMÁTICA DE LECTURA
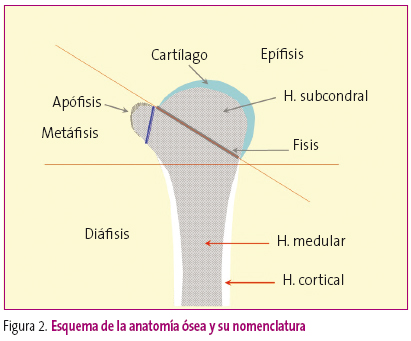
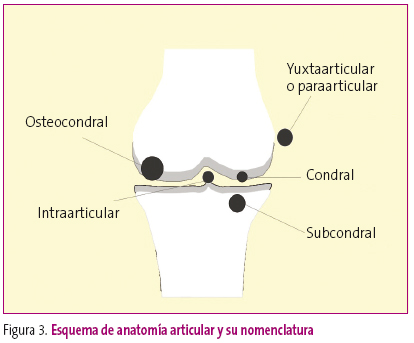
La lectura de cualquier estudio radiológico requiere, por un lado, unas condiciones ambientales determinadas, y por otro, un análisis cuidadoso, ya que la información clave para llegar al diagnóstico correcto puede hallarse en cualquier esquina de la radiografía. Además, se debe tener en cuenta que una buena técnica es el 50% del diagnóstico. Esta afirmación, que se puede aplicar a toda la radiología, es más importante en la radiología esquelética, ya que una proyección defectuosa puede generar falsas apreciaciones u ocultar determinadas patologías. Por ello, además de disponer de una correcta información clínica, debe estudiarse desde la identificación de la placa, hasta la esquina opuesta, reconociendo la anatomía y detectando las alteraciones semiologías (Figuras 2 y 3).
Figura 2. Mostrar/ocultar
Figura 3. Mostrar/ocultar
Actualmente existen numerosos atlas de anatomía radiológica, todos ellos recomendables, que ayudan a reconocer los diferentes elementos en las imágenes4,5, y diversos libros para el aprendizaje de la semiología, que pueden resultar de interés6-8.
La identificación
La zona reservada para identificar el estudio debe contener el nombre del paciente, el número de identificación, la fecha de realización del estudio y el centro o institución donde se realizó.
Otro dato importante es la señalización del lado (derecho o izquierdo), para colocar correctamente la placa y evitar errores de diagnóstico por realización del estudio en el lado sano.
Técnica de lectura
Ante un estudio radiológico, se debe empezar por lo más general, para llegar a lo particular, paso a paso. Existe una regla mnemotécnica anglosajona que puede ser de utilidad, denominada “ABC’S" (“del ABC”).
- A. Referida al aspecto general, alineación. Es importante hacerse una idea general de qué se está viendo y si es lo que se espera. Se ha de valorar si la técnica es la correcta, si están todas las estructuras, si se hallan ordenadas de forma anatómica y si su maduración es la adecuada para la edad del paciente.
- B. Bone. Hace referencia a la necesidad de analizar cada uno de los huesos incluidos en el estudio, contándolos, valorando su tamaño respecto al resto, su forma y su densidad, en conjunto y en sus diferentes porciones.
- C. Cartilage. Recuerda que se han de analizar los espacios articulares valorando su amplitud, congruencia y densidad, sin olvidar el espacio subcondral y los bordes de la articulación.
- ‘S. Soft Tissues (partes blandas). En las radiografías suelen ser las grandes olvidadas, y, sin embargo, en muchas ocasiones, son las indicadoras de patología, como el aumento de volumen por derrame articular, los edemas o hematomas traumáticos relacionados con fracturas, las calcificaciones yuxtaarticulares de la patología inflamatoria, etc.
Causas de error en la lectura o interpretación
“Solo se identifica aquello que se ve, y se diagnostica aquello que se conoce” (R. Fraser)
A pesar de realizar una lectura correcta, no siempre se detectan todas las alteraciones existentes; se estima que el porcentaje de errores puede oscilar entre un 1% en placas normales o negativas, y un 30% en las patológicas o positivas. Esto puede deberse a diversas causas, como factores físicos (densidad de la lesión similar a la del entorno), mala calidad de la técnica, lesión oculta por otras estructuras, imágenes falsas creadas por la superposición de estructuras... Pero no se ha de olvidar que una de las causas más comunes de error es el desconocimiento semiológico.
SIGNOS DE PATOLOGÍA
Los cuatro datos fundamentales que se deben evaluar en cualquier estructura y en las diferentes técnicas empleadas son: el tamaño, la forma, la densidad y el número.
Tamaño
En relación al tamaño, una estructura puede ser mayor de lo normal, pudiendo indicar una anomalía de tipo congénito (malformación o displasia con crecimiento monostótico o generalizado aumentado) o endocrinológico (gigantismo), o ser secundaria a remodelación postraumática, infección, tumor (por insuflación), etc. A su vez, el crecimiento puede ser focal, de una parte del hueso, o completa, de todo el hueso.
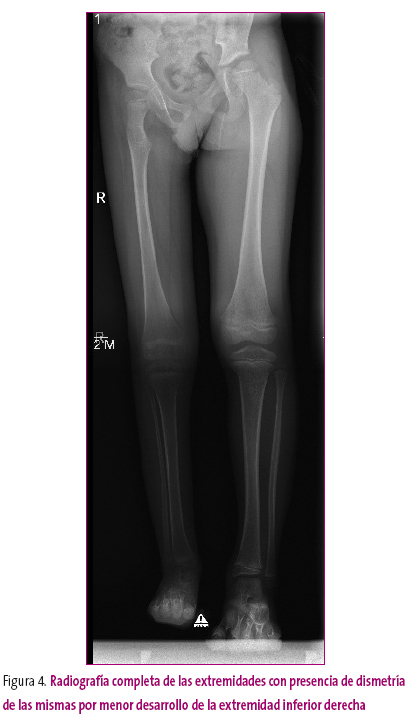
Si nos referimos a la disminución del tamaño, esta alteración es más común, aunque plantea posibilidades diagnósticas similares: congénitas, con hipoplasias segmentarias; displasias, con enanismo o con afectación de parte del esqueleto (platiespondilia en la columna); endocrinológicas, que pueden ser armónicas (defecto de hormona de crecimiento) o no armónicas (hipotiroidismo); secundarias a traumatismos (aplastamiento, acabalgamiento de fragmentos, pérdidas de fragmentos, cierre fisario precoz por formación de un puente óseo), infecciones con lesión del cartílago fisario, etc. (Figura 4).
Figura 4. Mostrar/ocultar
Forma
Las variaciones en la forma plantean un diagnóstico diferencial similar, ya que las infecciones, los traumatismos, los tumores, las alteraciones displásicas y otras pueden generar deformidades. Entre las deformidades más comunes están:
- La insuflación, provocada por lesiones que generan erosión interna y remodelación de la cortical; generalmente indica un proceso de evolución lenta y benigna.
- La incurvación, más evidente en huesos largos, puede ser secundaria a una anomalía en el desarrollo, como el cierre parcial de la fisis con crecimiento asimétrico, o deberse a remodelaciones óseas reparativas o a insuficiencia ósea en huesos que soportan carga, etc. La incurvación puede ser en varo, cuando se acentúa la concavidad interna (por ejemplo, disminución del ángulo cervicodiafisario en el fémur); en valgo, cuando esta disminuye o existe concavidad externa; en antecurvatum, cuando la concavidad es anterior, o en recurvatum, cuando es posterior.
- La angulación anómala de un hueso, generalmente, es consecuencia de una fractura con consolidación anómala. Sin embargo, los huesos que anatómicamente ya presentan algún tipo de angulación, pueden presentar variaciones de mayor o menor grado en la misma. Estas variaciones pueden deberse a anomalías en el desarrollo, o alteraciones por insuficiencia ósea, como en enfermedades metabólicas (raquitismo), displasia ósea, enfermedad de Paget, etc.
- El ensanchamiento óseo, habitualmente, se debe a anomalías en la modelación, como el ensanchamiento metafisario de algunas displasias (deformidad en “matraz”).
- Las deformidades epifisarias son frecuentes, y en niños habitualmente obedecen a displasias o necrosis avasculares.
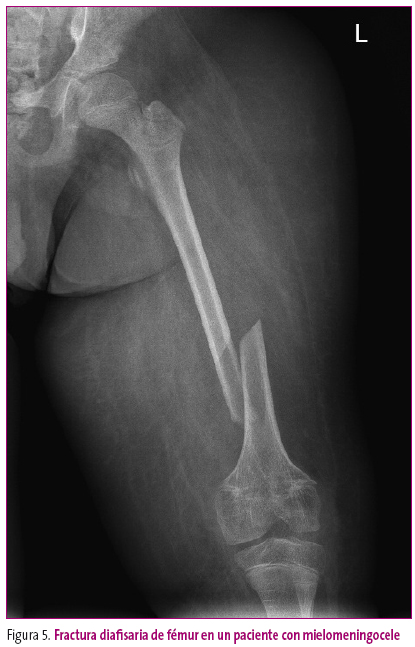
- Las deformidades con solución de continuidad corresponden a fracturas o pseudoartrosis (Figura 5).
Figura 5. Mostrar/ocultar
Densidad
Las alteraciones de la densidad son probablemente las más comunes, debiendo diferenciarse las que son generalizadas, en todo el esqueleto, de las focales.
Las disminuciones generalizadas de la densidad ósea se denominan osteopenias. Las causas más comunes de osteopenia generalizada son la osteoporosis, la osteomalacia, el hiperparatiroidismo y algunos tumores como el mieloma múltiple.
Detectar una osteopenia generalizada no siempre es fácil; signos sugestivos son la disminución del número de trabéculas óseas o el adelgazamiento de las corticales. En este sentido, la apreciación de una mayor definición del reborde óseo puede ser consecuencia de una menor densidad interna del hueso, que se asemeja en densidad a las partes blandas circundantes. En determinados casos, la desaparición de las trabéculas orientadas en un sentido (por ejemplo, horizontales) origina la falsa impresión de un mayor número de trabéculas verticales, que le dan al hueso un aspecto en enrejado; es lo que ocurre en las vértebras desmineralizadas. Por último, el ensanchamiento de la cavidad medular por disminución del grosor cortical (a nivel de los metacarpianos o en otras localizaciones) ha sido empleado como índice de osteoporosis, aunque presenta una sensibilidad y una especificidad bajas.
Otros signos de desmineralización se asocian a deformidades óseas o fracturas, como consecuencia del hundimiento del hueso sobre sí mismo de forma espontánea o por pequeños traumatismos.
El aumento generalizado de la densidad puede deberse a anomalías del desarrollo o a displasias como la osteopetrosis, en la que no existe reabsorción ósea endomedular que modele el hueso; puede estar relacionada con el excesivo depósito de minerales, como la fluorosis, o ser consecuencia de una mayor densidad de la endomedular ósea, como en el caso de las mielofibrosis.
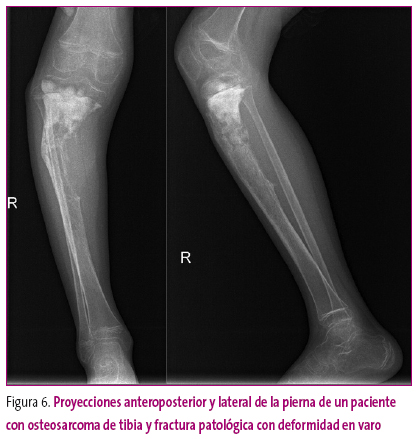
En la mayoría de los casos, el aumento focal de la densidad corresponde a los denominados islotes óseos, que conviene distinguir de las lesiones reactivas (callos de consolidación) o tumorales (Figura 6).
Figura 6. Mostrar/ocultar
Las desmineralizaciones regionales suelen estar relacionadas con patologías que provocan disminución de la funcionalidad de la región (inmovilizaciones por fracturas o esguinces, distrofias simpático-reflejas o inflamaciones articulares con rigidez); se aprecian mejor al compararse con zonas vecinas dentro del mismo hueso. Son frecuentes en áreas periarticulares, y pueden manifestarse como zonas difusas o moteadas de menor trabeculación. Se debe tener especial cuidado en no confundirlas con lesiones líticas tumorales, cuyo estudio requiere una mayor profundización.
Las reacciones periósticas son alteraciones relativamente frecuentes que reflejan la existencia de un mecanismo de defensa ante una agresión interna o externa al hueso. Dependiendo de la intensidad y duración de la agresión, se distinguen dos tipos: compactas, cuando su crecimiento es organizado, e interrumpidas, cuando es desorganizado, originado por una lesión de mayor agresividad.
La valoración de la patología ósea no sería completa si no se atiende también a la valoración de las alteraciones extraóseas o de partes blandas, que en muchas ocasiones dan la clave para sugerir la existencia de una patología (inflamación periarticular, calcificaciones, derrames articulares, desplazamiento de almohadillas grasas, etc.). Un ejemplo clásico es la existencia de masas de partes blandas, asociadas a lesiones óseas agresivas (burbujas de gas en abscesos por osteomielitis, componentes cálcicos de matriz condroide u osteoide en las masas tumorales, etc.).
Número
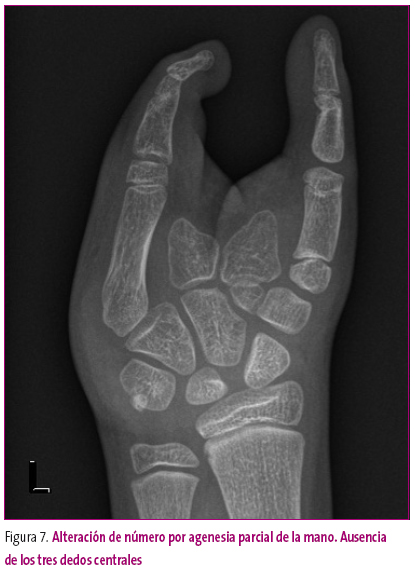
El número de huesos puede variar por anomalías en la formación; así, la ausencia completa se denomina agenesia o aplasia, y el déficit parcial o el menor desarrollo, hipoplasia o defecto focal (Figura 7).
Figura 7. Mostrar/ocultar
Los huesos que superan el número habitual se denominan supernumerarios, y si conforman una porción anatómica completa, constituyen un miembro supernumerario; es relativamente frecuente la polidactilia, o aparición de seis o más dedos, pudiendo ser estos completos o incompletos.
Las alteraciones en el número son frecuentes en algunas áreas como el raquis, donde pueden existir anomalías en la segmentación, por la presencia de dos segmentos unidos (sinostosis o coalición); mayor número de vértebras (vértebras supernumerarias); variaciones en la organización (sacralización de las vértebras lumbares o lumbarización de las sacras o dorsales), etc., siendo estas alteraciones más raras en los huesos largos.
También es posible detectar segmentaciones dentro de un mismo hueso, como consecuencia de defectos de unión o falta de consolidación de los núcleos de osificación. A este grupo corresponden los huesos accesorios en las apófisis y, la menos frecuente, pseudoartrosis congénita.
En el esqueleto en desarrollo, distintas variantes de la normalidad simulan variaciones de número o forma, pudiendo inducir a error diagnóstico. Como norma, para diferenciar una variante anatómica de una lesión, es importante:
- Conocer bien la anatomía.
- Valorar la forma y los contornos de la aparente lesión.
- Mirar el libro de imágenes de referencia9.
SEMIOLOGÍA ARTICULAR
El estudio de las alteraciones articulares conlleva una semiología específica, que puede resultar amplia y en ocasiones confusa (Tabla 3).
Tabla 3. Mostrar/ocultar
Se propone seguir la siguiente sistemática:
-
Partes blandas
En primer lugar, se ha de prestar atención a las partes blandas que rodean a la articulación. Tanto el aumento del volumen de estas como su disminución son signos que indican la existencia de una artropatía. En el primer caso, puede ser por edema o hiperplasia de la sinovial o de los tejidos que rodean a la articulación; en el segundo, generalmente se debe a atrofia, secundaria a rigidez e inmovilización prolongada.
No se debe olvidar que, en ocasiones, algunas artropatías se asocian a nódulos cutáneos, como es el caso de la artritis reumatoide o la fiebre reumática.
Otro posible hallazgo en partes blandas, son los focos cálcicos. Estos pueden estar localizados en el cartílago, en las estructuras articulares o en las que rodean a la articulación. Dichas calcificaciones pueden ser de tipo metaplásico, por conversión de las partes blandas en tejido condral calcificado u óseo, o deberse al depósito de calcio. La calcificación de los ligamentos capsulares relacionada con fenómenos inflamatorios da como imagen típica los sindesmofitos, calcificaciones lineales paralelas a la cortical del hueso, que cruzan el espacio articular y unen dos huesos.
Dentro de este grupo se incluyen las alteraciones por hipodensidad en el interior de la articulación. Estas pueden deberse a la existencia de fenómenos de vacío, en relación con la tracción forzada de la articulación, lo que es relativamente frecuente en niños y pacientes con laxitud de tejidos, o a la existencia de gas, producido por la degradación de las proteínas o por infecciones anaerobias. -
Alteraciones de la mineralización del hueso subcondral
En segundo lugar se deben valorar las alteraciones de la mineralización del hueso subcondral. Las alteraciones articulares pueden generar una disminución de la densidad ósea subcondral, como es el caso de las reabsorciones óseas de origen inflamatorio o degenerativo, los quistes subcondrales por invasión de la sinovial (pannus), o las geodas o quistes por hiperpresión del líquido sinovial, que entran en el hueso subcondral a través de lesiones o fisuras condrales. Otra causa de desmineralización es la inmovilización prolongada por rigidez o traumatismo articular, con pérdida de la trabeculación ósea yuxtaarticular.
En cuanto a los aumentos de densidad subcondrales, generalmente obedecen a fenómenos reactivos o de “defensa” del hueso ante agresiones, como puede ser la disminución del grosor cartilaginoso o la sobrecarga (estrés) articular. Una manifestación particular del aumento de densidad es la formación de osteofitos o picos osteofíticos, que manifiestan un intento del hueso de aumentar la superficie articular para “repartir” la carga que soporta en una superficie mayor. Son muy poco frecuentes en edad infantil.
Dentro de este grupo, se debe mencionar la posibilidad de aparición de reacción perióstica en las áreas cercanas a la articulación, como resultado de fenómenos reparativos tras destrucción articular inflamatoria. -
Alteraciones de la amplitud del espacio articular
Un tercer grupo de signos de patología está relacionado con las alteraciones de la amplitud del espacio articular. Generalmente, un aumento del espacio articular indica un incremento de la presión interna, bien por la existencia de derrame (líquido sinovial o hemático) o por contenido sólido (hiperplasia sinovial, cuerpos libres). También puede estar relacionado con fenómenos de reabsorción del borde óseo, como ocurre en algunas artropatías inflamatorias. Por el contrario, una disminución del espacio indica un adelgazamiento del cartílago, que puede ser focal o generalizado. -
Anomalías de la congruencia articular y de la movilidad
Por último, se ha de valorar la existencia de las anomalías de la congruencia articular y de la movilidad, que pueden ser parciales o completas. Las incongruencias parciales, o subluxaciones, pueden manifestar una inestabilidad de los elementos óseos como consecuencia de un fallo en los elementos estabilizadores (laxitud, rotura o inserciones anómalas de ligamentos o tendones), o por deformidades óseas epifisarias (necrosis, traumatismos, degeneración, malformación).
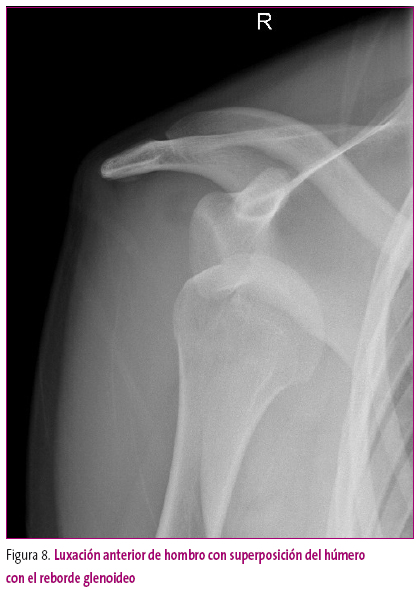
Las luxaciones, o pérdida completa de la congruencia, pueden ser de origen traumático o displásico, por anomalías del desarrollo articular (Figura 8).
Figura 8. Mostrar/ocultar
También se pueden encontrar rigideces o limitaciones de la movilidad, con actitudes en flexión o extensión, propias de lesiones que bloquean la articulación desde el interior o por retracciones de las partes blandas que mantienen dicha actitud. Por el contrario, las laxitudes se deben a anomalías del tejido conectivo que permiten una mayor amplitud del movimiento, o a lesiones de los elementos estabilizadores.
Dentro de las incongruencias articulares se incluyen las protrusiones o aumentos de la profundidad articular, en relación con fenómenos degenerativos por sobrecarga, o por debilidad del hueso, que sufre un hundimiento con presión normal.
Entre los signos de patología articular, son de destacar los que tienen un origen inflamatorio, siendo los más frecuentes e importantes el derrame articular, las erosiones óseas, la disminución del espacio articular y la desmineralización yuxtaarticular. En este grupo es especialmente importante detectar las artritis infecciosas.
SEMIOLOGÍA DE LAS PARTES BLANDAS
Ya se han comentado algunos aspectos de la semiología de las partes blandas en relación con la patología ósea y articular. A continuación, se abordará la semiología específica no relacionada con los otros elementos, siguiendo el mismo esquema de las alteraciones básicas: alteraciones de la densidad, el tamaño, la forma y el número.
En radiología simple, las variaciones de la densidad son las más comunes en las partes blandas, principalmente por aumento de la misma.
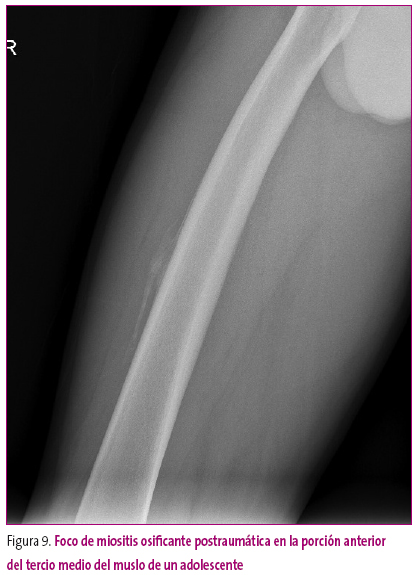
Se ha de distinguir entre calcificación y osificación; en la primera, el depósito de calcio es grumoso y desorganizado, mientras que en la segunda se produce una verdadera diferenciación a hueso y se encuentran trabéculas óseas y cortical diferenciadas, como en las miositis osificantes postraumáticas.
Los cuerpos extraños no son raros en las partes blandas y pueden ser de materiales muy diferentes (cristal, madera, metal, tejido), generando pequeños focos de densidad variable.
-
Aumento de densidad. Clásicamente, se han distinguido tres alteraciones que aumentan la densidad: las calcificaciones, las osificaciones y los cuerpos extraños.
La presencia de calcio es relativamente frecuente en las partes blandas, bien de forma parafisiológica, como son las calcificaciones vasculares de la ateromatosis, o como resultado de:- La calcificación de tejidos previamente dañados (distrófica).
- La metaplasia o transformación de los tejidos blandos en cartílago o hueso.
- El depósito de calcio secundario a enfermedades sistémicas (calcinosis), o alteraciones del metabolismo calcio-fósforo (metastásicas), etc.
Los cuerpos extraños no son raros en las partes blandas y pueden ser de materiales muy diferentes (cristal, madera, metal, tejido), generando pequeños focos de densidad variable.
-
Las alteraciones por disminución de la densidad son consecuencia de la presencia de acúmulos grasos o de gas.
Los acúmulos grasos, a su vez, pueden deberse a: infiltración, con presencia de grasa en el interior de otros tejidos, como ocurre en la atrofia muscular; lipomatosis, o aumento exagerado y focal del contenido de grasa en zonas donde ya es habitual encontrarla; o tumores con contenido graso (lipomas, teratomas, liposarcomas).
La presencia de gas en las partes blandas puede estar relacionada con: antecedentes quirúrgicos o procedimientos intervencionistas recientes, fístulas abiertas a la piel, infecciones por gérmenes anaerobios, degeneración de las proteínas que originan gases nitrogenados, necrosis tisulares, etc.
Figura 9. Mostrar/ocultar
BIBLIOGRAFÍA
- Gálvez Galán F. La mano de Bertha. La otra historia de la radiología. Madrid: IM&C; 1995.
- Real Decreto 783/2001, Reglamento sobre protección sanitaria contra radiaciones ionizantes. BOE núm. 178, 26-7-2001 [en línea] [consultado el 29/8/2012]. Disponible en: http://www.boe.es/boe/dias/2001/07/26/pdfs/A27284-27393.pdf
- Criterios de remisión de pacientes a los servicios de diagnóstico por la imagen. Adaptados por la Comisión Europea y expertos europeos en radiología y medicina nuclear, junto con el Real Colegio de Radiólogos del Reino Unido 2000 [en línea] [consultado el 29/8/2012]. Disponible en: http://www.ucm.es/info/fismed/pr118.pdf
- Weir J, Abrahams PH. Atlas de anatomía humana por técnicas de imagen, 3.ª ed. Madrid: Elsevier; 2005.
- Fleckenstein P, Tranun-Jensen J. Bases anatómicas del diagnóstico por la imagen. Madrid: Harcourt; 2006.
- Helms CA. Fundamentos de radiología del esqueleto, 3.ª ed. Madrid: Marbán; 2006.
- Delgado MT, Martínez M, Otón C. Manual de radiología clínica. Madrid: Harcourt; 2002.
- Greenspan A. Radiología ortopédica. Una aproximación práctica. Filadelfia: Lippincott Williams & Wilkins; 1999.
- Keats TE. Atlas de variantes radiológicas normales que simulan enfermedades Barcelona: MEDSI; 1987.







 También se pueden encontrar
También se pueden encontrar