¿Qué hacer ante un nódulo subcutáneo en un lactante?
2 Hospital Lluís Alcanyís. Xátiva. Valencia. (España).
3 Hospital Lluís Alcanyís. Xátiva. Valencia (España).
PUNTOS CLAVE
- El diagnóstico diferencial de los nódulos subcutáneos es amplio.
- Lo primero es tratar de identificar ante qué tipo de lesión nos encontramos (nódulo, pápula…), si es única o múltiple, dónde está localizada y la evolución.
- Ante un nódulo cutáneo debemos pensar en un primer momento en la posibilidad de encontrarnos ante una paniculitis.
- El eritema nodoso es la paniculitis sin vasculitis más frecuente en niños.
- El estudio histopatológico e inmunohistoquímico es necesario en los casos de presentación atípica o de larga duración.
- La segunda causa más común de paniculitis en un niño es la expresión de una leucemia/linfoma cutánea.
INTRODUCCIÓN
Los nódulos subcutáneos son lesiones frecuentes en los niños y de etiología muy diversa. Histológicamente se trata de una reacción inflamatoria que afecta al tejido celular subcutáneo. Dentro del mismo, puede existir vasculitis o no asociada a este proceso. Si no existe vasculitis, el eritema nodoso es el nódulo subcutáneo más frecuente, cuya etiología más común suele ser infecciosa. En caso de que sí exista entramos en el terreno de las vasculitis leucocitoclásticas. Descartadas ambas etiologías, que son las más frecuentes, hay que completar el estudio para descartar proceso linfoproliferativo.
CASO CLÍNICO
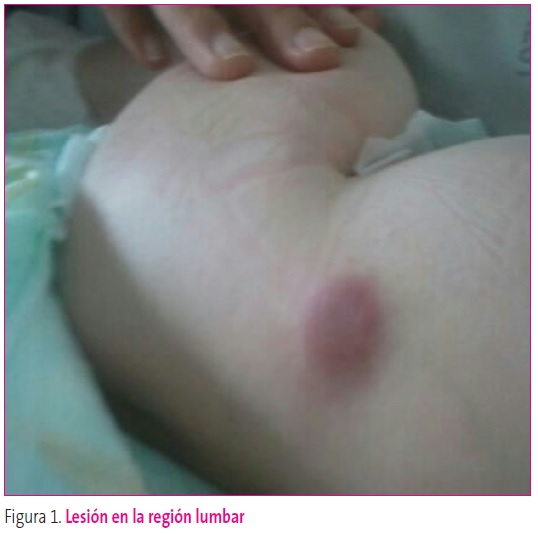
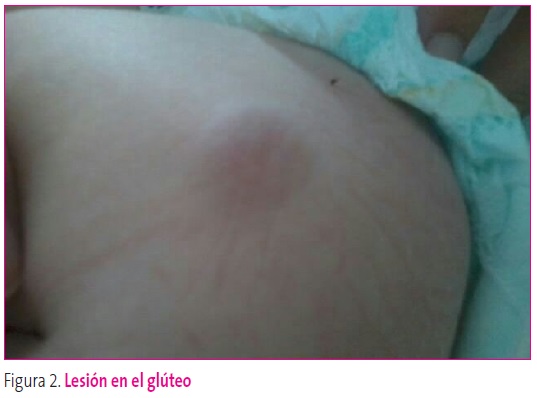
Niña de 38 días que acudió al Servicio de Urgencias hospitalarias por la presencia de lesiones de coloración violácea y consistencia dura, móviles a la palpación y aparentemente no dolorosas localizadas en la zona inguinal y los glúteos. Habían ido en aumento a pesar del tratamiento antibiótico pautado por su pediatra de zona, el cual, ante la sospecha de lesiones cutáneas tipo picaduras que se habían sobreinfectado, había prescrito antibioterapia oral con amoxicilina-clavulánico. Los antecedentes perinatales y familiares no tenían interés. En la exploración clínica realizada se identificaron nódulos subcutáneos de 2 x 2 cm en la ingle izquierda, la región lumbar derecha (Figura 1) y el glúteo derecho (Figura 2). No presentaba adenopatías regionales acompañantes y sí una hepatomegalia de unos 3 cm, junto con una esplenomegalia de 2 cm del reborde costal.
Figura 1. Lesión en la región lumbar. Mostrar/ocultar
Figura 2. Lesión en el glúteo. Mostrar/ocultar
Como pruebas complementarias, se solicitó un hemograma que reveló 72 200 leucocitos con un 14,5% de neutrófilos, un 13% de linfocitos, un 70% de monocitos, un 1,7% de eosinófilos y un 0,2% de basófilos. Se realizó una morfología de sangre periférica que informó de la existencia de blastos de estirpe mieloide. Ante la sospecha de que se tratara de un proceso linfoproliferativo, se complementó el estudio con un aspirado de médula ósea que confirmó el diagnóstico de leucemia mieloblástica aguda congénita.
DISCUSIÓN
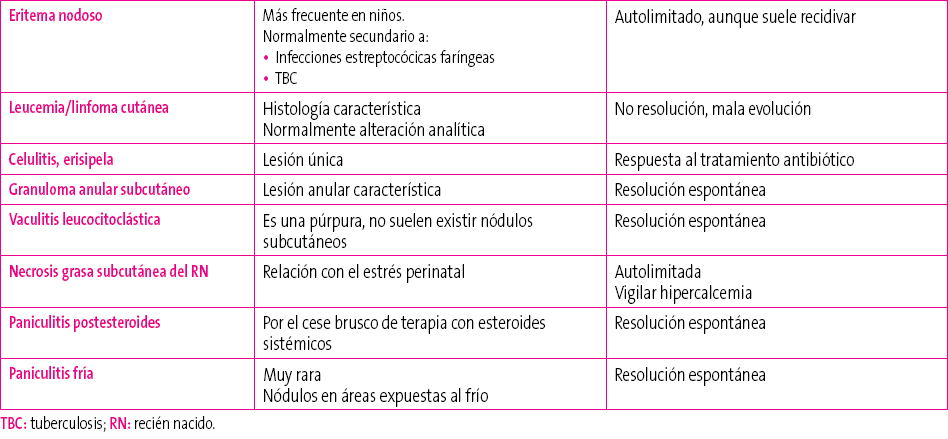
El diagnóstico diferencial de este tipo de lesiones es múltiple (Tabla 1). En primer lugar, se debe identificar ante qué tipo de lesión nos encontramos (nódulo, pápula…), dónde está localizada y, si la evolución no es la esperada, complementar el estudio con una analítica o incluso con una biopsia cutánea1.
Tabla 1. Diagnóstico diferencial de los nódulos subcutáneos en un lactante Mostrar/ocultar
Las lesiones de tipo nodular que afectan al tejido subcutáneo y de coloración violácea pueden ser en primer lugar hematomas encapsulados, en cuyo caso existirá el antecedente traumático. Otra posibilidad son los hemangiomas congénitos, pero estarían presentes desde el nacimiento. A partir de aquí, entramos en el terreno del diagnóstico diferencial de los nódulos inflamatorios. A grandes rasgos, ante un nódulo cutáneo debemos pensar en un primer momento en la posibilidad de encontrarnos ante una paniculitis, definida como una inflamación de la grasa subcutánea, manifestada como nódulos subcutáneos eritematosos, localizados predominantemente en los miembros inferiores. Las paniculitis se clasifican en función de si existe o no vasculitis dentro del proceso inflamatorio.
El eritema nodoso es la paniculitis sin vasculitis más frecuente en niños. Suele ser un cuadro reactivo asociado a una gran variedad de procesos. Son nódulos rojizos, dolorosos, que normalmente afectan a los miembros inferiores. La causa más frecuente son las infecciones estreptocócicas, sobre todo las faríngeas. Es autolimitado, pero recidiva con frecuencia. La tuberculosis también es causa de eritema nodoso, en cuyo caso sí existe una vasculitis nodular y recibe el nombre de eritema indurado de Bazin. El diagnóstico diferencial del eritema nodoso se suele realizar con la celulitis y la erisipela, pero ambas lesiones son únicas y con respuesta al tratamiento antibiótico.
La vasculitis leucocitoclástica, edema hemorrágico del lactante, es la paniculitis con vasculitis más frecuente. Normalmente, el curso es autolimitado y se trata de un exantema purpúrico de tipo urticariforme que suele asociar edema y se presenta simétrico afectando más a las nalgas y los miembros inferiores2.
En la época neonatal, la paniculitis más frecuente es la necrosis grasa subcutánea del recién nacido. Normalmente acontece en recién nacidos a término sanos que han sido sometidos a condiciones de estrés en el periodo neonatal (hipoxia, aspiración de meconio, trauma, hipotermia, etc.). El curso es benigno, indolente, y desaparece espontáneamente en pocas semanas3.
Finalmente, ante un nódulo o pápula de tipo anular, con un centro claramente más claro y bordes sobreelevados, debemos pensar en un granuloma anular. Normalmente, el desencadenante son las picaduras de insectos y la evolución es benigna con resolución espontánea.
El estudio histopatológico e inmunohistoquímico está indicado en los casos de presentación atípica o de larga duración, puesto que la segunda causa más común de paniculitis en un niño es la expresión de una leucemia/linfoma cutánea4.
BIBLIOGRAFÍA
- Grassi S, Borroni RG, Brazzelli V. Panniculitis in children. G Ital Dermatol Venereol. 2013;148:371-85.
- Polcari IC, Stein SL. Panniculitis in childhood. Dermatol Ther. 2010;23:356-67.
- Cameselle D, Islas D, Montenegro T, Afonso JL, Hernández B. Subcutaneous nodules in a newborn. Actas Dermosifiliogr. 2006; 97:218-20.
- Torrelo A, Hernández A. Panniculitis in children. Dermatol Clin. 2008;26:491-500.