Tratamiento de la epistaxis en Atención Primaria
INTRODUCCIÓN
La epistaxis (término griego “que fluye gota a gota”) se define como toda hemorragia que proviene de las fosas nasales1. Es excepcional en menores de dos años, pero a partir de esa edad su incidencia aumenta progresivamente. El 30% de los menores de cinco años, el 56% de los niños de seis a diez años y el 64% entre 11 y 15 años, han tenido al menos un episodio de epistaxis a lo largo de su vida2 y hasta el 9% tienen epistaxis recurrentes3. Por lo general es un proceso banal y autolimitado, que se puede manejar fácilmente en Atención Primaria. Los casos recurrentes, molestos y alarmantes para padres y niños, y los de difícil control, que pueden comprometer el estado general del niño, deberán ser valorados de forma preferente y urgente, respectivamente, por el otorrinolaringólogo.
CLASIFICACIÓN
Según la localización del sangrado
- Epistaxis anteriores (área septal anteroinferior o plexo de Kiesselbach o de Little), es el más frecuente de los sangrados infantiles (90%).
- Epistaxis superiores (etmoidales) o posteriores (arteria esfenopalatina), menos frecuentes y de difícil control. El sangrado no solo se presenta por las narinas si no que desciende por la orofaringe. En general son manifestación de trastornos sistémicos.
Según la etiología que la origina
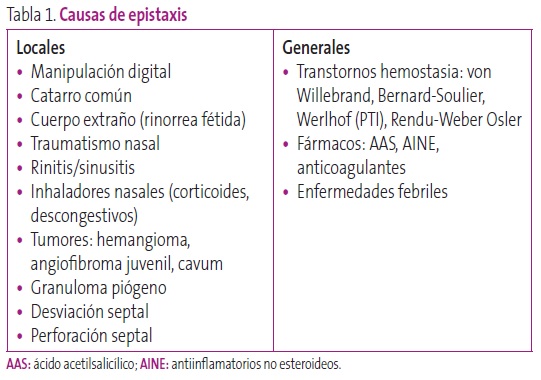
Se clasifican en locales y sistémicas, siendo las primeras las más frecuentes (Tabla 1).
Tabla 1. Causas de epistaxis. Mostrar/ocultar
EVALUACIÓN Y MANEJO INICIAL DE LA EPISTAXIS AGUDA
En la mayoría de los niños, la epistaxis se resuelve espontáneamente o tras la colocación de un taponamiento (algodón) que puede estar impregnado en H2O2, junto a la compresión durante diez minutos de las alas nasales (Método de Trotter)4. Estas maniobras pueden realizarse en el domicilio o como primera medida en el centro de Atención Primaria.
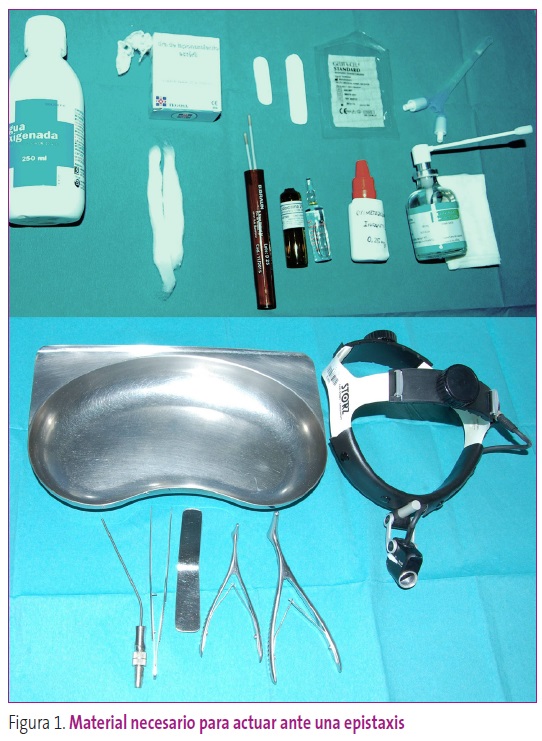
Material necesario que precisa el pediatra para actuar ante una epistaxis (Figura 1):
Figura 1. Material necesario para actuar ante una epistaxis. Mostrar/ocultar
- Buena fuente de luz, lo ideal es una luz frontal tipo fotóforo o, en su defecto, una linterna, la luz del otoscopio o una lámpara de pie pueden ser alternativas válidas.
- Batea, rinoscopio pediátrico y de adulto, pinzas de bayoneta, depresor lingual, terminal de aspiración.
- Guantes, papel de celulosa, gasas, algodón, gasa de borde (1-2 cm de ancho), taponamiento nasal tipo Merocel®, varillas de nitrato de plata.
- Agua oxigenada, anestésico y vasoconstrictor tópico, ácido tranexámico, pomada poliantibiótica, vaselina o lubricante, suero fisiológico.
Manejo inicial
- Valorar el estado general del niño, tensión arterial, frecuencia cardiaca y signos de hipoperfusión periférica, para descartar situaciones que, excepcionalmente, pueden ser inestables y que requieran estabilizar la vía aérea y la situación hemodinámica antes de ser derivadas de forma urgente para la valoración por el especialista5.
- Reducir la ansiedad del niño y de la familia, a la vez que preguntaremos sobre antecedentes personales, toma de fármacos, circunstancias y momento de aparición, así como en qué fosa se inició.
- Deberá permanecer sentado, solo o sobre un familiar según su edad y altura, y con la cabeza en posición vertical.
- Limpieza del rostro y eliminación de los coágulos existentes, que perpetúan el sangrado, mediante sonado nasal enérgico (alternando una fosa y otra) o mediante aspiración.
- Mediante el uso del rinoscopio y una buena fuente de luz, intentar localizar el punto sangrante. Explorar la orofaringe (valorar sangrado posterior). Ambas exploraciones nos orientan para la técnica terapéutica de elección.
Manejo posterior
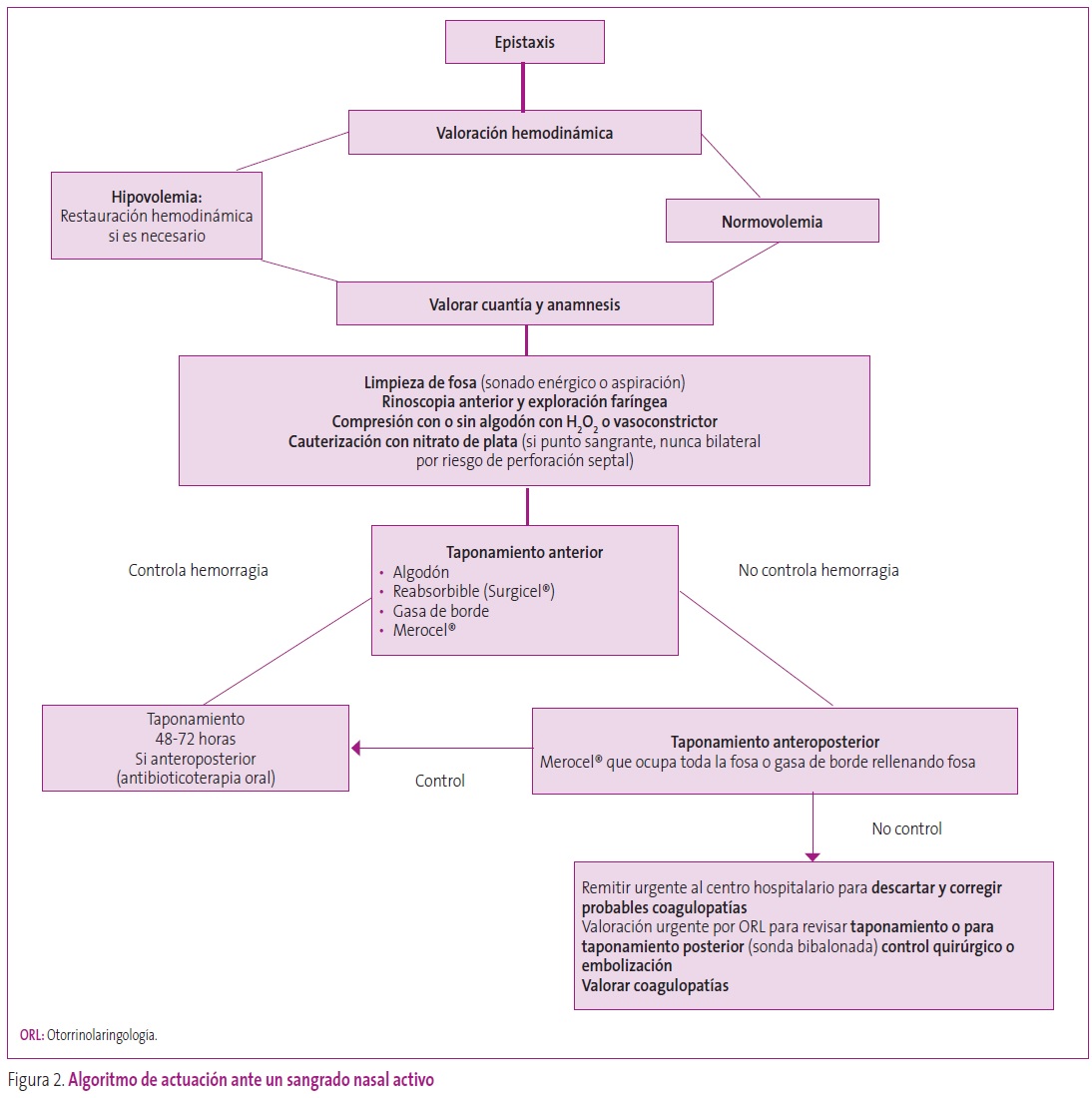
Si no hay un control autolimitado de la hemorragia se procederá a (Figura 2):
Figura 2. Algoritmo de actuación ante un sangrado nasal activo. Mostrar/ocultar
-
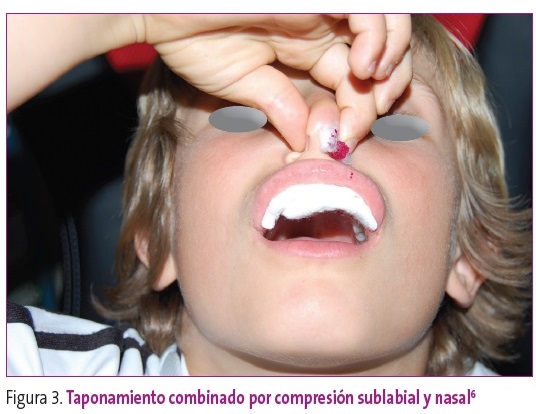
Compresión digital simple con o sin taponamiento nasal con mecha de algodón, impregnada con H2O2 o con vasoconstrictor, preferiblemente oximetazolina al 0,05% por la significativa morbilidad e incluso mortalidad de la fenilefrina tópica en niños5, e incluso con ácido Ε-aminocaproico o tranexámixo (antifibrinolítico), y comprimir directamente sobre las alas nasales durante 5-10 minutos. Recientemente se ha descrito un taponamiento sublabial, sencillo y poco molesto, colocando una gasa entre la mucosa del maxilar superior y la mucosa del labio superior, junto con compresión de las alas nasal durante 15 minutos, con objeto de comprimir la rama septal de la arteria labial superior6 (Figura 3).
Figura 3. Taponamiento combinado por compresión sublabial y nasal6. Mostrar/ocultar
-
Otras técnicas:
-
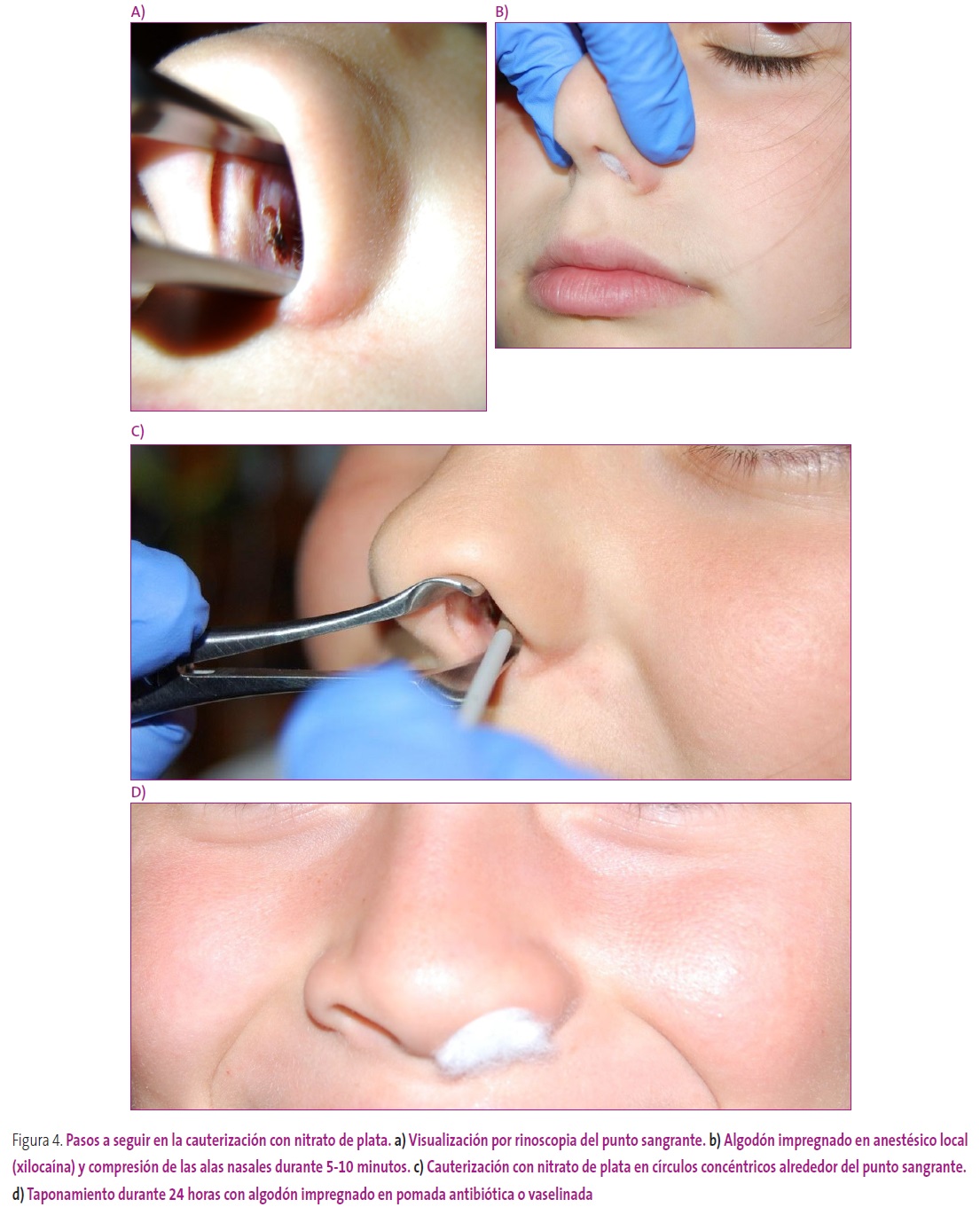
Si se visualiza un punto sangrante, se realiza cauterización con la barrita de nitrato de plata, previa anestesia tópica con lidocaína, a la que se añadirá oximetazolina al 50% con suero fisiológico si el sangrado es abundante. Se debe realizar en la mínima área posible, mediante círculos concéntricos, evitando cauterizar directamente el punto sangrante y nunca bilateralmente para no provocar una perforación septal1,7 (Figura 4). Se realiza taponamiento (algodón impregnado en pomada poliantibiótica o vaselina) durante 12-24 horas, y tras la extracción recomendará aplicar, en la entrada de la nariz, pomadas vaselinadas con vitamina A o con ácido hialurónico 1-2 veces al día durante 2-4 semanas.
Figura 4. Pasos a seguir en la cauterización con nitrato de plata. Mostrar/ocultar
-
Si no se visualiza el punto sangrante o persiste sangrado, se procede al taponamiento nasal anterior o anteroposterior. Para ello se utiliza:
- Materiales hemostáticos reabsorbibles: Surgicel®, Gelitacel®. No necesitan ser retirados. Son idóneos en niños con coagulopatías. No son aconsejables si el sangrado es posterior o muy abundante.
-
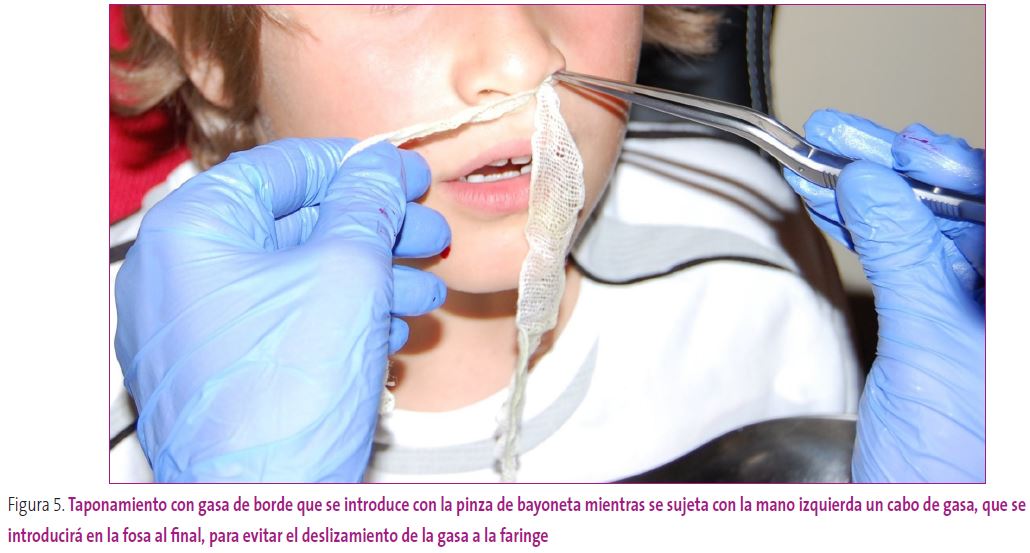
Gasa de borde orillada de 1-2 cm de anchura, lubricada con pomada antibiótica o vaselina. Se deja un cabo de gasa en el exterior, que se sujeta con la mano izquierda y con las pinzas de bayoneta se va introduciendo la gasa desde suelo-techo y de atrás-adelante (como un acordeón), rellenando la cavidad con la mayor gasa posible. El cabo de gasa que se había dejado en el exterior es el último en introducirse, para evitar el deslizamiento de la gasa a la rinofaringe1 (Figura 5).
Figura 5. Taponamiento con gasa de borde que se introduce con la pinza de bayoneta mientras se sujeta con la mano izquierda un cabo de gasa, que se introducirá en la fosa al final, para evitar el deslizamiento de la gasa a la faringe. Mostrar/ocultar
- Material autoexpandible, Merocel®(acetato de polivinilo hidroxilado), impregnado en pomada antibiótica o vaselina, es el más usado por su fácil colocación (Figura 5). A pesar de disponer de diferentes longitudes (4, 8 y 10 cm), en los niños la más usada es la de 4 cm, que puede reducirse según necesidad. Es autoexpandible con suero fisiológico. Se mantiene 48-72 horas.
- Neumotaponamientos anteriores, Rhino-rapid®, recubierto con material hemostático y se insufla con aire a demanda según la cuantía de la epistaxis.
-
En casos extremos de epistaxis incontrolables altas y posteriores, que no ceden tras la colocación de un taponamiento con gasa de borde o con Merocel®de la máxima longitud posible en cada caso, se requieren procedimientos más agresivos que debe valorar el otorrinolaringólogo, así como estudios analíticos para descartar trastornos hematológicos8,9:
- Neumotaponamiento, Epitek®5, de fácil colocación, ha sustituido al taponamiento posterior clásico con gasas. Consta de dos balones independientes, uno de hasta 10 cc que ocluye la coana, y otro anterior de hasta 30 cc para la cavidad nasal. En su defecto se puede utilizar una sonda de Foley n.º 16-18, junto a un taponamiento anterior con gasa de borde. Este procedimiento es muy incómodo, puede generar hipoxia, arritmia y necrosis septal por presión. Es una opción en caso de emergencia en adolescentes y como paso previo hasta poder someterse a una técnica invasiva.
- Técnicas invasivas5, se realizarán en los casos en los que localmente no se logra controlar la hemorragia o para evitar los taponamientos posteriores. Requieren anestesia general.
- Extirpación de lesiones septales sangrantes,como el granuloma piógeno o el hemangioma.
- Ligadura endoscópica de la arteria esfenopalatina (cauterización o clip vascular). Efectividad del 90% y baja tasa de complicaciones.
- Embolización angiográfica selectiva, si existe un gran riesgo anestésico o en los casos con telangiectasia hemorrágica hereditaria, angiofibroma juvenil, hemangiomas, malformaciones arteriovenosas y traumatismos con laceraciones arteriales. Por lo general, la morbilidad es baja cuando se realiza por radiólogos experimentados, aunque hay una tasa del 2% de complicaciones mayores (accidente cerebrovascular agudo, ceguera, oftalmoplejia).
-
Si se visualiza un punto sangrante, se realiza cauterización con la barrita de nitrato de plata, previa anestesia tópica con lidocaína, a la que se añadirá oximetazolina al 50% con suero fisiológico si el sangrado es abundante. Se debe realizar en la mínima área posible, mediante círculos concéntricos, evitando cauterizar directamente el punto sangrante y nunca bilateralmente para no provocar una perforación septal1,7 (Figura 4). Se realiza taponamiento (algodón impregnado en pomada poliantibiótica o vaselina) durante 12-24 horas, y tras la extracción recomendará aplicar, en la entrada de la nariz, pomadas vaselinadas con vitamina A o con ácido hialurónico 1-2 veces al día durante 2-4 semanas.
Cuidados postaponamiento
- Comprobar la ausencia de sangrado posterior con la inspección de la orofaringe.
- Informar sobre posibles molestias como cefalea, sequedad de boca y epífora incluso sanguinolenta, así como la emisión de líquido nasal sanguinolento.
- Pautar tratamiento antibiótico profiláctico (amoxicilina ± clavulánico y, en alérgicos, macrólidos) para evitar sinusitis y el bajo riesgo de shock tóxico por estafilococo, en los casos en los que el taponamiento sea anteroposterior.
- Recomendar paracetamol como analgésico en caso de dolor.
- Evitar ejercicio intenso, alimentos y ducha muy caliente, así como sonarse la nariz. En caso de necesidad de estornudar, hacerlo con la boca abierta para disminuir la presión.
- Dormir con el cabecero elevado a 30°.
- Retirar el taponamiento en 24 horas en los casos en que se coloca únicamente un algodón. El resto de taponamientos se extraen en 48-72 horas de forma ambulatoria los anteriores y por el especialista otorrinolaringólogo los anteroposteriores, por mayor riesgo de resangrado. Si es con Merocel®, se debe humedecer con suero fisiológico antes de la extracción. En los taponamientos con reabsorbible tipo Gelitacel® o Surgicel®, están indicados los lavados nasales con suero fisiológico o soluciones de agua de mar seguidos de sonado enérgico a las 48-72 horas de su colocación.
- Acudir de nuevo a urgencias en caso de sangrado nasal activo por la fosa nasal o que descienda a la faringe, fiebre, dolor intenso o dificultad respiratoria.
- Dar instrucciones a los padres y a los niños, para actuar en caso de un nuevo sangrado, recomendando la compresión digital sobre las alas nasales durante 5-10 minutos, así como la colocación de un algodón (en “forma de puro”) impregnado en H2O2 en la fosa sangrante y comprimir las alas nasales. Indicar que la cabeza debe permanecer flexionada y no hiperextenderla, para evitar que el niño trague sangre. La aplicación de hielo sobre el cuello, la frente o los huesos propios no ha mostrado evidencia de que pueda controlar el sangrado5.
Tras la retirada del taponamiento nasal, y especialmente si se les ha sometido a cauterización, se les recomienda el uso de pomadas vaselinadas con vitamina A o con ácido hialurónico dos veces al día durante 2-4 semanas.
PREVENCIÓN Y MANEJO DE LAS EPISTAXIS RECURRENTES BENIGNAS
En los niños, los episodios recurrentes de epistaxis benigna son más comunes que las epistaxis que no pueden ser controladas. En la mayoría de los casos se trata de epistaxis idiopáticas que se resuelven con el paso del tiempo, muy poco comunes a partir de los 14 años5, pero que provocan molestias y angustia tanto al niño como a los padres. La mayoría de ellas resultan de la fragilidad vascular secundaria a microtraumatismos, rinitis o sequedad del entorno ambiental, y solo menos de un 3% se atribuyen a un trastorno hemostático subyacente9.
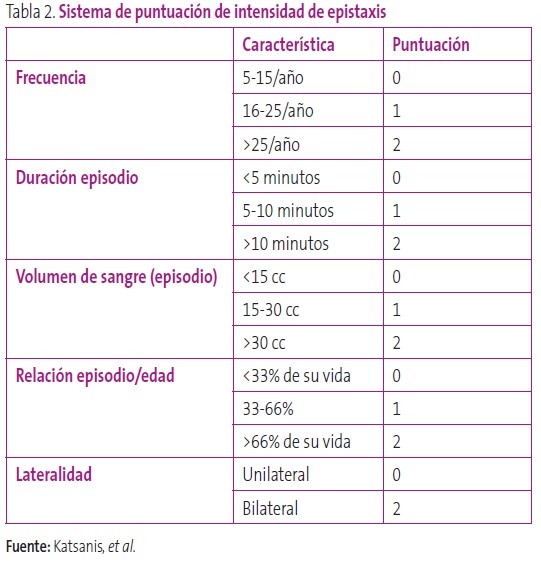
La anamnesisdebe ser orientadora a cualquier manifestación hemorrágica espontánea tanto del niño como a nivel familiar. Para valorar la intensidad de las epistaxis se puede utilizar la puntuación de Katsanis et al.9 (Tabla 2), que valora cinco características de la epistaxis asignando un valor de 0 a 2 puntos según la gravedad. Se consideran epistaxis leves aquellas con una puntuación total igual o menor a 6, y como graves las que superan ese valor. Este último grupo precisa de un estudio y seguimiento hematológico más exhaustivo, porque es frecuente encontrar trastornos de la coagulación, como la enfermedad de von Willebrand (déficit del factor VIII) o trastornos plaquetarios.
Tabla 2. Sistema de puntuación de intensidad de epistaxis. Mostrar/ocultar
En la exploración nasal se debe descartar la presencia de un cuerpo extraño nasal, una masa nasal (como el granuloma piogénico), rinitis seca o vaso septal anterior visible.
El tratamiento irá dirigido a aumentar la humidificación de la mucosa nasal, mediante los lavados nasales con suero fisiológico o con agua de mar 2-4 veces al día, así como el uso de humidificadores sin aditivos en la habitación del niño, evitándolos si hay problemas alérgicos o pulmonares graves5.
Aconsejar mantener cortas y limadas las uñas de las manos del niño para evitar el traumatismo local por manipulación digital, e indicar la protección para evitar probables golpes nasales durante los deportes de contacto.
Si se observa una mucosa septal seca, recomendar pomadas intranasales vaselinadas con o sin vitamina A, o con ácido hialurónico, en cada fosa nasal, 2-3 veces al día durante un periodo mínimo de 1-2 meses7, aunque hay autores que no observan una diferencia estadísticamente significativa respecto al no tratamiento5. Si hay sospecha de colonización bacteriana, generalmente por Staphylococcus aureus2, con costras mericéricas septales, la aplicación de pomadas antisépticas intranasales, tipo mupirocina, 2-3 veces al día durante 2-3 semanas, va a reducir la inflamación nasal, y se ha demostrado tan efectiva como la cauterización con nitrato de plata, y menos molesta que la misma3.
Si se visualiza el punto arterial y/o persisten las epistaxis a pesar del tratamiento con las pomadas nasales, se puede realizar cauterización con nitrato de plata según la técnica anteriormente descrita, con mejoría en el control de las epistaxis pero no estadísticamente significativa5.
Evitar el uso de corticoides tópicos en los niños con rinitis alérgica, que pueden contribuir a la epistaxis y se les recomendará una terapia alternativa (antihistamínicos orales)5.
Recientemente, se ha descrito el uso y resultados favorables del propranolol (1,5-2 mg/kg/día en tres dosis) durante 2-4 semanas, en niños con epistaxis recurrente primaria (al menos un episodio a la semana) resistentes al tratamiento habitual. El efecto indirecto alfa-1-agonista provoca vasoconstricción venosa sistémica10 y puede resultar útil como segunda línea de tratamiento en las epistaxis recurrentes de la infancia.
BIBLIOGRAFÍA
- Kontos J. Actualización: Epistaxis. Evidencia-Actualización en la Práctica Ambulatoria. 2007;10(4):115-7.
- Saafan ME, Ibrahim WS. Role of bacterial biofilms in idiopathic childhood epistaxis. Eur Arch Otorhinolaryngol. 2013;270:909-14.
- McGarry GW. Recurrent epistaxis in children. Clin Evid (Online). 2013;10:311:1-9.
- Cartwright S, Morris JJ, Pinder D. Managing nosebleeds. Student BMJ. 2008;16:212-4.
- Messner AH. Management of epistaxis in children. En UpToDate [en línea] [actualizado el 06/06/2014; consultado el 16/06/2014]. Disponible en http://www.uptodate.com/contents/management-of-epistaxis-in-children
- Venettacci O, Nettlefold C, Chan L, Daniel M, Curotta J. Sub-labial packing: A novel method of stopping epistaxis from Little’s area. Int J Pediatr Otorhinolaryngol. 2013;77:1370-1.
- Schlosser RJ. Epistaxis, ¿qué hacer? N Engl J Med. 2009;360:784-9..
- Elden L, Reinders M, Witmer Ch. Predictor of bleeding disorders in children with epistaxis: Value of preoperative test and clinical screening. Int J Pediatr Otorhinolaryngol. 2012;76:767-71.
- García Callejo FJ, Velert Vila MM, Marco Algarra J. Epistaxis de repetición en niños como indicador de alteraciones de la hemostasia. An Pediatr (Barc). 1998;49:475-80.
- Bjelakovic B, Bojanovic M, Lukic S, Saranac L, Vukomanovic V, Prijic S, et al. The therapeutic efficacy of propranolol in children with recurrent primary epistaxis. Drug Des Devel Ther. 2013;7:127-9.
LECTURAS RECOMENDADAS
-
Morales Gómez-Cambronero IM. Epistaxis: Atención de Enfermería. Tercera Época. 2011;20 [en línea] [consultado el 16/06/2014]. Disponible en: www.enfermeríadeurgencias.com/ciber/julio2011/pagina7.html
Artículo básico y completo sobre la epistaxis y su manejo en Atención Primaria, que aunque no está dirigida exclusivamente a niños, refleja de forma clara y concisa las causas comunes de epistaxis y su manejo paso a paso, así como las recomendaciones generales.
-
Sánchez Gómez S (ed.). Hemorragia nasal. En: Otorrinolaringología en Atención Primaria. Guía práctica para el manejo de procesos otorrinolaringológicos. Sociedad Andaluza de Otorrinolaringología y Patología Cérvico Facial. 2012. p. 123-31 [en línea] [consultado el 16/06/2014]. Disponible en: http://www.sorla.org/uploads/Otorrinolaringolog%C3%ADa%20en%20Atenci%C3%B3n%20Primaria.%202012.pdf
Magnifica guía práctica del manejo de la patología otorrinolaringológica en Atención Primaria, y que en el capítulo de hemorragia nasal refleja de forma clara y gráfica la actitud terapéutica a seguir en estos casos, así como los criterios de derivación de forma urgente o reglada al especialista otorrinolaringólogo.