Valoración inicial del niño grave en Atención Primaria
PUNTOS CLAVE
- La valoración inicial pediátrica tiene dos partes: la impresión general con el triángulo de evaluación pediátrica (TEP) y la evaluación del ABCDE.
- El TEP se realiza utilizando la vista y el oído, sin necesidad de contacto físico con el paciente.
- El TEP explora tres condiciones: el aspecto general, la respiración y la circulación cutánea.
- El TEP no sirve para establecer un diagnóstico, sino para determinar el estado fisiopatológico del paciente.
- En la secuencia ABCDE no solo se evalúa sino que también se toman medidas para estabilizar.
- En la evaluación del ABCDE se debe seguir el orden estricto de la secuencia y no pasar al siguiente nivel hasta haber resuelto los problemas encontrados.
- Una vez que el paciente se encuentra estable, se deben realizar reevaluaciones periódicas siguiendo el mismo esquema ABCDE.
- En la evaluación secundaria se deben realizar una anamnesis y una exploración física completas.
- Los pacientes graves deben ser trasladados a un centro hospitalario.
- La realización de simulacros es la mejor estrategia para aprender a estabilizar pacientes graves.
VALORACIÓN INICIAL
En los niños, es muy importante hacer una evaluación rápida para poder identificar estados patológicos potencialmente graves. Todos los pacientes deben ser valorados siguiendo una estrategia sistemática que permita detectar alteraciones que requieran intervenciones prioritarias generales y/o específicas. De esta manera, se evita la progresión de cuadros clínicos hacia fases en las que el tratamiento es menos eficaz y, por lo tanto, se asocian con una mayor morbimortalidad1. Este enfoque es, si cabe, más necesario en los lactantes, ya que con mucha frecuencia presentan síntomas inespecíficos. Esto hace que la exploración física sea de mayor complejidad y que la impresión sobre la gravedad del cuadro pueda ser menos exacta.
La valoración ordenada y sistemática de los diferentes sistemas corporales permite una impresión global rápida y completa, muy fiable, que sirve de base para la toma de decisiones clínicas orientadas a la estabilización del paciente2. Para poder aplicar este tipo de valoración es necesario conocerla a fondo y aplicarla de forma casi inconsciente. Esto se consigue con la práctica habitual, de forma que cuando nos encontremos frente a un paciente inestable con una patología potencialmente grave, no será necesario un esfuerzo para utilizar este tipo de abordaje.
La valoración inicial pediátrica tiene dos partes: la impresión general con el TEP y la evaluación del ABCDE2-4. La primera es una impresión visual y auditiva, sin contacto físico, que se realiza en escasos segundos y no conlleva ninguna actuación clínica. Sin embargo, la evaluación del ABCDE se debe realizar aplicando medidas de estabilización ante los hallazgos patológicos de los diferentes sistemas evaluados, y por supuesto conlleva contacto físico con el paciente, tanto en la evaluación como en la estabilización.
IMPRESIÓN GENERAL. TRIÁNGULO DE EVALUACIÓN PEDIÁTRICA
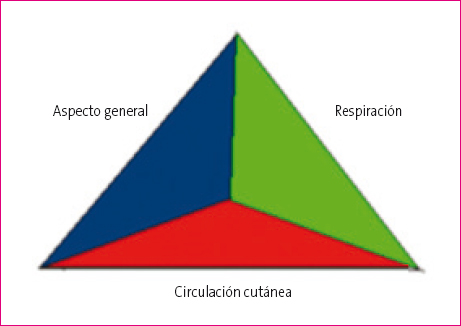
El TEP es una herramienta sencilla y rápida de realizar para evaluar niños de cualquier edad y con cualquier tipo de patología (Figura 1). Permite evaluar correctamente el estado fisiopatológico del paciente y sus resultados son reproducibles independientemente de la persona que lo utilice. La Academia Americana de Pediatría lo ha integrado en sus guías de Urgencias Pediátricas (APLS: Advanced Pediatric Life Support) como el recurso principal para conseguir una impresión general certera y poder establecer prioridades2. Tiene la ventaja de permitir a pediatras menos experimentados detectar pacientes graves en pocos segundos.
Figura 1. Triángulo de evaluación pediátrica. Mostrar/ocultar
La aplicación del TEP se basa en una evaluación visual y auditiva sin necesidad de contacto físico, que se puede llevar a cabo en 30-60 segundos5,6. Tiene tres componentes: el aspecto general, el esfuerzo respiratorio y la circulación cutánea. Refleja el estado fisiológico global del paciente, dando información sobre el grado de oxigenación, ventilación, perfusión y la función cerebral2. Se debe saber sin embargo que el TEP no es una herramienta diagnóstica. Sirve para tomar decisiones rápidas en la valoración inicial, no para llegar a un diagnóstico específico.
Aspecto general
Este es el elemento más importante del TEP, ya que permite calibrar la gravedad del trastorno. El aspecto general refleja el estado del sistema nervioso central, que a su vez depende de la oxigenación, la ventilación, la perfusión, la homeostasis corporal y la función cerebral2. Pacientes con puntuaciones normales en escalas como la de Glasgow o AVPU pueden tener un aspecto general alterado. Lo ideal es empezar a observar al paciente en cuanto comienza el contacto visual, a distancia. En los niños pequeños la valoración se hace mientras permanecen en brazos de los padres, si es posible sin acercarse demasiado.
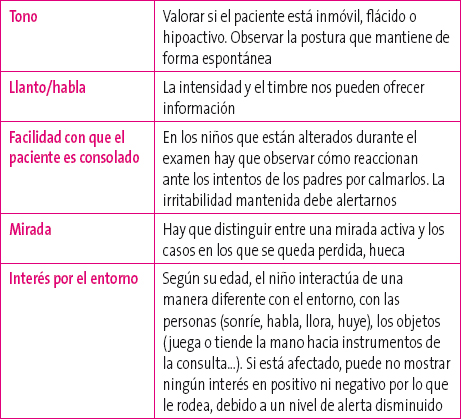
El aspecto general está determinado por múltiples características que varían con la edad y con el estado basal del paciente. Hay que fijarse en la actitud, el tono, el llanto, la facilidad con que el paciente es consolado, el habla, la mirada y el interés por el entorno2,5. Las alteraciones fundamentales del aspecto general aparecen en la Tabla 1.
Tabla 1. Valoración del aspecto general en los niños. Mostrar/ocultar
Respiración
Hay que buscar signos de dificultad respiratoria detectables con la observación atenta de la postura, la cara y el tórax desnudo del paciente, así como escuchando su respiración, sin auscultarlo2. Los principales signos de dificultad respiratoria que nos podemos encontrar son los siguientes:
Alteraciones de la postura
Los niños con dificultad respiratoria importante tienden a colocarse de tal forma que la apertura de la vía aérea sea máxima (actitud de perro olfateando en las obstrucciones graves de las vías aéreas superiores) o que puedan utilizar la musculatura accesoria para mejorar la ventilación pulmonar (postura en trípode: el paciente echado hacia delante y con las manos apoyadas)7. Debemos observar la postura que adopta el paciente de forma espontánea y estando tranquilo.
Signos visibles de dificultad respiratoria
La taquipnea es el signo más frecuente de dificultad respiratoria en los niños; sin embargo, también se puede observar en otras situaciones como la fiebre, el dolor, la ansiedad, la anemia o la acidosis, por lo que debe ser interpretado con cautela. El uso de los músculos accesorios durante la respiración es lo que denominamos tiraje,y se puede observar como retracciones en la musculatura subcostal, intercostal o supraclavicular. La intensidad de las retracciones y su localización reflejan la gravedad de la dificultad respiratoria. Los lactantes con dificultad respiratoria grave pueden utilizar incluso la musculatura cervical haciendo movimientos de cabeceo7. El aleteo nasal es la apertura excesiva de las narinas y es un signo de hipoxia moderada o grave típico de lactantes. Cuando los niños se agotan por mantener durante demasiado tiempo el aumento del trabajo respiratorio, este puede disminuir hasta provocar pausas de apnea,que se asocian a un alto riesgo de parada respiratoria8.
Signos audibles de dificultad respiratoria
La ronquera se produce en pacientes con obstrucción parcial de la orofaringe o la hipofaringe por la lengua y los tejidos blandos de alrededor, y es más frecuente en pacientes inconscientes o semiinconscientes8. La obstrucción de estas mismas estructuras en pacientes con inflamación de la zona periamigdalina provoca la voz gangosa o en patata caliente5. La obstrucción de la laringe, en la zona glótica o subglótica, puede producir un ruido inspiratorio llamado estridor o tos perruna(que es un sonido parecido al ladrido de una foca). Los signos audibles de obstrucción de la vía aérea inferior son el quejido espiratorio, que refleja una alteración alveolar, de forma que el paciente tiende a cerrar la glotis parcialmente durante la espiración para aumentar la presión al final de la espiración y con ello mejorar el intercambio gaseoso, y las sibilancias, que en los casos de dificultad respiratoria grave se pueden escuchar sin la necesidad de un estetoscopio.
Circulación cutánea
Se deben buscar signos de alteración de la perfusión cutánea, que indican una redistribución del flujo como respuesta a situaciones en las que disminuye el gasto cardiaco. En este lado del triángulo hay tres alteraciones que debemos descartar. La palidez cutánea es el primer signo de disminución de la perfusión periférica9. La piel moteada o parcheada con un patrón asimétrico indica una vasoconstricción más intensa, aunque a veces puede ser confundida con la cutis reticularo marmoratade los lactantes expuestos a bajas temperaturas, la cual no debe ser interpretada como un signo patológico. Cuando el fallo respiratorio o circulatorio está más avanzado aparece la cianosis.También hay que distinguirla de la acrocianosis típica de los lactantes pequeños expuestos al frío.
Interpretación del triángulo de evaluación pediátrica
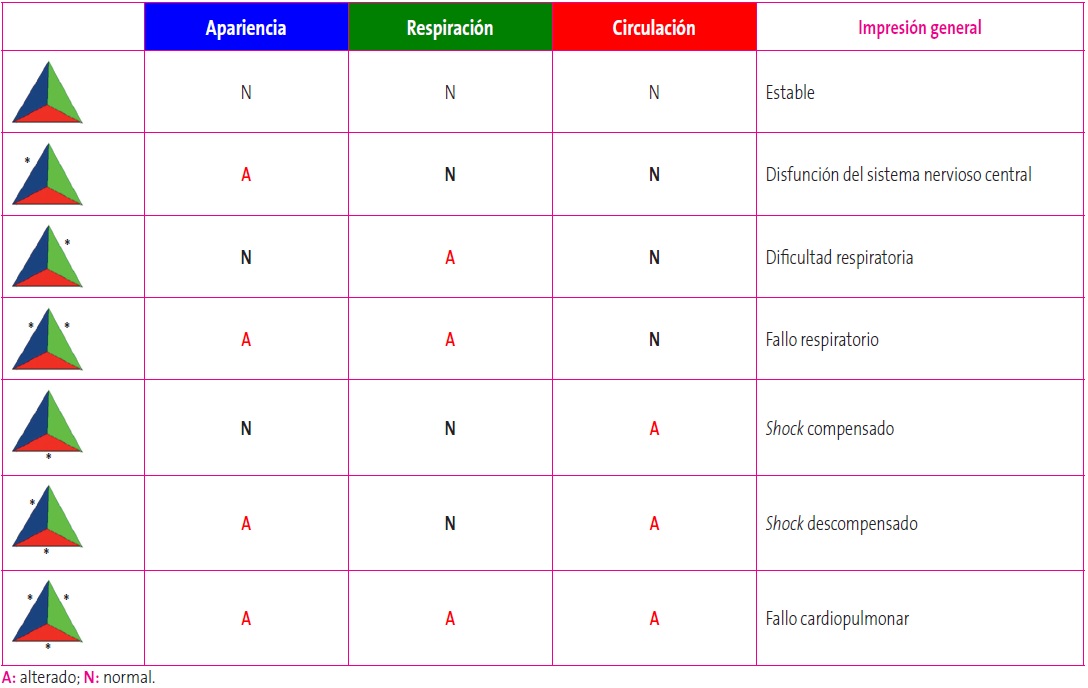
El TEP sirve para establecer diagnósticos fisiopatológicos que orienten las prioridades de atención del paciente según se muestra en la Tabla 2. La anomalía existente será más grave cuanto mayor sea el número de lados alterados del TEP.
Tabla 2. Diagnósticos fisiopatológicos según el triángulo de evaluación pediátrica (TEP). Mostrar/ocultar
EVALUACIÓN DEL ABCDE
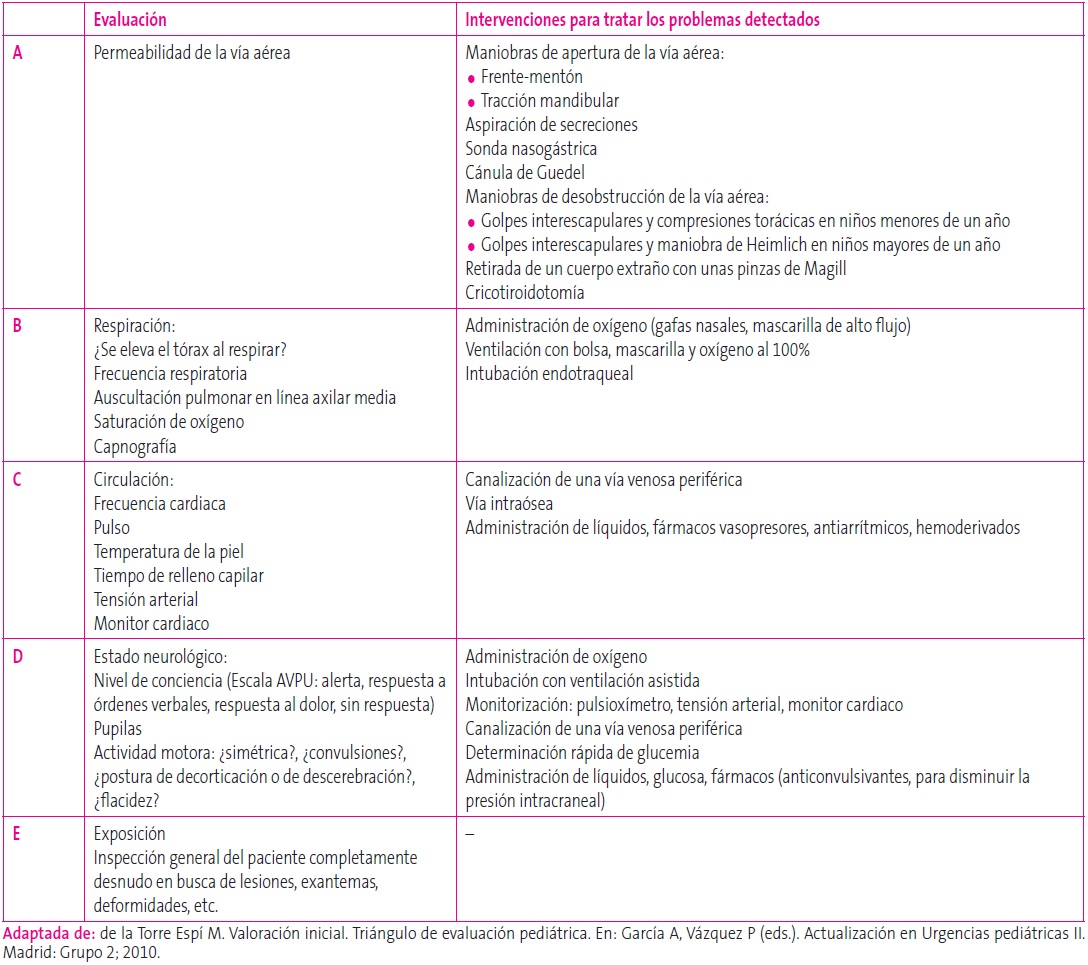
Esta evaluación se realiza en un orden estricto, y consiste en una exploración física de los sistemas vitales seguida de las maniobras necesarias para la resolución de los problemas encontrados2,5,10. Es importante seguir el orden de la secuencia y no pasar al siguiente nivel hasta no haber solucionado los problemas identificados. En el caso de que haya dos profesionales capacitados, se podrán ir evaluando y solucionando diferentes niveles de forma simultánea. La secuencia comprende: A (vía aérea), B (respiración), C (circulación), D (estado neurológico) y E (exposición). Los principales problemas que pueden aparecer y las maniobras dirigidas a solucionarlos aparecen en la Tabla 3. Esta secuencia se debe repetir a modo de reevaluación cada cierto tiempo o cada vez que haya algún cambio importante en el estado del paciente.
Tabla 3. Evaluación del ABCDE en los niños Mostrar/ocultar
La ventilación es la técnica más importante para estabilizar al paciente pediátrico y se debe poder realizar, tanto por aparataje como por instalaciones, en Atención Primaria. Lo ideal es ventilar con mascarilla y bolsa autoinflable, siendo esta siempre la primera opción a considerar, ya que la intubación traqueal implica más riesgos y se debe realizar por personal experimentado12, aunque en algunas situaciones, ante la imposibilidad de mantener la vía aérea abierta y/o una oxigenación adecuada, se debe poder realizar una intubación de emergencia. Es por ello necesario disponer siempre del material preparado y llevar a cabo revisiones periódicas del mismo. También es fundamental lograr un acceso venoso para la administración de fluidos y algunas medicaciones básicas, que son la base de la estabilización cardiocirculatoria y respiratoria. Con cierta frecuencia, en Atención Primaria no es fácil canalizar una vía periférica a un niño inestable, debido, entre otras situaciones, a la ausencia de personal de Enfermería con dedicación exclusiva para Pediatría y a que no es una técnica que se realice de forma rutinaria en este ámbito, así que es imprescindible contar con material para canalizar vías intraóseas, ya que son más fáciles de colocar y suponen la segunda opción en casos de inestabilidad con riesgo vital y requerimiento de una vía para la administración de medicamentos12.
En la evaluación neurológica (D), es preferible utilizar la escala AVPU para definir el nivel de conciencia, sobre todo en los lactantes y los niños pequeños, en los que la escala de coma de Glasgow es más difícil de emplear (existe una escala de Glasgow modificada para esta edad). La escala AVPU es sencilla de recordar y de aplicar, lo que la convierte en una herramienta muy útil en estos casos2,3. Valora la capacidad global de respuesta del individuo de forma espontánea (A) [alert], a los estímulos verbales (V)[verbal], a los estímulos dolorosos (P [pain]) y la ausencia de respuesta (U [unresponsive]).
En la evaluación ABCDE juega un papel fundamental la monitorización del paciente. Para poder interpretar los valores de las diferentes constantes vitales, debemos conocer sus valores normales en la población pediátrica y en las diferentes edades. La tensión arterial sistólica (TAS) mínima para la edad se puede calcular utilizando la fórmula TAS (mmHg) = 70 + (edad x 2). Otros datos muy importantes que debemos conocer son la edad y el peso aproximado de nuestro paciente, para interpretar la monitorización y para calcular las dosis de algunas medicaciones. En muchas ocasiones esta información no está disponible con la rapidez deseada porque el paciente no viene acompañado de ningún familiar, porque sus familiares no hablan un idioma común con nosotros, porque el familiar desconoce el peso del niño o no es capaz de transmitirnos la información debido a su estado emocional, etc. Podemos utilizar fórmulas o herramientas que nos permitan estimar los datos necesarios para iniciar un tratamiento. Para determinar la edad y el peso de un niño, podemos utilizar las “reglas de emergencias”, que son reglas de cartón desplegables que nos proponen una edad y un peso a partir de la longitud del paciente tumbado, que es una medida rápida y sencilla de obtener. Otra forma menos exacta de hacer una estimación es usando la fórmula: peso (kg) = [edad (años) x 2] + 8, en la que la edad se estima por el aspecto visual del paciente, y nos orienta al peso de percentil 50 para dicha edad. Con estos datos podemos trabajar en esta evaluación inicial, hasta que estén disponibles otros más fiables. Además, para llevar a cabo la estabilización de forma correcta, debemos contar con material de diferentes tamaños para los principales grupos de edad11,12. En las reglas de emergencias que hemos comentado previamente aparecen los tamaños más adecuados del material para cada edad y las dosis de la medicación indicada en la reanimación cardiopulmonar. Es aconsejable tener disponible esta información “a primera vista” en la zona en la que estos pacientes son atendidos, ya que los profesionales sanitarios que no la utilizan con relativa frecuencia no suelen recordarla en el momento en el que atienden a un paciente grave e inestable.
EVALUACIÓN SECUNDARIA PEDIÁTRICA
Hasta este momento de la evaluación inicial nos hemos orientado según la pregunta “¿qué necesita nuestro paciente?” en vez de “¿qué enfermedad tiene nuestro paciente?”. Sin embargo, una vez que hemos llevado a cabo la estabilización, debemos empezar a responder a la segunda cuestión. Es decir, empezamos a fijar nuestra atención en el proceso del diagnóstico, a través de la anamnesis y la exploración física.
Sabemos que la evaluación inicial tiene como objetivo detectar situaciones que ponen en peligro las funciones vitales básicas de forma inmediata. Este segundo momento nos puede mostrar alteraciones que también son graves, aunque de forma menos inminente. Además, nos orientará para la solicitud de pruebas complementarias.
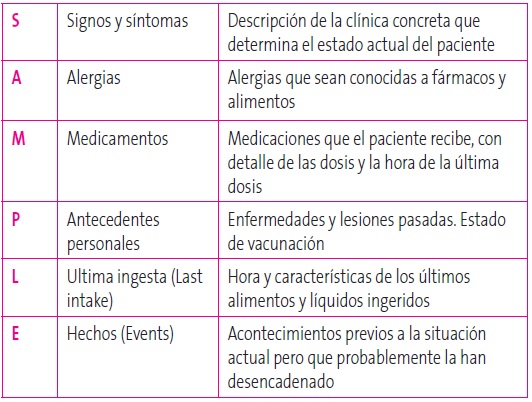
La anamnesis dirigida debe ser rápida, dada la potencial gravedad de la situación, pero a la vez debe ser completa. Para ayudarnos en esta labor, podemos utilizar una regla mnemotécnica de origen anglosajón que es de mucha utilidad, siguiendo el acrónimo SAMPLE según se explica en la Tabla 4. Posteriormente se debe realizar un examen físico con el paciente desnudo, sin dejar ningún sistema sin explorar, y dedicando especial atención a puntos concretos según nos haya orientado la anamnesis previa.
Tabla 4. Anamnesis dirigida con la regla SAMPLE. Mostrar/ocultar
TRASLADO DEL PACIENTE GRAVE
En el caso de pacientes con patología grave o que hayan requerido intervenciones para su estabilización, es recomendable el traslado a un centro hospitalario para completar el proceso y para poder realizar al menos observación clínica en las horas siguientes. Se debe prestar cuidadosa atención al traslado. El paciente debe estar estable en la medida de lo posible, o al menos se deben haber tomado las medidas iniciales para su estabilización, que podrá continuar el médico encargado de su traslado. Nunca se debe trasladar a un paciente inestable sin realizar primero la valoración inicial y el ABCDE, ya que los primeros minutos son básicos para prevenir el deterioro y disminuir la mobimortalidad de las patologías graves, especialmente en los niños. Además, esta valoración y todas nuestras actuaciones deben aparecer reflejadas en un informe escrito que acompañe al paciente en su traslado a otro centro. Este documento será muy útil a los profesionales que se hagan cargo del paciente tanto durante el transporte como en el hospital. La información verbal no puede sustituir a este documento.
ADQUISICIÓN DE COMPETENCIAS
Los motivos de consulta por patología grave con inestabilidad no son frecuentes en Atención Primaria, y por lo tanto los profesionales que trabajan en este ámbito se enfrentan a estas situaciones pocas veces durante su vida profesional. Sin embargo, el éxito de las medidas de evaluación y estabilización depende en gran manera de la capacidad de los profesionales para actuar de forma casi mecánica ante un paciente inestable, integrando la metodología que se ha revisado en este capítulo en su práctica clínica.
Los simulacros periódicos suponen la forma más adecuada y efectiva de enfrentar a los profesionales sanitarios a estas situaciones con una frecuencia suficiente que permita asegurar una metodología adecuada en caso de emergencia13. Cuanto más realista sea el simulacro, más se integrarán los conocimientos. Se puede optar por la realización de cursos ya diseñados con este objetivo o crear equipos de simulación en los diferentes centros sanitarios, dirigidos y realizados por los mismos profesionales, mejorando la integración de los diferentes papeles de asistencia ante una situación de gravedad y favoreciendo, por extensión, la coordinación del grupo de trabajo habitual.
BIBLIOGRAFÍA
- Horeczko T, Enriquez B, McGrath NE, Gausche-Hill M, Lewis RJ. The Pediatric Assessment Triangle: accuracy of its application by nurses in the triage of children. J Emerg Nurs.2013;39:182-9.
- Dieckmann RA. Pediatric Assessment. En: Gausche-Hill M, Fuchs S, Yamamoto L (eds.). The Pediatric Emergency Medicine Resource. Sudbury: Jones and Bartlett; 2004. p. 20-51.
- Corrales AY, Starr M. Assessment of the unwell child. Aust Fam Physician.2011;39:270-5.
- Jayashree M, Singhi SC. Initial assessment and triage in ER. Indian J Pediatr.2011;78:1100-8.
- De la Torre Espí M. Valoración inicial. Triángulo de evaluación pediátrica. En: García A, Vázquez P (eds.). Actualización en Urgencias pediátricas II. Madrid: Grupo 2; 2010.
- García Herrero MA, González Cortés R. Triángulo de evaluación pediátrica.
- Weiner DL. Respiratory Distress. En: Fleisher GR, Ludwig S, Henretig FM (eds.). Textbook of Pediatric Emergency Medicine. Philadelphia: Lippincot Williams & Wilkins; 2006. p. 605-17.
- Carrillo Álvarez A, Martínez Gutiérrez A, Salvat Germán F. Reconocimiento del niño con riesgo de parada cardiocirculatoria. An Pediatr (Barc). 2006;65:147-53.
- Cohen AR. Pallor. En: Fleisher GR, Ludwig S, Henretig FM (eds.). Textbook of Pediatric Emergency Medicine. Philadelphia: Lippincot Williams & Wilkins; 2006. p. 535-43.
- Dieckmann RA, Brownstein D, Gausche-Hill M. The pediatric assessment triangle: a novel approach for the rapid evaluation of children. Pediatr Emerg Care.2010;26:312-5.
- Calvo C, Rodríguez A, López-Herce J, Manrique I. Reanimación cardiopulmonar básica en pediatría. En: GEdRCPyN (ed.). Manual de Reanimación Cardiopulmonar Avanzada Pediátrica y Neonatal. Madrid: Publimed; 2006. p. 59-78.
- Biarent D, Bingham R, Eich C, López-Herce J, Maconochie I, Rodríguez-Núñez A,et al. European Resuscitation Council Guidelines for Resuscitation 2010. Section 6. Paediatric life support. Resuscitation.2010;81:1364-88.
- Ruza Tarrío FJ, de la Oliva Senovilla P. La simulación en Pediatría: revolución en la formación pediátrica y garantía para la calidad asistencial. An Pediatr (Barc). 2010;73:1-4.
LECTURAS RECOMENDADAS
- Dieckmann RA. Pediatric Assessment. En: Gausche-Hill M, Fuchs S, Yamamoto L (eds.). The Pediatric Emergency Medicine Resource. Sudbury: Jones and Bartlett; 2004. p. 20-51.
- Manual de Reanimación Cardiopulmonar Avanzada Pediátrica y Neonatal. Grupo Español de Reanimación Cardiopulmonar Pediátrica y Neonatal; 2006.