Intoxicaciones en el domicilio
PUNTOS CLAVE
- Existe una amplia variedad de productos en el hogar sin toxicidad en pequeñas cantidades.
- En la ingesta de cáusticos están contraindicados el carbón activado, el lavado gástrico, la inducción del vómito y la neutralización con agua o leche.
- La ausencia de lesiones orofaríngeas en la ingesta de cáusticos no descarta la posibilidad de una lesión distal.
- La mayor parte de los detergentes de uso doméstico están poco concentrados y por tanto su toxicidad es baja.
- La toxicidad de los hidrocarburos se produce principalmente por vía inhalatoria por su alta volatilidad. Producen cuadros graves con afectación multiorgánica. El carbón activado está contraindicado y la radiografía de tórax está indicada en los pacientes sintomáticos por la neumonitis que producen estos tóxicos.
- Es importante tener un alto índice de sospecha de la intoxicación leve por monóxido de carbono en niños por lo inespecífico del cuadro clínico, sobre todo en lactantes (irritabilidad, hiporexia).
- En la intoxicación por monóxido de carbono y en la metahemoglobinemia se deben solicitar niveles de carboxihemoglobina y metahemoglobina, respectivamente, por cooximetría.
- El tratamiento básico de la intoxicación por monóxido de carbono es la oxigenoterapia de alto flujo. La determinación de la carboxihemoglobina no debe demorar nunca el inicio del tratamiento.
RESUMEN
Las intoxicaciones en el domicilio constituyen una amplia variedad de cuadros clínicos, tanto por su diversidad de síntomas como por sus diferentes niveles de gravedad. Se revisará de forma breve el diagnóstico y tratamiento de este tipo de intoxicaciones, exceptuando las medicamentosas e incluyendo la metahemoglobinemia (producida por diferentes productos tóxicos) así como la intoxicación por humo. Para el pediatra es fundamental conocer las sustancias más tóxicas así como las que no lo son, ya que suponen un motivo de consulta relativamente frecuente en Pediatría.
INTOXICACIONES POR PRODUCTOS DEL HOGAR
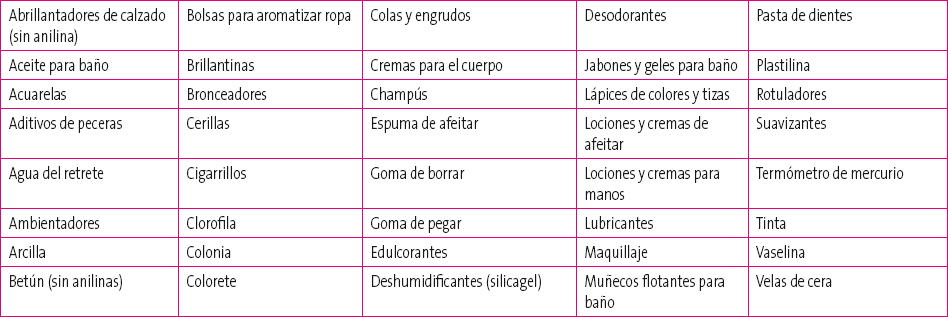
Son la segunda causa de intoxicación en los niños después del paracetamol, siendo las más frecuentes dentro de este grupo los cáusticos. Se trata en la mayoría de los casos de niños en edad preescolar que los ingieren de forma accidental. Existen, por otra parte, múltiples sustancias en los hogares que no son tóxicas excepto si se ingieren en cantidades importantes; todo pediatra debe contar con una lista de estos productos ya que supone un motivo de consulta frecuente y de rápida resolución (véase la Tabla 1).
Tabla 1. Sustancias no tóxicas si no se ingieren en grandes cantidades Mostrar/ocultar
CÁUSTICOS
Se distinguen dos grupos por su pH: ácidos y álcalis. El mecanismo por el que producen lesión es diferente en ambos grupos.
- Álcalis: pH igual o superior a 12. La forma de producir lesión es la necrosis por licuefacción; las lesiones son profundas y el riesgo de perforación importante, sobre todo a nivel esofágico. Se pueden encontrar en diferentes productos de limpieza doméstica y desinfectantes de piscinas y agua potable. El hipoclorito sódico (lejía) es el implicado con más frecuencia dentro de todos los cáusticos. Es importante recordar que la de uso casero, al ser diluida (concentración inferior al 10%), solo produce lesiones de forma excepcional. El hidróxido sódico, el hidróxido potásico y el amoniaco son otros ejemplos de cáusticos alcalinos. El amoniaco diluido usado en el hogar, al igual que la lejía, es muy poco frecuente que produzca necrosis.
- Ácidos: pH igual o inferior a 3. Producen necrosis por coagulación con formación de escaras; la capacidad de perforación es menor que en los álcalis. La lesión suele producirse a nivel gástrico. Los ácidos sulfúrico, clorhídrico y oxálico, así como el bisulfito sódico, son ejemplos de estas sustancias; se encuentran en limpiadores de metales, piscinas, bañeras, desagües y WC.
La clínica depende de la gravedad y localización de la lesión. La gravedad depende asimismo del pH y la concentración de la sustancia, el tiempo de exposición y la vía de contacto. Los síntomas más frecuentes son el dolor en la boca y la garganta, sialorrea, disfagia o rechazo de la alimentación:
- Laringe, epiglotis y orofaringe: disfonía, estridor.
- Esófago: disfagia, odinofagia.
- Estómago: epigastralgia, náuseas y hematemesis.
- Piel: eritema, edema, vesículas y ulceración en el caso de los ácidos.
- Vía inhalatoria: tos irritativa, broncoespasmo.
- La perforación esofágica cursa con taquipnea, dolor torácico, enfisema subcutáneo y signos de shock. En el caso de que la perforación se produzca a nivel gástrico aparecerán signos de peritonitis.
Es muy importante tener presente que la ausencia de lesiones orofaríngeas no descarta la lesión esofágica o gástrica. Cuantos más síntomas se presentan, más grave es la lesión; de la misma forma, en pacientes asintomáticos, la lesión es muy poco probable. Se solicitará pruebas complementarias en función de los síntomas:
- pH de saliva y producto. El pH de la saliva se encuentra entre 6 y 7.
- Radiografía de tórax y abdomen si existe sospecha de mediastinitis, neumonitis o perforación.
- Endoscopia en las 12-48 horas tras la ingesta. Establece la gravedad de la lesión y su pronóstico a largo plazo. No se debe realizar en pacientes asintomáticos ni en los que exista quemadura de tercer grado en orofaringe o sospecha de perforación.
El abordaje terapéutico consiste en:
- Estabilización, si es necesaria.
- En el caso de afectación ocular o cutánea, se lavará durante 15 minutos con agua abundante. Si hay afectación en la mucosa oral se limpia con agua o leche sin que el paciente la ingiera.
-
Están contraindicados:
- Carbón activado.
- Inducción del vómito.
- Lavado gástrico.
- Dilución (con agua o leche) o neutralización de la sustancia. Se puede producir una reacción exotérmica que aumenta las lesiones y puede inducir el vómito. La única excepción a la dilución es si el cáustico se ha ingerido en forma sólida, por el riesgo de que se adhiera a la mucosa y produzca perforación (se recomienda 50 ml de leche o agua).
- Corticoides: de uso controvertido. Están indicados cuando se demuestra lesión endoscópica transmucosa en las primeras 48 horas después de la exposición.
- Antibióticos: su uso profiláctico no está indicado.
- Analgesia y protector gástrico (omeprazol).
INTOXICACIÓN POR DETERGENTES
Existen tres tipos de detergentes:
- Catiónicos: derivados del amonio cuaternario como el hexaclorofeno y el benzalconio. Se encuentran en suavizantes y detergentes para ropa. En general están poco concentrados y solo causan irritación de las mucosas; en cambio, si la concentración es mayor del 2% la afectación puede ser neurológica. Por encima del 7% se comportan como cáusticos ácidos.
- Aniónicos: fosfato sódico, carbonato y silicato. Se encuentran en la mayor parte de los jabones y detergentes de uso doméstico en bajas concentraciones. En general no son productos tóxicos en concentraciones inferiores al 50%; sí superan esta concentración los lavavajillas granulados, comportándose como cáusticos alcalinos. Los polifosfatos, que se encuentran sobre todo en los blanqueantes aunque también en detergentes para ropa y lavavajillas, pueden causar alteraciones iónicas como hipocalcemia e hipomagnesemia. Los síntomas comunes son irritación de piel y mucosas, vómitos y diarrea.
- No iónicos: no son nocivos.
En general no es necesaria ninguna prueba complementaria. El tratamiento consiste en lavar con suero fisiológico durante 10-15 minutos si el contacto ha sido cutáneo u ocular, se pueden diluir con agua o leche en la intoxicación por vía digestiva aunque el nivel de evidencia de esta medida es C. Si existe clínica se ingresará al paciente para tratamiento sintomático. En general la mayoría de estos pacientes pueden ser dados de alta tras una exploración física normal o dejar un corto periodo de observación.
HIDROCARBUROS
Se trata de un grupo muy amplio y variado de compuestos que comparten su estructura de carbono e hidrógeno. Se pueden encontrar en disolventes, combustibles, aceites hidratantes, de motores y lubricantes. La toxicidad se produce por vía inhalatoria debido a su volatilidad, aunque también puede ser por vía digestiva y cutánea. Se pueden clasificar en:
- Hidrocarburos alifáticos (metano, butano, propano, hexano y derivados del petróleo). Se encuentran en gasolinas, gasoil, aceites minerales y aguarrás. Son muy volátiles, por lo que su toxicidad se produce por vía pulmonar pasando rápidamente a la circulación y llegando al sistema nervioso central (SNC). Producen irritación de mucosas, neumonitis, hipoxia grave, alteración del SNC, coagulación intravascular diseminada, anemia hemolítica y alteraciones cardiacas.
- Hidrocarburos halogenados: entre los que se encuentra el cloroformo, que puede producir la muerte con la ingesta de tan solo 10 ml, aunque su toxicidad es fundamentalmente por vía inhalatoria, pudiendo producir todos los niveles de anestesia. El tetracloruro de carbono se encuentra en los extintores y productos de limpieza; es un tóxico a nivel neurológico, hepático y renal.
- Hidrocarburos aromáticos: se pueden encontrar en ciertos insecticidas, disolventes de pintura o tinta de imprenta (benceno, tolueno o naftalina son ejemplos de estas sustancias). Producen toxicidad sistémica, con afectación del SNC, renal, hepática, miocárdica y respiratoria. La naftalina produce anemia hemolítica.
- Derivados nitrogenados: como la anilina, que se encuentra en tintes, tintas y pinturas. Induce metahemoglobinemia, que se comentará más adelante en el presente capítulo.
- Acetona: es un depresor del SNC que puede llegar a inducir el coma. También produce hematemesis y toxicidad renal (necrosis tubular aguda).
En caso de intoxicación por estas sustancias se debe solicitar: análisis de sangre con gasometría y niveles de metahemoglonina así como radiografía de tórax, que es patológica en el 90% de los pacientes sintomáticos. Aunque el abordaje terapéutico depende de la sustancia específica implicada, de forma general, la actuación debe incluir:
- Estabilización, si es necesaria.
- No se administrará carbón activado ni se inducirá el vómito.
- Solo en casos en que se haya ingerido una dosis letal se realizará lavado gástrico, previo aislamiento de la vía aérea.
- Se diluirá con agua, no con leche.
- En caso de exposición cutánea, retirar la ropa contaminada y lavar con agua y jabón.
- Tratamiento de insuficiencia respiratoria y la metahemoglobinemia si está indicado. El papel de los corticoides y antibióticos es controvertido.
- Deben permanecer mínimo seis horas en observación si están asintomáticos y la radiografía de tórax es normal. Si presentan síntomas deben ingresar.
METAHEMOGLOBINEMIA
La causa de este cuadro clínico puede ser la exposición a diferentes tipos de tóxicos: hidrocarburos (anilinas y naftalina) y nitratos y nitritos (aguas contaminadas y determinados alimentos como acelgas, remolacha…). La metahemoglobinemia se origina al sobrepasarse la capacidad de los hematíes de compensar el grado de oxidación del hierro del grupo hemo, produciéndose metahemoglobina. Esta molécula no tiene capacidad de transporte de oxígeno ni dióxido de carbono y su presencia desplaza la curva de disociación de la hemoglonina a la izquierda: ambos efectos limitan la oxigenación tisular. El cuadro clínico consiste en cianosis rápida y progresiva, más visible en cara (es característica la cianosis labial color chocolate que no mejora con la administración de oxígeno), cefalea, taquipnea, acidosis metabólica, convulsiones y coma. Se debe determinar la metahemoglobina en sangre mediante cooximetría, ya que en estos pacientes la pulsioximetría y el nivel de oxígeno arterial pueden ser normales. El tratamiento consiste en administrar azul de metileno si los niveles de metahemoglobina superan el 30%, existe acidosis metabólica o alteración del nivel de conciencia.
INTOXICACIÓN POR ALCOHOLES (DISTINTOS AL ETANOL)
El metanol, isopropanolol y etilenglicol se pueden encontrar en diferentes disolventes, anticongelantes y productos para el afeitado. Son sustancias muy tóxicas que causan acidosis metabólica grave con hiato aniónico elevado. Cursan inicialmente con un cuadro de cefalea, vómitos y confusión, presentando progresivamente afectación neurológica, cardiopulmonar y renal. El tratamiento consiste en medidas de soporte y descontaminación (el carbón activado no es efectivo en la ingesta de isopropanolol). El antídoto de elección es el fomepizol, aunque si no se dispone de este se puede usar etanol. Se indica cuando el nivel del alcohol en sangre es superior a 20 mg/dl o en casos de intoxicaciones graves con pH inferior a 7,3 o hiato osmolar superior a 10 mmOsm/kg.
HERBICIDAS
Los herbicidas no selectivos que destruyen las plantas por contacto son tóxicos para el hombre y otros animales. Dentro de este grupo destaca por su gravedad la intoxicación por paraquat, que causa tanto clínica local (úlceras) como sistémica: síntomas gastrointestinales, fallo renal, pulmonar, hepático y fallo multiorgánico en función de la dosis ingerida, siendo tóxica desde los 20 mg/kg. El carbón activado es efectivo; no se ha demostrado la utilidad de las sustancias antioxidantes y el tratamiento es de soporte.
RODENTICIDAS
Los más utilizados a nivel doméstico son los formados por anticoagulantes cumarínicos cuya toxicidad se debe a la inhibición de la formación de vitamina K. Las cifras más bajas de protrombina ocurren a las 36-48 horas tras la ingesta. Cursa como un cuadro de diátesis hemorrágica. Se debe realizar lavado gástrico y administrar carbón activado. El tratamiento es de mantenimiento, con administración de vitamina K o plasma fresco congelado en función de la gravedad de la clínica hemorrágica.
INSECTICIDAS
Podemos dividirlos en dos grupos en función de su toxicidad:
Organofosforados y carbamatos
Los organofosforados más comunes son el malatión, el paratión, el fentión y el diclorvós; entre los carbamatos destacan el carbaril, aldivarb y proposur. Ambos tipos son inhibidores de la acetilcolinesterasa, aunque los carbamatos se unen de forma reversible por lo que sus efectos, aunque iguales a los organofosforados, son de menor duración. Son muy liposolubles y por tanto con alta absorción por vía cutánea, mucosa, oral y respiratoria. Sus efectos agudos se dividen en dos fases y comienzan a aparecer entre las 4 y las 24 horas tras el contacto.
- Primera fase: efecto muscarínico colinérgico: dolor abdominal, diarrea, aumento de secreciones, broncoespasmo, bradicardia, micción espontánea y miosis.
- Segunda fase: efectos simpáticos y nicotínicos: sacudidas, fasciculaciones, debilidad, taquicardia, hipertensión, convulsiones, midriasis).
Se debe realizar análisis de sangre con gasometría, hemograma y bioquímica completa, radiografía de tórax y electrocardiograma (ECG). La determinación de la colinesterasa sérica es más sensible pero menos específica que la eritrocitaria. En cualquier caso, sus valores no se correlacionan con la clínica y por tanto no es necesaria para el abordaje terapéutico de estos pacientes. El tratamiento consiste en la estabilización, el lavado gástrico y la administración de carbón activado, estando contraindicada la inducción del vómito. También debe retirarse la ropa y lavar la piel del paciente con medidas de protección para evitar la contaminación del personal sanitario.
El tratamiento específico se basa en dos fármacos: la atropina en primer lugar, para tratar los efectos muscarínicos una vez se ha corregido la cianosis y posteriormente pradiloxina, que regenera la colinesterasa y mejora los efectos nicotínicos y muscarínicos.
Organoclorados
La importancia de este grupo de insecticidas es su uso terapéutico para la sarna o la pediculosis, como el lindane y el hexacloruro de benceno. La vía de intoxicación puede ser cutánea o digestiva. Cursa con síntomas neurológicos como hiperestesias o parestesias de la cara y extremidades, temblores, convulsiones; además pueden producir arritmias, anemia y depresión respiratoria. Se debe realizar descontaminación dérmica y/o gastrointestinal siendo el tratamiento sintomático.
ALCANFOR
Se trata de un aceite esencial; se puede encontrar como alcohol alcanforado en linimentos, parches y bálsamos para resfriado común, dolores musculares e insecticidas. Su dosis tóxica es 30 mg/kg; se absorbe bien tanto vía oral como cutánea por su alta liposolubilidad.
Sus síntomas aparecen de forma muy rápida, por lo que si tras cuatro horas no han aparecido es poco probable que ocurra. Su toxicidad es sobre todo a nivel digestivo (dolor abdominal, ardor, vómitos), aunque puede producir clínica neurológica (convulsiones tónico-clónicas, alucinaciones, etc.). La descontaminación intestinal no está indicada por la rapidez de absorción tras la ingesta; se debe lavar con agua y jabón la piel si la vía de intoxicación es tópica. El tratamiento es sintomático.
INTOXICACIÓN POR MONÓXIDO DE CARBONO
El monóxido de carbono es producto de la combustión incompleta de los hidrocarburos. Es incoloro e inodoro. Las causas más importantes de intoxicación por este gas son el humo de los incendios y el mal funcionamiento de estufas, calderas, braseros y motores de automóviles. La intoxicación por esta causa está probablemente subestimada debido a lo inespecífico del cuadro clínico en las intoxicaciones leves. Es una intoxicación, sin embargo, grave que precisa ingreso en más de la mitad de los pacientes pediátricos.
La toxicidad es neurológica, cardiovascular, digestiva y muscular. Cefalea, mareo, irritabilidad, debilidad, ataxia y somnolencia son síntomas frecuentes ya que el SNC es muy sensible a la intoxicación por monóxido de carbono; manifestaciones más graves incluyen convulsiones y coma. A nivel cardiovascular se produce disnea como manifestación principal; se pueden producir arritmias y signos de isquemia cardiaca. Los síntomas digestivos son inespecíficos y frecuentes en la edad pediátrica: náuseas, vómitos, dolor abdominal y diarrea. Puede producir rabdomiólisis referida por los pacientes como dolor muscular y cansancio.
El diagnóstico de sospecha en lactantes y preescolares es especialmente difícil si no existe el antecedente de posible inhalación de este gas, siendo la irritabilidad y la hiporexia los síntomas que los padres refieren. Es importante tener un alto índice de sospecha y estar alerta ante cuadros clínicos inespecíficos que afecten a varias personas convivientes y que mejoren al salir a la calle, sobre todo en invierno. Se debe determinar la carboxihemoglobina en sangre venosa (se correlaciona bien con la arterial) mediante cooximetría para confirmar el diagnóstico: niveles por encima del 5% se consideran tóxicos. Es importante para la gasometría recordar que la determinación de la saturación de oxígeno debe hacerse mediante cooximetría ya que la mide directamente y no la calcula a partir de la presión de oxígeno, que puede ser normal o incluso elevada en casos leves y moderados. Tampoco la pulsioximetría valora bien la saturación de oxígeno en estos pacientes al no diferenciar la carboxihemoglobina de la oxihemoglobina.
Se debe realizar análisis de sangre que incluya hemograma, coagulación, pruebas de función renal, hepática, ionograma y creatincinasa. Se determinará el ácido láctico para valorar el grado de hipoxia tisular y la presencia de mioglobinuria en orina para detectar rabdomiólisis. En caso de ser necesario se realizarán medidas de estabilización (ABC) con especial atención a anticiparse a un fallo respiratorio. En la mayoría de las intoxicaciones el único tratamiento es la oxigenoterapia al 100% mediante mascarilla con reservorio y reposo hasta que el paciente esté asintomático y los niveles de carboxihemoglobina sean menores del 5%.
Los niveles de carboxihemoglobina disminuyen rápidamente al iniciar el tratamiento; sin embargo la determinación de los niveles no debe retrasar el inicio de la oxigenoterapia. Se indica oxígeno hiperbárico en pacientes con niveles mayores del 25% independientemente de la clínica y en casos de afectación grave como signos de isquemia en el ECG, coma, pérdida transitoria del nivel de conciencia, signos neurológicos y alteración de las pruebas neuropsiquiátricas. En cualquier caso, la disponibilidad de cámaras hiperbáricas influye mucho en su indicación, debido a su escasez y al beneficio/riesgo que supone el transporte de un paciente grave.

BIBLIOGRAFÍA
- Abbruzzi G, Stork CM. Pediatric toxicologic concerns. Emerg Med Clin North Am. 2002;20:223-47.
- Azkunaga B, Mintegi S, Bizkarra I, Fernandez J, Intoxications Working Group of the Spanish Society of Pediatric E. Toxicology surveillance system of the Spanish Society of Paediatric Emergencies: first-year analysis. Eur J Emerg Med. 2011;18:285-7.
- Azkunaga B, Mintegi S, Salmon N, Acedo Y, Del Arco L, Grupo de Trabajo de Intoxicaciones de la Sociedad Espanola de Urgencias de Pediatría. Intoxicaciones en menores de 7 anos en Espana. Aspectos de mejora en la prevencion y tratamiento. An Pediatr (Barc). 2013;78:355-60.
- Betalli P, Rossi A, Bini M, Bacis G, Borrelli O, Cutrone C, et al. Update on management of caustic and foreign body ingestion in children. Diagn Ther Endosc. 2009;2009:969868.
- Brent J. Fomepizole for the treatment of pediatric ethylene and diethylene glycol, butoxyethanol, and methanol poisonings. Clin Toxicol (Phila). 2010;48:401-6.
- De la Torre Espí M, Molina Cabañero JC. Intoxicaciones por monóxido de carbono. En: Mintegi S (ed.). Manual de Intoxicaciones en Pediatría. 3.ª edición. Madrid: Ergon; 2012. p. 281-8.
- Fernández González P. Intoxicaciones por detergentes. Intoxicaciones por detergentes. Manual de Intoxicaciones en Pediatría. 3.ª edición. Madrid: Ergon; 2012. p. 222-6.
- Kay M, Wyllie R. Caustic ingestions in children. Curr Opin Pediatr. 2009;21:651-4.
- Kind T. Carbon monoxide. Pediatr Rev. 2005;26:150-1.
- Mack E. Focus on diagnosis: co-oximetry. Pediatr Rev. 2007;28:73-4.
- McKenzie LB, Ahir N, Stolz U, Nelson NG. Household cleaning product-related injuries treated in US emergency departments in 1990-2006. Pediatrics. 2010;126:509-16.
- Míguez Navarro MC, Adrián Gutiérrez J, Vázquez López P. Intoxicaciones no medicamentosas. En: Benito J, Luaces C, Mintegi S, Pou J (eds.). Tratado de Urgencias en Pediatría. 2.ª edición. Madrid: Ergon; 2011. p. 1021-32.
- Mintegi S, Fernandez A, Alustiza J, Canduela V, Mongil I, Caubet I, et al. Emergency visits for childhood poisoning: a 2-year prospective multicenter survey in Spain. Pediatr Emerg Care. 2006;22:334-8.
- Molina Cabañero JC. Intoxicaciones no medicamentosas. En: Casado Flores J, Serrano A, (eds.). Urgencias y tratamiento del niño grave. Síntomas guía, técnicas y cuidados intensivos. 3.ª edición. Madrid: Ergon; 2014. p. 980-4.
- Muñoz Bernal J A. Intoxicaciones por álcalis-cáusticos En: Mintegi S (ed.). Manual de Intoxicaciones en Pediatría. 3.ª edición. Madrid: Ergon; 2012. p. 203-10.
- Riordan M, Rylance G, Berry K. Poisoning in children 1: general management. Arch Dis Child. 2002;87:392-6.
- Roberts JR, Karr CJ, Council on Environmental Health. Pesticide exposure in children. Pediatrics. 2012;130:e1765-88.
- Sánchez Salguero CA, Muñoz Parejo AM. Intoxicaciones por compuestos hidrocarburos. En: Mintegi S (ed.). Manual de Intoxicaciones en Pediatría. 3.ª edición. Madrid: Ergon; 2012. p. 211-21.
LECTURAS RECOMENDADAS
-
Mintegi S (ed.). Manual de Intoxicaciones en Pediatría. 3.ª edición. Madrid: Ergon; 2012.
Última edición de este manual realizada por el Grupo de Trabajo de Intoxicaciones de la Sociedad Española de Urgencias Pediátricas. Revisa de forma exhaustiva las intoxicaciones en niños; utiliza datos epidemiológicos de nuestro medio.
-
Molina Cabañero JC. Intoxicaciones no medicamentosas. En: Casado Flores J, Serrano A, (eds.). Urgencias y tratamiento del niño grave. Síntomas guía, técnicas y cuidados intensivos. 3.ª edición. Madrid: Ergon; 2014. p. 980-4.
Revisión de las intoxicaciones medicamentosas más importantes de forma más breve que en el manual anterior. Útil para una consulta rápida.
Cómo citar este artículo
Artículos relacionados
 Intoxicaciones medicamentosas en niños
Intoxicaciones medicamentosas en niños
Novoa Carballal R. Intoxicaciones medicamentosas en niños. Form Act Pediatr Aten Prim. 2015;8;57-63