Patología importada por el niño viajero
2 CAP Barberá. Grupo de Cooperación Internacional, Inmigración y Adopción AEPap. Barcelona (España).
3 CS Delicias Sur. Grupo de Cooperación Internacional, Inmigración y Adopción AEPap. Zaragoza (España).
PUNTOS CLAVE
- El viaje internacional de un niño es un motivo de consulta relativamente frecuente en Atención Primaria.
- Son niños de especial riesgo los menores inmigrantes que viajan para visitar a sus familiares a sus países de origen (VFR).
- Debido a que no siempre los padres van a consultar antes del viaje, hay que preverlo, y preguntar a menudo sobre la intención de viajar a su país de origen.
- Los grupos sindrómicos que se presentan con más frecuencia en niños tras un viaje internacional son, por orden de frecuencia: síndrome diarreico, alteraciones cutáneas, síndrome febril y síntomas respiratorios.
- La presencia de fiebre después de un viaje a zona endémica de malaria por P. falciparum, síntomas hemorrágicos, afectación neurológica o distrés respiratorio grave son situaciones que precisan una valoración urgente en un paciente que ha realizado un viaje a zonas de riesgo.
- El haber realizado correctamente la profilaxis frente a malaria no excluye completamente la posibilidad de padecerla.
- La presencia de una eosinofilia moderada o intensa en un niño a su regreso de un viaje internacional nos debe hacer pensar como primera causa en una parasitosis, en concreto en una helmintiasis.
- No está indicado realizar un cribado de patología tras un viaje de duración menor de seis meses en personas asintomáticas.
- Una anamnesis exhaustiva y una minuciosa exploración física son fundamentales para realizar un diagnóstico. Los exámenes complementarios se solicitarán en función de la sintomatología, la duración de la estancia y la exposición a riesgos concretos.
- Existen recursos online que facilitarán al pediatra de Atención Primaria el estudio del niño enfermo a su regreso de un viaje internacional.
RESUMEN
Vivimos en un mundo en que cada vez es más frecuente la realización de un viaje internacional (VI). El viaje internacional de un menor es un motivo de consulta frecuente en Atención Primaria. Los menores que van a estar sometidos a mayores riesgos son los menores inmigrantes que viajan para visitar a sus familiares a su país de origen. En la atención a estos pacientes debemos adelantarnos a la posibilidad de que realicen un VI para establecer las medidas oportunas con suficiente antelación. Al regreso debemos ser capaces de identificar aquellas patologías que requieren actuación urgente. Una detallada y sistemática anamnesis sobre el destino, la duración del viaje, la exposición a riesgos, los síntomas y signos presentes y una exploración física minuciosa nos ayudarán a hacer un diagnóstico. Cada situación será abordada de forma individualizada.
INTRODUCCIÓN
Vivimos en una sociedad en la que cada vez se viaja más y más lejos. En los últimos años se ha incrementado mucho el número de personas que se desplazan a otros países con fines turísticos, familiares, laborales, económicos y sociales. En muchos de estos viajes los viajeros se exponen a riesgos que se pueden minimizar si se toman las precauciones adecuadas, antes, durante y después del viaje1-6.
Según el informe anual del 2014 de la Organización Mundial del Turismo7, el número de viajeros internacionales en el 2014 alcanzó la cifra de 1035 millones de viajeros internacionales, de los cuales aproximadamente el 7% son niños.
En nuestro país, en el año 2014, según datos de Familitur, 11 782 715 residentes españoles viajaron al extranjero, y los destinos fueron: Europa (77%), América (9,6%), África (8,7%) y Asia (4,4 %).
Los motivos de viajes de los residentes en España en el año 2012 fueron: ocio o turismo (51,4%), visitas a amigos o familiares (28,6%), trabajo o los negocios (15,2%), estudios (2,5%) y otros (2,3%)8.
Así pues, aunque el principal motivo de los viajes realizados con niños suele ser turístico, existe un grupo importante que viaja para visitar a sus familiares en sus países de origen. Son los denominados visiting friends and relatives (VFR)2.
Según datos del padrón publicados por el Instituto Nacional de Estadística (INE), con fecha de 1 de enero de 2013, los niños inmigrantes (0-14 años) suponen el 11,39% de la población infantil de nuestro país9. Aunque el 40,9% de estos inmigrantes proceden de países de la Unión Europea, un alto porcentaje procede de países de baja renta, algunos tropicales y probablemente en algún momento viajarán a sus países de origen a visitar a sus familias.
Los viajes internacionales de menores son un motivo de consulta relativamente frecuente en Atención Primaria. Los menores VFR tienen mayor riesgo de enfermar por varios motivos. Suelen hacer viajes más largos, tienen menor edad, los destinos son de mayor riesgo, y además viven en las mismas condiciones, sanitariamente precarias en muchas ocasiones, que la población local. A esto se añade que las familias inmigrantes, conocedoras del medio, tienen una menor percepción de los riesgos, por lo que en muchas ocasiones no consultan antes del viaje para recibir las medidas preventivas necesarias, o consultan con poco tiempo de antelación, y la adherencia a las medidas propuestas esmuy escasa4,10,11. Se da por tanto la circunstancia paradójica de que las familias que más necesitarían los consejos previos al viaje son las que menos consultan los servicios destinados a la preparación de los viajes (los centros de Atención Primaria y servicios de vacunación internacional). Por todo esto, debemos estar atentos y preguntar periódicamente sobre la intención de viajar a sus países de origen, avisándoles de la necesidad de consultar con suficiente antelación.
EPIDEMIOLOGÍA
Hacer una aproximación del riesgo de enfermar en un viaje internacional es complicado, puesto que es difícil registrar el total de eventos ocurridos durante los mismos, porque en su mayoría son enfermedades leves y autolimitadas que no precisan atención médica. Asimismo, las enfermedades con periodos de incubación cortos pueden manifestarse y resolverse durante el viaje y no precisar atención a la vuelta12.
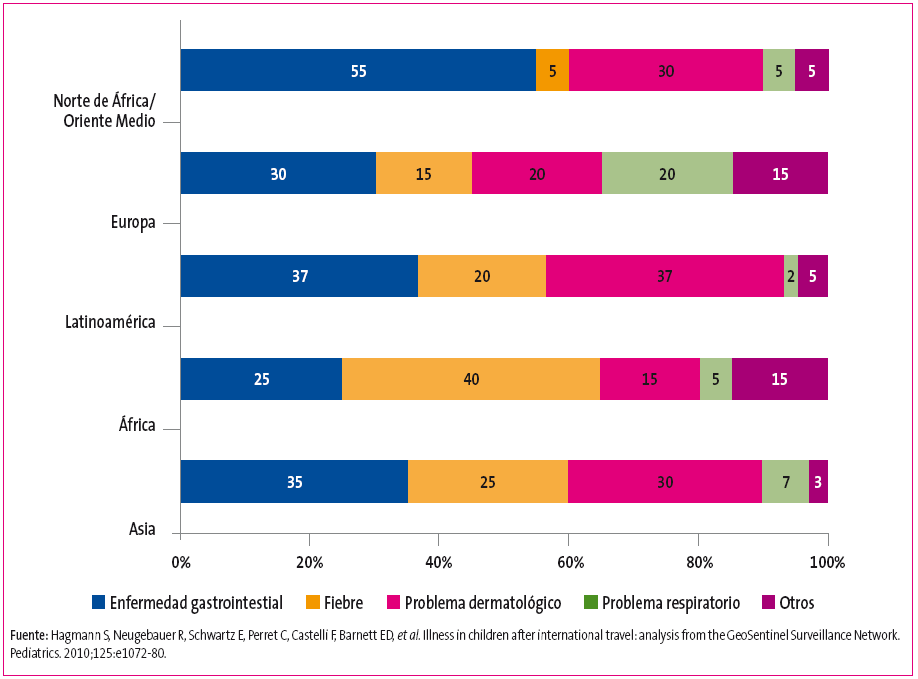
Los datos que se manejan para conocer las patologías más frecuentes del viajero se suelen obtener a partir de extrapolaciones de muestras de viajeros enfermos registrados en redes de vigilancia como la Red GeoSentinel (www.istm.org/geosentinel) y EuroTravNet (www.istm.org/eurotravnet). Estas redes recogen sistemáticamente la información sobre las enfermedades atendidas en los centros de atención al viajero y de Medicina Tropical que integran las redes2,13. A partir de datos obtenidos en la red GeoSentinel, se calcula que el 22-64% de los viajeros que van a países en vías de desarrollo padecen algún tipo de enfermedad. La mayoría de las enfermedades son leves y autolimitadas, pero se estima que el 8% de los viajeros adquieren enfermedades con sintomatología suficientemente llamativa como para solicitar atención médica. Los grupos sindrómicos diagnosticados con más frecuencia tras un viaje internacional en población general son, en este orden: síntomas gastrointestinales, síndrome febril, problemas dermatológicos y cuadros respiratorios2,3,5,6,14. Sin embargo, en una revisión realizada en 1591 niños atendidos en centros de la Red GeoSentinel, se observó que en la población infantil los síntomas dermatológicos eran más frecuentes que el síndrome febril, y los principales grupos sindrómicos por orden de frecuencia eran: síndrome diarreico (28%), problemas dermatológicos (25%), síndrome febril (23%) y problemas respiratorios (11%)15. En la Figura 1 aparecen los grupos sindrómicos más frecuentes en niños según la zona de procedencia15.
Figura 1. Principales grupos sindrómicos en niños según la región de origen Mostrar/ocultar
Según datos de la Red GeoSentinel, Asia y África Subsahariana fueron las regiones del mundo en las que más frecuentemente se adquirieron enfermedades relacionadas con los viajes12,14.
En la revisión realizada por Hagmann et al.14 se observó que los niños, comparados con los adultos, presentaban la sintomatología antes, requerían hospitalización más a menudo, hacían viajes de menor duración y consultaban menos antes del viaje
Otro dato importante que aporta la Red GeoSentinel es que únicamente el 40,4% de las personas enfermas atendidas en la Red habían acudido a una visita previaje, y los VFR son los que menos acudían14. Probablemente por esto, los VFR tienen una mayor prevalencia de enfermedad febril severa grave (malaria)3,4,14.
Los datos procedentes de estas redes son muy útiles, sin embargo, tienen limitaciones que ellos mismos reconocen2,12,15. La limitación más clara es que la información se obtiene de pacientes que acuden enfermos a los centros especializados integrados en la red. Por eso, el denominador no incluye los viajeros sanos ni aquellos con enfermedad leve o autolimitada atendidos en otros niveles asistenciales, o que ni siquiera precisan atención médica3. Debido a la falta del denominador real, estos datos no pueden ser utilizados para determinar los riesgos absolutos ni relativos, pero sí que son útiles para analizar las enfermedades diagnosticadas con más frecuencia en amplias muestras de viajeros enfermos4,11.
A continuación vamos a desarrollar cuales son los principales diagnósticos sindrómicos encontrados después de un viaje internacional.
PRINCIPALES DIAGNÓSTICOS SINDRÓMICOS ENCONTRADOS TRAS UN VIAJE INTERNACIONAL
Síndrome diarreico
La diarrea del viajero es el problema de salud más frecuente en todo tipo de estancia en el medio tropical y subtropical. Se calcula que entre el 30 y el 70% de los viajeros, según el destino, padecerán una diarrea5,16,17. Es difícil de evitar, incluso si se toman las precauciones hasta ahora recomendadas (consumir agua y refrescos embotellados y precintados, no tomar cubitos de hielo, helados ni ensaladas, comer solo verdura cocida…). Últimamente se señala como factor importante y responsable de la alta prevalencia de la diarrea del viajero en países en vías de desarrollo la mala o incorrecta manipulación y conservación de los alimentos5,16. La falta de agua e higiene para el lavado de manos y para la limpieza de las zonas de trabajo y manipulación de los alimentos, así como el fácil acceso de las moscas a las letrinas-deyecciones-comida parecen jugar un rol importante en la transmisión de la diarrea. Por esto, a las recomendaciones clásicas de prevención de la diarrea, se añaden intentar no consumir más alimentos de los necesarios, seleccionar lugares limpios para comer y llevar snacks y alimentos para picar entre comidas16.
Con respecto a la etiología del síndrome diarreico, a diferencia de lo que ocurre en nuestro medio, los agentes infecciosos más frecuentemente aislados en la diarrea del viajero son las bacterias (80%). De estas, las más frecuentemente implicadas son el E. coli enterotoxigénico, seguido de Campylobacter jejuni, Shigella spp., y Salmonella spp. Los virus son poco frecuentes (5-8%) y se aíslan sobre todo en niños menores de dos años. Los protozoos y parásitos son los responsables del 15% de los cuadros diarreicos posviaje, pero suelen dar cuadros persistentes, con periodos de incubación más largos y son más frecuentes en viajeros con estancias largas5,16,17. En un tercio de los casos no se identificar ningún agente etiológico15.
En general, la diarrea del viajero es un cuadro agudo, leve y autolimitado, no obstante, al coincidir con un viaje, supone una molestia importante, por lo que se contempla, con un grado de evidencia I-A, el tratamiento empírico durante el viaje en los casos moderados y severos. En los niños el tratamiento de elección es la azitromicina 10 mg/kg/día de uno a tres días, además de las medidas habituales que son básicamente las sales de rehidratación oral5,17.
En los casos en los que la diarrea persiste (>14 días), debemos hacer el diagnóstico diferencial entre:
- Enfermedad parasitaria. La Giardia es el parásito más frecuente11. Otros parásitos frecuentemente aislados son Cryptosporidium species, Entamoeba histolytica, Isospora belli, Microsporidia, Dientamoeba fragilis y Cyclospora cayetanensis.
- Infección persistente o coinfección con gérmenes no sensibles al antibiótico empleado.
- Enfermedad intestinal previa enmascarada en un cuadro infeccioso (enfermedad celíaca, enfermedad inflamatoria intestinal en ocasiones desencadenada por un cuadro de diarrea del viajero).
- Cuadros postinfecciosos: síndrome del intestino irritable postinfeccioso, intolerancia a la lactosa, alteraciones de la flora intestinal secundarias a tratamientos antibióticos, sprue tropical o sobrecrecimiento bacteriano.
ENFERMEDADES DE LA PIEL
Las lesiones cutáneas son el segundo problema en frecuencia de los que aparecen en los niños viajeros, por delante del síndrome febril. En los niños viajeros procedentes de América Latina es el problema médico más frecuentemente detectado15.
La principal causa, según la Red GeoSentinel fue la larva cutánea migrans, seguida de picaduras de insectos e infecciones cutáneas18. En los niños, las mordeduras de animales (por orden de frecuencia perro, gato y mono) son también una causa frecuente de lesión cutánea15. Según datos obtenidos de pacientes atendidos en el Hospital Ramón y Cajal, el problema detectado con más frecuencia fue la larva cutánea migrans, seguido de sarna y micosis cutáneas19. No obstante, tal como se comentaba anteriormente, estos datos están sesgados porque probablemente no incluyen problemas leves, autolimitados manejados por el paciente o en otros servicios sanitarios.
Para diagnosticar la lesión es importante valorar:
- Tipo de lesión: papular, macular, nodular, ulcerativa.
- Localización: zonas expuestas o no.
- Historia de exposición a riesgos: animales, picaduras, baños, mordeduras…
- Síntomas acompañantes: fiebre, dolor, prurito.
- Periodo de incubación, tiempo de evolución y tratamientos previos.
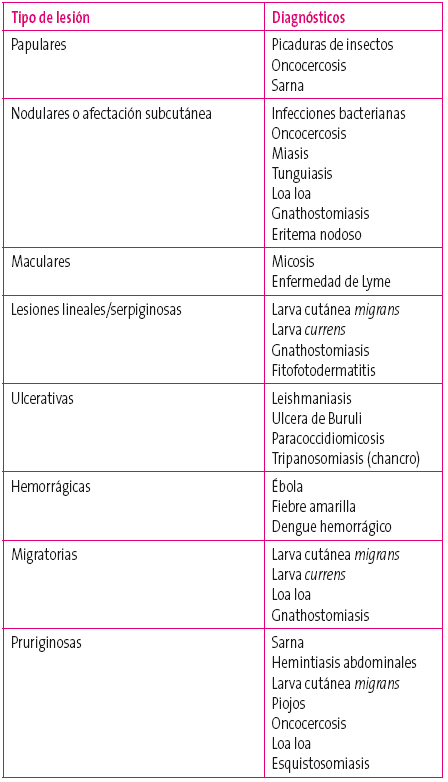
Los diagnósticos posibles según el tipo de lesión aparecen en la Tabla 1.
Tabla 1. Principales diagnósticos según el tipo de lesión Mostrar/ocultar
En ocasiones, la afectación cutánea puede ser una manifestación de otra enfermedad5. La causa más frecuente de fiebre asociada a rash son las infecciones víricas. Dentro de ellas hay que pensar en dengue, chikunguña, fiebres víricas hemorrágicas, primoinfección por virus de la inmunodeficiencia humana (VIH), virus de Epstein-Barr o sarampión en niños no vacunados. Otras causas de fiebre asociada a rash son las ricketsiosis, la fiebre tifoidea, la borreliosis y la leptospirosis.
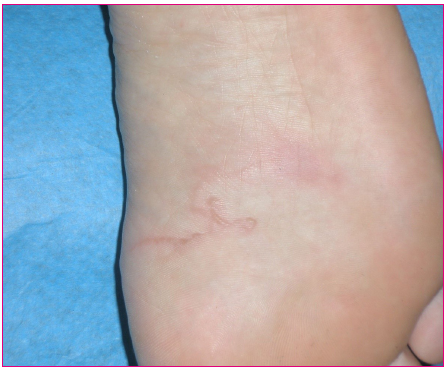
Como se ha dicho, la larva cutánea migrans es la lesión cutánea más frecuentemente diagnosticada. Está causada por el Ancylostoma braziliense y se adquiere por contacto directo de la piel con la larva presente en terrenos arenosos contaminados por deyecciones de gatos y perros, sobre todo en playas de zonas tropicales. La lesión aparece en las zonas de contacto con el suelo (pies, nalgas, escote...) entre uno y cinco días después del contacto, pero el periodo de incubación puede ser de hasta un mes. La lesión característica es un trayecto eritematoso serpiginoso, muy pruriginoso, que avanza lentamente a razón de 2-5 cm/día. Esta patología es autolimitada, pues la larva suele morir en 5-6 semanas. El diagnóstico se suele hacer por el aspecto de la lesión (Figura 2)20. El tratamiento puede ser expectante, aunque debido a las molestias que genera se puede tratar con ivermectina oral, albenzadol o tiabendazol oral o tópico. Para su prevención cuando se viaja a zonas de riesgo, se recomiendan métodos de barrera, como el uso de calzado, toallas o ropas para sentarse o tomar el sol.
Figura 2. Larva cutánea migrans Mostrar/ocultar
Síndrome febril
La fiebre es uno de los síntomas que suele acompañar a la enfermedad grave en pacientes que vuelven de un viaje internacional21. La fiebre puede ser debida a infecciones cosmopolitas y a infecciones importadas. Por lo tanto, hay que ser extremadamente cuidadoso en su valoración. Son pacientes de especial riesgo los procedentes de zonas endémicas de P. falciparum, especialmente el primer mes tras su regreso6.
La malaria es el diagnóstico específico más frecuente en los pacientes con fiebre5,6,21,22, seguido de dengue11, fiebres entéricas, rickettsiosis, chikunguña, y síndromes virales no específicos12.
La zona endémica de P. falciparum es África Subsahariana, aunque no está únicamente restringida a esta zona (www.cdc.gov/malaria/map/). El dengue es la primera causa de fiebre en Asia y en América Latina22,23. Después de estos, los diagnósticos específicos más frecuentes son fiebre tifoidea y ricketsiosis21,24. La fiebre chikunguña ha emergido como causa frecuente de fiebre en las islas del Océano Índico, África, India y América22.
Es importante saber que los pacientes con malaria pueden estar afebriles en el momento de la evaluación y que es la causa más frecuente de fiebre sin foco en el paciente procedente de África Subsahariana y de otras áreas tropicales. La malaria por P. falciparum puede progresar rápidamente y ser mortal, y por ello su diagnóstico se considera una urgencia médica. Haber realizado adecuadamente la profilaxis antimalárica no excluye completamente la posibilidad de padecerla. El diagnóstico de paludismo se basa en pruebas microbiológicas como la gota gruesa, que mide el grado de parasitación, la extensión en gota fina útil para identificar el tipo de plasmodio y los test de diagnósticos rápidos (RDT) que obtienen resultados en 5-20 minutos6. En caso de sospecha, deberían realizarse de urgencia alguna de estas pruebas, tener los resultados disponibles en menos de cuatro horas e iniciar el tratamiento. Si no es posible, se recomienda iniciar un tratamiento empírico en espera de los resultados6. En la mayoría de los casos, se derivará al paciente con sospecha de malaria a un centro hospitalario de urgencia para realizar el diagnóstico y tratamiento.
Existen una serie de síntomas que pueden acompañar a la fiebre y que alertan de la gravedad del proceso: lesiones hemorrágicas, afectación neurológica y distrés respiratorio grave.
Una vez descartadas situaciones urgentes, se debe orientar el diagnóstico del paciente. Para ello nos ayudará recoger de manera sistemática la siguiente información:
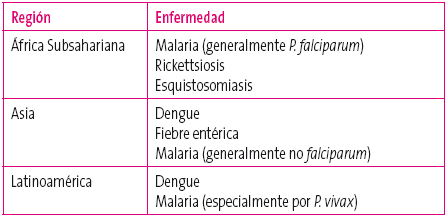
- Región a la que se ha viajado24: las causas más frecuentes de fiebre según la región de destino aparecen en la Tabla 2.
- Preparación e historia del viaje: vacunas administradas, profilaxis antimalaria y exposición a riesgos.
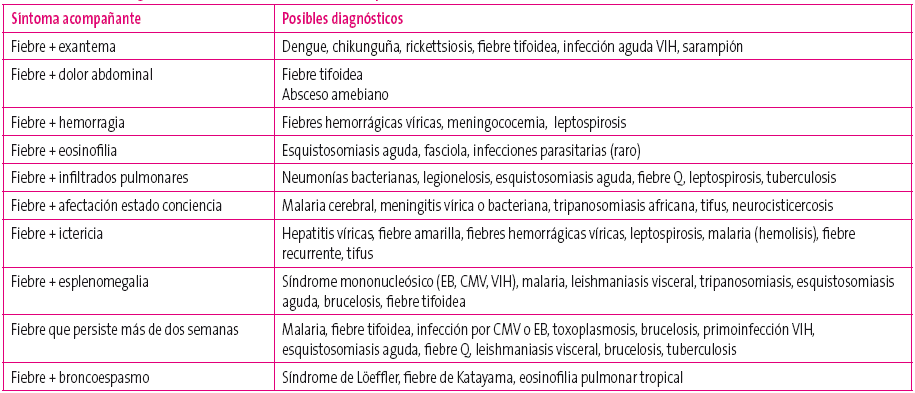
- Síntomas acompañantes: las enfermedades más probables según el síntoma que acompaña la fiebre aparecen en la Tabla 3.
- Periodo de incubación de la enfermedad: nos permitirá descartar o incluir determinados diagnósticos21 (ver Tabla 4).
Tabla 2. Causas más frecuentes de fiebre según la región de destino Mostrar/ocultar
Tabla 3. Orientación diagnóstica en función de los síntomas acompañantes de la fiebre Mostrar/ocultar
Tabla 4. Periodo de incubación de algunas de enfermedades febriles Mostrar/ocultar
En la actualidad existen recursos útiles en Internet que nos pueden ayudar a encontrar diagnósticos posibles según destino, descripción de enfermedades, métodos diagnósticos y tratamientos (ver Tabla 5).
Tabla 5. Enlaces de interés para el manejo del niño viajero Mostrar/ocultar
Infecciones respiratorias
Se calcula que aproximadamente el 20% de los viajeros van a tener una infección de vías respiratorias. Sin embargo, en su mayoría van a ser infecciones víricas de vías altas, leves y autolimitadas. Es por eso por lo que no aparecen registrados en los datos recogidos en las redes citadas, y en sus series aparece como el cuarto síndrome en orden de frecuencia.
Los virus son la causa más frecuente de infección respiratoria en viajeros. Los más frecuentes son rhinovirus, virus respiratorio sincitial, virus influenza y parainfluenza, metapneumovirus, adenovirus, y coronavirus.
Hay que estar atentos a las infecciones víricas emergentes, potencialmente graves como el síndrome respiratorio por coronavirus de oriente medio (MERS). Se trata de una enfermedad respiratoria vírica provocada por un nuevo coronavirus (MERS-CoV), que fue detectado por primera vez en Arabia Saudita en 2012. El 85% de los casos están localizados en la Península Arábiga, pero se han notificado casos exportados sobre todo en la República de Corea. Aproximadamente el 36% de los casos de MERS-CoV notificados han provocado la muerte del paciente. Aunque la mayoría de los casos humanos de MERS se han atribuido a infecciones de una persona a otra, este tipo de transmisión es difícil salvo que haya un contacto estrecho, como puede ser explorar al paciente sin la debida protección. Los camellos son un importante reservorio para el MERS-CoV y una fuente animal de infección para los seres humanos.
Las bacterias más frecuentes responsables de las infecciones de vías respiratorias son Streptococcus pneumoniae, Mycoplasma pneumoniae, Haemophilus influenzae y Chlamydophila pneumoniae. Coxiella burnetii y Legionella pneumophila pueden causar epidemias esporádicas.
Otra enfermedad que hay que tener presente, sobre todo en estancias superiores a 3-6 meses, es la tuberculosis, por lo que se recomienda la realización de Mantoux al regreso de estas estancias.
Los episodios de asma o sibilantes pueden ser debidos a un síndrome de Loeffler producido por una migración parasitaria (Ascaris lumbricoides, Strongyloides stercoralis, Ancylostoma duodenale, Necator americanus.), a través del pulmón.
Eosinofilia
La detección de una eosinofilia en una analítica en un niño tras un viaje internacional es un hallazgo que requiere un estudio etiológico.
Se considera eosinofilia a un aumento en la cifra de eosinófilos por encima de 500/µl. Se clasifica según el número de eosinófilos en leve (valores entre 500-1499 eosinófilos/µl), moderada (1500-4999 eosinófilos/µl) y grave (> 5000 eosinófilos/µl)25,26.
Aunque existen causas no infecciosas de eosinofilia, como pueden ser alérgicas, farmacológicas, reumatológicas, etc.26, en un niño que ha realizado un viaje internacional, la causa más frecuente es la infecciosa, en concreto los parásitos (más específicamente los helmintos), sobre todo si la eosinofilia es moderada o severa26,27.
Con menos frecuencia, puede aparecer eosinofilia de causa infecciosa no parasitaria en el curso de infecciones causadas por (Streptococo pyogenes), micobacterias (M. tuberculosis, M. leprae), virus (VIH 1 y 2, HTLV I-II) y hongos (Aspergillus, Coccidioies immitis).
Los protozoos en general no van a producir eosinofilia salvo alguna excepción (Isospora belli, Dientamoeba fragilis, Sarcocystis spp y Blastocistis hominis y toxoplasma)25.
A la hora de valorar una eosinofilia, tendremos en cuenta que el nivel (intensidad) de la eosinofilia dependerá de algunos factores como:
- Grado de parasitación.
- Momento del ciclo larvario (la fase de migración tisular es la que mayor eosinofilia produce).
- Antigüedad de la parasitación (la eosinofilia decrece a mayor antigüedad)25.
- Agente etiológico: producen eosinofilias leves o ausentes los helmintos con ciclo en la luz intestinal (Enterobius vermicularis, Hymenolepis nana, Taenia saginata, taenia solium)y formas quísticas (cisticercosis, quiste hidatídico), moderadas (Ascaris lumbricoides, Trichuris trichiura) y graves (Strongyloides stercoralis, filarias, Toxocara canis)
Mención especial requiere el Strongyloides stercoralis, que puede ocasionar eosinofilia oscilante. La variabilidad de la eosinofilia es debida a su capacidad de autoinfestación, que a su vez posibilita la persistencia del parásito durante muchos años en el cuerpo humano. La infección por Strongyloides puede presentar escasa o nula sintomatología; sin embargo, en el caso de que un paciente infectado y no diagnosticado precise un tratamiento inmunosupresor, se puede desencadenar un cuadro de hiperinfestación que es potencialmente mortal. Por lo tanto, ante un paciente con una eosinofilia importada no filiada es importante descartar esta infección e incluso se contempla la posibilidad de tratarlo empíricamente si es necesaria una inmunodepresión.
El estudio de una eosinofilia en un niño procedente de un viaje internacional o de un niño inmigrante recién llegado debe iniciarse con una historia clínica cuidadosa y exhaustiva27 (destino, exposición a riesgos, sintomatología acompañante presente y pasado reciente, duración y tiempo transcurrido desde el viaje, picaduras, etc.) y un examen físico completo y minucioso. Los síntomas y signos que pueden acompañar a la eosinofilia serán de gran utilidad para orientar el diagnóstico etiológico, tal como podemos ver en la Tabla 6. Según de la sospecha diagnóstica solicitaremos exámenes complementarios. Pueden ser útiles además del hemograma, un estudio bioquímico (que incluya enzimas hepáticos y musculares y parámetros renales), un estudio coproparasitológico (tres muestras en días no consecutivos), un sedimento de orina (si existe antecedente de baños en agua dulce en zonas endémicas de Schistosma haematobium) y una radiografía de tórax.
Tabla 6. Diagnósticos posibles según el síntoma principal acompañante de la eosinofilia Mostrar/ocultar
EVALUACIÓN POSVIAJE DE UN NIÑO ENFERMO
La atención del niño que regresa de un viaje internacional o de un niño inmigrante recién llegado puede generar inseguridad al pediatra de Atención Primaria, ante la posible presencia de enfermedades poco habituales en nuestro medio. Sin embargo, existen actualmente recursos en Internet que ayudan a su abordaje desde las consultas de Pediatría de Atención Primaria.
Es importante seguir una sistemática que nos permitirá, en la mayoría de los casos, realizar un diagnóstico y tratamiento correctos6.
Como punto de partida, es importante saber cuáles son las patologías graves, que a pesar de ser poco frecuentes precisan un diagnóstico y tratamiento urgentes, porque una demora en los mismos podría tener graves consecuencias para la salud del niño. El resto de patologías permiten un estudio más tranquilo.
El Yellow Book, editado por el Center for Disease Control and Prevention (CDC) y disponible online (wwwnc.cdc.gov/travel/page/yellowbook-home), es un libro muy útil que resume los consejos previos al viaje y el manejo del paciente viajero.
Describe de forma ordenada, sencilla y completa la información necesaria que debemos obtener en un paciente enfermo a la vuelta de un viaje internacional y que consiste en28:
- Gravedad de la enfermedad.
- Itinerario y duración del viaje.
- Intervalo de tiempo entre el comienzo de los síntomas y el viaje.
- Antecedentes médicos y farmacológicos.
- Realización de consulta previaje.
- Vacunaciones.
- Adherencia a la quimioprofilaxis frente a malaria.
- Exposición individual a riesgos.
Gravedad de la enfermedad
Como se comentaba anteriormente, es muy importante saber cuáles son las patologías que requieren un diagnóstico y tratamiento urgente. Estas situaciones son:
- Fiebre en un paciente llegado hace menos de un mes (algunos autores dicen tres meses) de zona endémica de malaria por P. falciparum.
- Signos de fiebre hemorrágica.
- Dificultad respiratoria grave.
- Signos y síntomas de gravedad (alteración de conciencia, meningismo, shock…).
Estas situaciones requerirán un diagnóstico y tratamiento urgentes y deberán ser derivados a servicios de Urgencia Hospitalaria. En el caso de sospechar malaria por P. falciparum en un niño con fiebre y buen estado general, podría no ser necesaria la derivación siempre y cuando se pudiera solicitar de manera urgente un test diagnóstico rápido para malaria desde las consultas de Atención Primaria en coordinación con los servicios de microbiología de referencia6 y se dispusiera del tratamiento adecuado. Esta situación es extraordinaria en Atención Primaria.
Itinerario y duración del viaje
El destino y el itinerario del viaje son datos fundamentales para realizar un diagnóstico diferencial ante un síntoma concreto. Tenemos a nuestra disposición algunas direcciones de Internet que nos describen las patologías más frecuentes en cada país y por lo tanto nos pueden ayudar a hacer el diagnóstico (Tabla 5).
La duración del viaje es importante porque es directamente proporcional al riesgo de adquirir enfermedades.
Intervalo de tiempo entre el comienzo de los síntomas y el viaje
La mayoría de las enfermedades adquiridas durante el viaje van a manifestarse dentro del primer mes tras el regreso. Sin embargo, hay enfermedades con periodos de incubación más largos que pueden aparecer meses e incluso años después. Por lo tanto, es importante reflejar el antecedente de un viaje internacional en la historia clínica del paciente.
Antecedentes médicos y fármacos
Al igual que en el estudio de cualquier enfermedad, es obligatorio preguntar por los antecedentes patológicos y farmacológicos que pueden modificar la susceptibilidad, las manifestaciones clínicas, y la gravedad de las infecciones, como ocurre con las enfermedades y tratamientos inmunosupresores29.
Realización de consulta previaje y vacunas administradas
La consulta previaje debería realizarse siempre y con suficiente antelación. En la misma se proponen, en función del destino, los consejos para evitar riesgos, las vacunas necesarias y la profilaxis frente a malaria si es preciso5. Sin embargo, como se señalaba anteriormente, los niños sometidos a mayor riesgo son los que menos preparan el viaje y en caso de consultar, menos se adhieren a las medidas propuestas.
Hay que recordar que tomar adecuadamente la medicación profiláctica frente a la malaria no elimina completamente el riesgo de padecerla, aunque sí que disminuye mucho el riesgo y plantea otros diagnósticos diferenciales frente a un cuadro febril5.
La ausencia de vacunación frente a determinadas patologías obliga a incluirlas en el diagnóstico diferencial. Así pues, si en un niño no vacunado de sarampión aparece una fiebre con un exantema, deberemos incluir esta enfermedad en el diagnóstico diferencial inicial.
Las enfermedades prevenibles mediante vacunación más frecuentemente adquiridas según un estudio publicado por la red GeoSentinel en el 2010 fueron fiebre tifoidea, hepatitis víricas y gripe15.
En general, a partir de un año, se recomienda la vacunación frente a la hepatitis A a todos los niños que viajan a países en vías de desarrollo.
Exposición individual a riesgos
En la historia clínica realizada es importante preguntar por la exposición a riesgos como: tipo de acomodación, utilización de repelentes de mosquitos y mosquiteras, fuente de agua de consumo, ingestión de alimentos como carne o verduras crudas o productos lácteos no pasteurizados, picaduras de insectos, mordeduras de animales, baños en lagos o ríos, exposición a sangre y fluidos (tatuajes, transfusiones, inyecciones, accidentes, etc.).
Posteriormente es importante hacer una detallada anamnesis y exploración física y, en función de la sospecha diagnóstica, solicitaremos los exámenes complementarios necesarios.
El diagnóstico y el tratamiento de muchas de las enfermedades va a ser posible desde las consultas de Atención Primaria, pero en ocasiones habrá que solicitar los fármacos a través de Medicamentos Extranjeros. Cuando no se llega a un diagnóstico, se podrá derivar a un servicio especializado.
En la Tabla 5 se detallan algunos recursos que nos pueden ayudar a hacer el diagnóstico y tratamiento de las sospechas diagnósticas.
CRIBADO EN VIAJEROS ASINTOMÁTICOS
A pesar de que en este artículo se han puesto de manifiesto las enfermedades que se pueden adquirir en un viaje internacional, el riesgo real es bajo, por lo tanto, no parece necesaria la búsqueda activa de enfermedades en personas asintomáticas. No existen recomendaciones concretas por parte de organismos como el CDC respecto a la necesidad de realizar un cribado universal y por lo tanto tampoco de las pruebas que podrían realizarse en un viajero. En general se apela al sentido común30.
El objetivo de un cribado podría ser doble, por un lado, detectar enfermedades asintomáticas pero que pueden suponer un riesgo posterior y por otro, detectar enfermedades que puedan suponer un problema de salud pública.
En general, en viajeros cuyos viajes tienen una duración inferior a seis meses, la posibilidad de encontrar algún hallazgo estando asintomático es muy baja. La solicitud de exámenes complementarios podría realizarse en función de los riesgos específicos, por ejemplo, una historia de baño en lagos de agua dulce en una región de África donde la esquistosomiasis es endémica merecería un cribado frente a esquistosomiasis. Asimismo, estaría indicada una serología frente aStrongyloides en pacientes que vayan a ser inmunodeprimidos.
En pacientes con estancias superiores a seis meses, sobre todo en condiciones sanitarias deficientes, podría plantearse realizar exámenes de heces, hemograma con recuento de eosinófilos y Mantoux. Realizar otros exámenes complementarios dependerá de la exposición a riesgos o de hallazgos en los exámenes previos.
BIBLIOGRAFÍA
- Organización Mundial de la Salud. Viajes internacionales y salud (situación a 1 de enero de 2012). En: Ministerio de Sanidad, Servicios Sociales e Igualdad [en línea] [consultado el 10/11/2015]. Disponible en: http://www.msssi.gob.es/profesionales/saludPublica/sanidadExterior/salud/viajesInter/home.htm
- Harvey K, Esposito DH, Han P, Kozarsky P, Freedman DO, Plier DA, et al. Surveillance for travel-related disease–GeoSentinel Surveillance System, United States, 1997-2011. MMWR Surveillance Summaries. 2013;62:1-23.
- Rack J, Wichmann O, Kamara B, Gunther M, Cramer J, Schonfeld C, et al. Risk and spectrum of diseases in travelers to popular tourist destinations. J Travel Med. 2005;12:248-53.
- Warne B, Weld LH, Cramer JP, Field VK, Grobusch MP, Caumes E, et al. Travel-related infection in European travelers, EuroTravNet 2011. J Travel Med. 2014;21:248-54.
- Hill DR, Ericsson CD, Pearson RD, Keystone JS, Freedman DO, Kozarsky PE, et al. The practice of travel medicine: guidelines by the Infectious Diseases Society of America. Clin Infect Dis. 2006;43:1499-539.
- Wattal C, Goel N. Infectious disease emergencies in returning travelers: special reference to malaria, dengue fever, and chikungunya. Med Clin North Am. 2012;96:1225-55.
- UNWTO Annual Report 2014. En: World Tourism Organization (UNWTO) [en línea] [consultado el 10/11/2015]. Disponible en: http://www2.unwto.org/annualreport2014
- Encuesta de movimientos turísticos de los españoles (FAMILITUR). En: Tourspain.es [en línea] [consultado el 10/11/2015]. Disponible en: http://estadisticas.tourspain.es/es-es/estadisticas/familitur/paginas/default.aspx
- Macipe Costa RM. Análisis de la utilización de los servicios sanitarios de Atención Primaria y consumo farmacéutico por parte de la población inmigrante en Aragón. Tesis doctoral. Zaragoza: Universidad de Zaragoza; 2014.
- Visiting friends or relatives in a foreign country. En: Centers for Disease Control and Prevention [en línea] [consultado el 10/11/2015]. Disponible en: http://wwwnc.cdc.gov/travel/page/vfr
- Gautret P, Cramer JP, Field V, Caumes E, Jensenius M, Gkrania-Klotsas E, et al. Infectious diseases among travellers and migrants in Europe, EuroTravNet 2010. Euro Surveill. 2012;17(26). pii: 20205.
- Mark J, Sotir RCL, Regina C, LaRocque. Travel Epidemiology. En: Brunette GW (ed.). CDC Health Information for International Travel. (The Yellow Book). Nueva York: Oxford University Press; 2016.
- Freedman DO, Weld LH, Kozarsky PE, Fisk T, Robins R, von Sonnenburg F, et al. Spectrum of disease and relation to place of exposure among ill returned travelers. N Engl J Med. 2006;354:119-30.
- Leder K, Torresi J, Libman MD, Cramer JP, Castelli F, Schlagenhauf P, et al. GeoSentinel surveillance of illness in returned travelers, 2007-2011. Ann Intern Med. 2013;158:456-68.
- Hagmann S, Neugebauer R, Schwartz E, Perret C, Castelli F, Barnett ED, et al. Illness in children after international travel: analysis from the GeoSentinel Surveillance Network. Pediatrics. 2010;125:e1072-80.
- Bradley A. Connor. Travelers’ diarrhea. En: Brunette GW (ed.). CDC Health Information for International Travel. (The Yellow Book). Nueva York: Oxford University Press; 2016.
- Hill DR, Beeching NJ. Travelers' diarrhea. Curr Opin Infect Dis. 2010;23:481-7.
- O'Brien BM. A practical approach to common skin problems in returning travellers. Travel Med Infect Dis. 2009;7:125-46.
- López Vélez R, Pérez Molina JA, Zamarrón Fuertes P, López de Ayala Balzola A. Enfermedades infecciosas importadas por viajeros internacionales a los trópicos. Madrid: Ministerio de Sanidad y Consumo; 2008.
- Pérez-Aranda MJ, Gimeno-Feliu LA. Larva migrans cutanea. Rev Clin Esp. 2012;212:e57.
- Wilson ME, Weld LH, Boggild A, Keystone JS, Kain KC, von Sonnenburg F, et al. Fever in returned travelers: results from the GeoSentinel Surveillance Network. Clin Infect Dis. 2007;44:1560-8.
- Wilson ME, Freedman DO. Etiology of travel-related fever. Curr Opin Infect Dis. 2007;20:449-53.
- Ratnam I, Leder K, Black J, Torresi J. Dengue fever and international travel. J Travel Med. 2013;20:384-93.
- Kotlyar S, Rice BT. Fever in the returning traveler.Emerg Med Clin North Am. 2013;31:927-44.
- López-Vélez R, García Rodríguez F, Giménez Sánchez F, Morató Agustí ML, Navarro Alonso JA, Ruiz Contreras J, et al. La salud del inmigrante con especial referencia a la población pediátrica. Madrid: GlaxoSmithKline; 2006.
- Uribe Posada A, Sánchez Calderón M. Enfoque diagnóstico y terapéutico de la eosinofilia. A propósito de un caso. Rev Pediatr Aten Primaria. 2014;16:39-43.
- Borrás R, PratJ, Domínguez V, Esteban E, Muñoz C. La eosinofilia periférica como signo de una parasitosis: a propósito de la parasitación por Hymenolepis nana. AMF. 2011;7:282-6.
- Fairley Jessica K. General approach to the returned traveler. En: Brunette GW (ed.). CDC Health Information for International Travel. (The Yellow Book). Nueva York: Oxford University Press; 2016.
- Patel RR, Liang SY, Koolwal P, Kuhlmann FM. Travel advice for the immunocompromised traveler: prophylaxis, vaccination, and other preventive measures. Ther Clin Risk Manag. 2015;11:217-28.
- Libman M. Screening asymptomatic returned travelers. En: Brunette GW (ed.). CDC Health Information for International Travel. (The Yellow Book). Nueva York: Oxford University Press; 2016.
LECTURAS RECOMENDADAS
-
Brunette GW (ed.). CDC Health Information for International Travel. (The Yellow Book). Nueva York: Oxford University Press; 2016.
Libro editado por el CDC comúnmente llamado The Yellow Book. Se publica cada dos años y es el libro de referencia para profesionales que se dedican a los consejos a los viajeros internacionales sobre riesgos para la salud. The Yellow Book está escrito principalmente para los profesionales de la salud, pero es un recurso útil para cualquier persona interesada en los viajes internacionales.
-
Poumerol G, Wilder-Smith A. Viajes internacionales y salud. En: Ministerio de Sanidad, Servicios Sociales e Igualdad [en línea] [consultado 11/11/2015]. Disponible en: http://www.msssi.gob.es/profesionales/saludPublica/sanidadExterior/docs/viajes_internacionales_y_salud_2012.pdf
Explica cómo el viajero puede mantenerse saludable y proporciona orientaciones de la OMS sobre las vacunas, la quimioprofilaxis del paludismo y el tratamiento, protección personal contra los insectos y otros vectores de enfermedades, y la seguridad en diferentes entornos ambientales. Abarca todos los principales riesgos para la salud de los viajeros, tanto durante sus viajes como en sus destinos. En él se describen todas las enfermedades infecciosas relevantes, incluyendo sus agentes causales, los modos de transmisión, las características clínicas y la distribución geográfica, y ofrece detalles de las medidas profilácticas y preventivas.
-
López Vélez R, Pérez Molina JA, Zamarrón Fuertes P, López de Ayala Balzola A. Enfermedades infecciosas importadas por viajeros internacionales a los trópicos. Madrid: Ministerio de Sanidad y Consumo; 2008.
Libro editado por el Ministerio de Sanidad y Consumo, que analiza a partir del registro de pacientes atendidos en la Unidad de Medicina Tropical (UMT) del Hospital Ramón y Cajal de Madrid, los principales diagnósticos encontrados en los pacientes atendidos en dicha unidad.