Recomendaciones para el diagnóstico precoz de la displasia evolutiva de cadera
2 F. J. Soriano Faura (coord.), J. Colomer Revuelta, O. Cortés Rico, M. J. Esparza Olcina, J. Galbe Sánchez-Ventura, J. García Aguado, A. Martínez Rubio, J. M. Mengual Gil, M. Merino Moína, C. R. Pallás Alonso, F. J. Sánchez Ruiz-Cabello. (España).
PUNTOS CLAVE
- La displasia evolutiva de cadera es un trastorno progresivo de dicha articulación en el que se altera la relación entre el acetábulo y la porción proximal del fémur.
- Los factores de riesgo propuestos por la mayoría de autores son el sexo femenino, parto en presentación podálica y antecedentes familiares de displasia de cadera.
- El cribado se realiza mediante exploración clínica, reservando la ecografía o radiografía de cadera para situaciones de riesgo o indicaciones concretas.
- La exploración clínica en el periodo neonatal se realiza mediante las maniobras de Ortolani y Barlow, aunque existen otros signos indirectos de luxación, como la limitación de la abducción o el acortamiento de miembro inferior, que también habrá que explorar.
- La ecografía de caderas está indicada ante la presencia de factores de riesgo entre las cuatro y las ocho semanas de vida y ante cualquier sospecha clínica en lactantes menores de 4-6 meses.
- No existe evidencia suficiente para recomendar el cribado ecográfico universal.
- La radiografía de cadera se reserva para la sospecha acaecida después de los 4-6 meses de edad.
RESUMEN
La displasia evolutiva de cadera es un trastorno progresivo de dicha articulación, en el que se altera la relación entre el acetábulo y la porción proximal del fémur y una anatomía anormal de los mismos. Su incidencia es de 1-1,5 por mil caderas luxadas y un 10-15 por mil si incluimos las caderas luxables o inestables. El 60-80% evolucionan favorablemente de forma espontánea en 2-8 semanas y el 90% de las ecográficamente positivas son normales como máximo seis meses después.
Los factores de riesgo mayores son el sexo femenino, parto en presentación podálica y antecedentes familiares de displasia de cadera. Existen otros factores de riesgo menores que, aunque no han demostrado asociación significativamente mayor, nos obligan a una exploración física muy atenta.
Tras el nacimiento, la primera exploración de las caderas se realizará en el periodo neonatal precoz, mediante las maniobras de Ortolani y Barlow. Tras dicho periodo, las maniobras de Ortolani y Barlow pierden sensibilidad, con lo que toman mayor valor posibles signos indirectos: abducción forzada menor a 60°, actitud asimétrica de los miembros, desviación de la vulva, acortamiento de un muslo o signo de Trendelemburg positivo (en niños que hayan iniciado la marcha).
La ecografía de caderas se realizará ante cualquier sospecha clínica y en los pacientes de alto riesgo (dos o más factores de riesgo mayores) entre las cuatro y las ocho semanas de vida o como control de casos ya diagnosticados en menores de 5-6 meses de edad. Se considerará ecografía alterada en caderas de tipo IIb en adelante, según la clasificación de Graf. Actualmente, no se recomienda realizar cribado ecográfico universal a los recién nacidos.
La radiografía de caderas está indicada en los casos de sospecha acaecida después de los 4-6 meses de edad y para controlar la evolución de los casos diagnosticados a partir de dicha edad. Se realizará en decúbito supino con abducción y rotación externa de 45° (posición de Van Rosen).
El tratamiento se basa en mantener las caderas en flexión y abducción permanente durante 2-3 meses mediante dispositivos como el arnés de Pavlik. Cuanto más precozmente se realice el diagnóstico, más sencillo y efectivo será su tratamiento y mayor será la probabilidad de evitar una cirugía en su manejo.
DEFINICIÓN
La displasia evolutiva de cadera (DEC) es un trastorno progresivo de esta articulación, en el cual el acetábulo, la cápsula articular y el fémur proximal, junto con sus músculos y ligamentos, se encuentran alterados. Comprende un espectro de desórdenes caracterizados por una relación y/o una anatomía anormales del acetábulo y la porción proximal del fémur (cabeza y cuello). Cuanto antes se detecte una cadera luxada, el tratamiento resulta más sencillo y eficaz, mejorando el pronóstico.
El término DEC va a incluir un amplio espectro de anomalías1:
- Cadera inestable: cuando el adecuado contacto entre la cabeza femoral y el acetábulo se pierde.
- Cadera luxable: la cabeza se encuentra en el acetábulo, pero puede ser desplazada completamente con una maniobra para después volver a reducirse. Es la más frecuente.
- Cadera luxada: la cabeza femoral se encuentra completamente desplazada del acetábulo.
- Cadera subluxable: la cabeza femoral se encuentra dentro del acetábulo, pero se puede provocar su desplazamiento sin sacarla de esta cavidad completamente.
- Displasia acetabular: patología congénita en la que la cavidad se ha formado incorrectamente, de tal forma que la cabeza femoral no cabe dentro de ella.
A pesar de los programas de cribado sistemático neonatal, se siguen diagnosticando luxaciones de cadera en etapas avanzadas de la lactancia y la infancia. Estos hallazgos pueden, realmente, no estar presentes al nacer e ir apareciendo a lo largo del desarrollo. De ahí que el término “evolutiva” sea más exacto que “congénita”. La DEC se puede producir intraútero, en la etapa perinatal o durante la lactancia o la infancia.
EVOLUCIÓN NATURAL
El 60-80% de las DEC detectadas en los exámenes clínicos evolucionan favorablemente de forma espontánea en 2-8 semanas, y el 90% de las ecográficamente positivas serán normales 1,5-6 meses después. En un periodo de dos a seis semanas, hay displasias que evolucionan espontáneamente hacia la normalidad, son las que se denominan displasias ecográficas transitorias benignas, con una incidencia de 50 casos por mil. En este mismo periodo, las que progresan hacia subluxación y/o luxación (displasias reales y progresivas o “verdaderas”), suponen 1,5-5 casos por mil y son a las que deberemos dirigir nuestros esfuerzos terapéuticos.
INCIDENCIA
La incidencia es de 1-1,5 por mil de caderas luxadas y un 10-15 por mil si incluimos las caderas luxables o inestables. Si no se tratan, es muy probable su evolución, en 12 meses, hacia una incapacidad, tan grave, como fácil de evitar. Un 50% de las artrosis de cadera se atribuyen a DEC.
FACTORES DE RIESGO
No existe un consenso único establecido sobre los factores de riesgo. La Academia Americana de Pediatría (AAP) propone una serie de factores de riesgo mayores2:
- Antecedentes familiares de DEC: la historia familiar positiva se encuentra en 12-33% de los casos.
- Presentación podálica: la frecuencia es 4,5 veces mayor.
- Sexo femenino: el 80% de los pacientes con DEC son mujeres.
Los factores de riesgo mayores se asocian con evidencia suficiente al riesgo de DEC, pero la mayoría de estas no presentan factores de riesgo, solo un 10-27%. Sin embargo, un 1-10% de los niños con factores de riesgo presentan DEC (excluyendo el sexo).
Existen otros factores de riesgo que, aunque no han demostrado asociación significativamente mayor, nos obligan a una exploración física muy atenta. Entre estos factores se incluye la prematuridad, sobrepeso al nacimiento, oligoamnios, parto por cesárea o deformidades posturales.
PRUEBAS DIAGNÓSTICAS
El diagnóstico se realizará mediante la exploración clínica, ecografía o radiografía de caderas, dependiendo de la edad del paciente. Un 15% de las caderas ecográficamente anormales pasan inadvertidas en una exploración clínica correcta, sin factores de riesgo. Por este motivo surge la controversia sobre la conveniencia de practicar o no ecografía sistemática de cadera a todos los recién nacidos. Existe evidencia de que el cribado lleva a la identificación temprana de DEC; sin embargo, el 60-80% de las caderas de recién nacidos identificables como anormales o con sospecha de DEC por examen físico y más del 90% de aquellas identificadas como displasia leve por ecografía en el periodo neonatal, se resuelven espontáneamente entre las dos y las ocho semanas las primeras y entre las seis semanas y el sexto mes las segundas, no requiriendo ningún tipo de intervención. Por tanto, la U.S. Preventive Services Task Force (USPSTF) concluye que los beneficios del cribado ecográfico universal no están claros, no hay evidencia directa entre su realización y la disminución de las necesidades de cirugía o mejoría de los resultados funcionales y no es posible establecer un balance coste/beneficio ni tampoco entre los beneficios y los riesgos del cribado2.
Un 50% de los casos de DEC se diagnostican solo por las maniobras de Ortolani y Barlow durante el periodo neonatal, gracias a lo cual ha disminuido la incidencia de la luxación congénita persistente de cadera. A pesar de ello, se siguen detectando clínicamente casos de DEC en el segundo semestre (35% del total de casos); existe pobre evidencia de la validez de los test de cribado, la limitación de la abducción se muestra como sensible (69%) y específica (54%) en los mayores de 3-6 meses de vida.
CRIBADO CLÍNICO
Maniobra de Ortolani y Barlow
Tras el nacimiento, la primera exploración de las caderas se realizará en el periodo neonatal precoz, que comprende desde el nacimiento hasta los siete días de vida. La exploración principal se realizará mediante las maniobras de Ortolani y Barlow1-3.
- Maniobra de Ortolani: pretende comprobar la reducción de una cadera previamente luxada. Debe realizarse con el paciente en decúbito supino, relajado y flexionándole las caderas y rodillas a 90° a base de pinzarle el muslo entre el pulgar del explorador por la cara interna y el segundo y tercer dedo, que apretarán el relieve del trocánter. Se abduce el muslo y se estira hacia el borde acetabular mientras se presiona el trocánter hacia dentro con el segundo y tercer dedo. Si existe luxación y se reduce, se percibirá un “cloc” fuerte y se notará el resalte del muslo que se alarga. La percepción de un chasquido, crepitación o “clic” es normal y no debe inducir a sospecha clínica de DEC. La maniobra de Ortolani traduce una luxación. Ante la positividad de esta maniobra, se realizará ecografía de caderas y se derivará al paciente a Ortopedia Pediátrica, aunque en este caso puede plantearse una derivación directa sin confirmación ecográfica.
- Maniobra de Barlow: busca comprobar la luxabilidad de una cadera reducida. Se aplica en decúbito supino con las caderas en abducción de 45°. Mientras una cadera se fija a la pelvis, la otra se movilizará suavemente en aducción y abducción intentando deslizarla sobre el borde acetabular, intentando luxarla al aducir, empujando con el pulgar el cuello del fémur hacia fuera y hacia atrás mediante una presión axial sobre la diáfisis, y luego reduciéndola en abducción. La maniobra de Barlow traduce una cadera luxable o displásica. Ante la positividad de esta maniobra, se deberá obtener una confirmación ecográfica a las seis semanas de vida.
Abducción y asimetrías
Tras el periodo neonatal precoz, las maniobras de Ortolani y Barlow pierden sensibilidad, sobre todo a partir de los 2-3 meses de edad, ya que existe mayor rigidez de la cadera debida a una disminución de la elasticidad de su cápsula articular y a un incremento de la fuerza muscular. Se debe realizar en cada control del primer año de vida una exploración cuidadosa de las caderas (sobre todo mediante la abducción forzada de los muslos y la observación de asimetrías), que puede detectar signos indirectos de luxación. La abducción forzada de los muslos resultará imposible a más de 60° en caso de que exista luxación; se aconseja explorar cada lado por separado. Otros signos indirectos son la actitud asimétrica de los miembros (explorada en decúbito supino), desviación de la vulva en las niñas o acortamiento de un muslo (signo de Galeazzi, se explora en flexión). En los pacientes que ya han iniciado la marcha, aparece cojera y signo de Trendelemburg positivo (por insuficiencia del músculo glúteo medio debida al ascenso del trocánter mayor en las caderas luxadas) y se presenta en forma de “marcha de pato”. La validez de la exploración clínica es baja, sobre todo su especificidad, por lo que existen falsos positivos y ello obliga a ser muy cautos al informar a la familia.
ECOGRAFÍA DE CADERAS
En primer lugar, no existe consenso sobre en qué grado la anormalidad de la ecografía en un recién nacido debería ser tratada, ya que en el 90,4% de los casos acaban siendo normales sin tratamiento en el periodo neonatal. Por tanto, existen dudas entre la realización del cribado universal o dirigido únicamente a niños con factores de riesgo o que hayan tenido una exploración clínica anormal. No hay evidencias para recomendar el cribado rutinario.
Debido a estas controversias, la Cochrane ha realizado una revisión cuyo objetivo es determinar la efectividad de los diferentes programas de cribado para la DEC. Se concluyó que existe evidencia insuficiente para recomendar un cribado rutinario como medio para prevenir efectos adversos futuros. Es más, en alguno de los estudios se observó que no solo no se redujo el diagnóstico tardío de DEC, sino que además se asoció con un incremento significativo de los tratamientos5 (excepto en casos de DEC leve detectada ecográficamente). Por tanto, no se pueden dar recomendaciones claras para la práctica clínica, no existen estudios que analicen los beneficios ni los perjuicios del cribado universal y el tratamiento precoz respecto a no realizarlo. Ninguna estrategia ecográfica ha demostrado mejorar los resultados clínicos, incluyendo tratamiento tardío y cirugía6.
No obstante, la actitud más aceptada hoy día es la realización de ecografía en los siguientes casos1,2,4:
- Ante cualquier sospecha clínica.
- Sistemáticamente en los pacientes de alto riesgo (dos o más factores de riesgo mayores).
- Control de casos ya diagnosticados en menores de 5-6 meses de edad (evidencia y consenso potente: II 3-A).
Debe realizarse hacia las seis semanas de vida (entre las cuatro y ocho semanas). No antes de las cuatro porque la inmadurez fisiológica aumenta la proporción de falsos positivos y no después de las ocho pues el tamaño de los transductores dificultará su uso. La ecografía visualiza el rodete acetabular cartilaginoso que, en el niño normal cubre un mínimo del 60% de la cabeza femoral y en el patológico menos del 50%. Se considerará ecografía normal en caso de observar caderas tipo I o IIa, según la clasificación de Graf, considerando la ecografía alterada en caderas tipo IIb en adelante según dicha clasificación, que queda reflejada en la Tabla 1.
Tabla 1. Clasificación de Graf en la ecografía de caderas. Mostrar/ocultar
RADIOGRAFÍA DE CADERAS
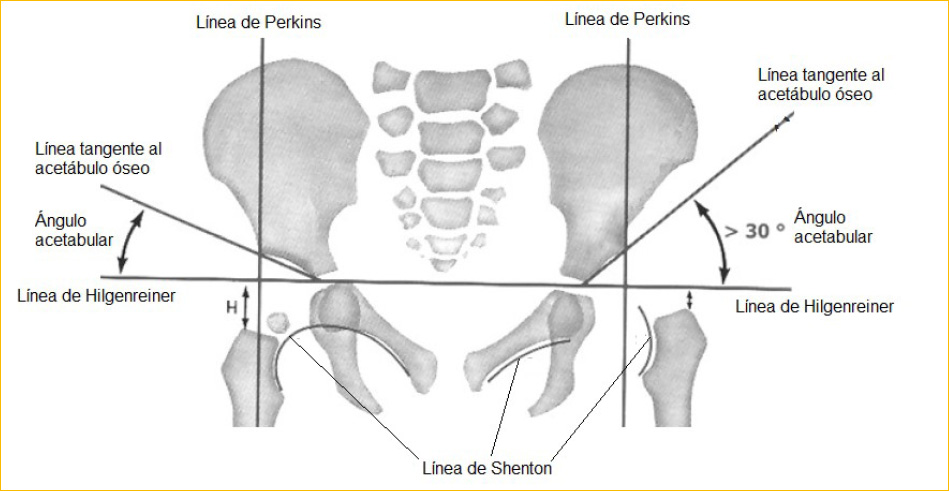
La radiografía de caderas está indicada en los casos de sospecha acaecida después de los 4-6 meses de edad y para controlar la evolución de los casos diagnosticados a partir de dicha edad. Se realizará la clásica radiografía en posición de Van Rosen (en decúbito supino con abducción y rotación externa de 45°)2,3. Para su interpretación podemos basarnos en la Figura 1 y en la Tabla 2.
Figura 1. Representación esquemática de una radiografía de caderas (cadera derecha normal, cadera izquierda displásica). Mostrar/ocultar
Tabla 2. Líneas, ángulos y distancias para la interpretación de radiografía de caderas. Mostrar/ocultar
RECOMENDACIONES PARA EL CRIBADO DE LA DISPLASIA EVOLUTIVA DE CADERAS
En resumen, el cribado de la DEC se efectuará según la siguiente pauta2,3:
- Maniobras de Ortolani y Barlow en el periodo neonatal precoz. Se recomienda que, ante una maniobra clínica positiva, el niño sea remitido a un ortopeda pediátrico.
- Exploración de caderas (abducción y asimetrías) en todos los controles ulteriores de salud, hasta el año de edad.
- Se realizará ecografía de caderas tras el primer mes de vida (entre las cuatro y las ocho semanas) o radiografía si es mayor de 3-6 meses, ante una exploración clínica dudosa o anormal o ante la presencia de dos o más factores de riesgo mayores (sexo femenino, presentación podálica y antecedentes familiares de DEC).
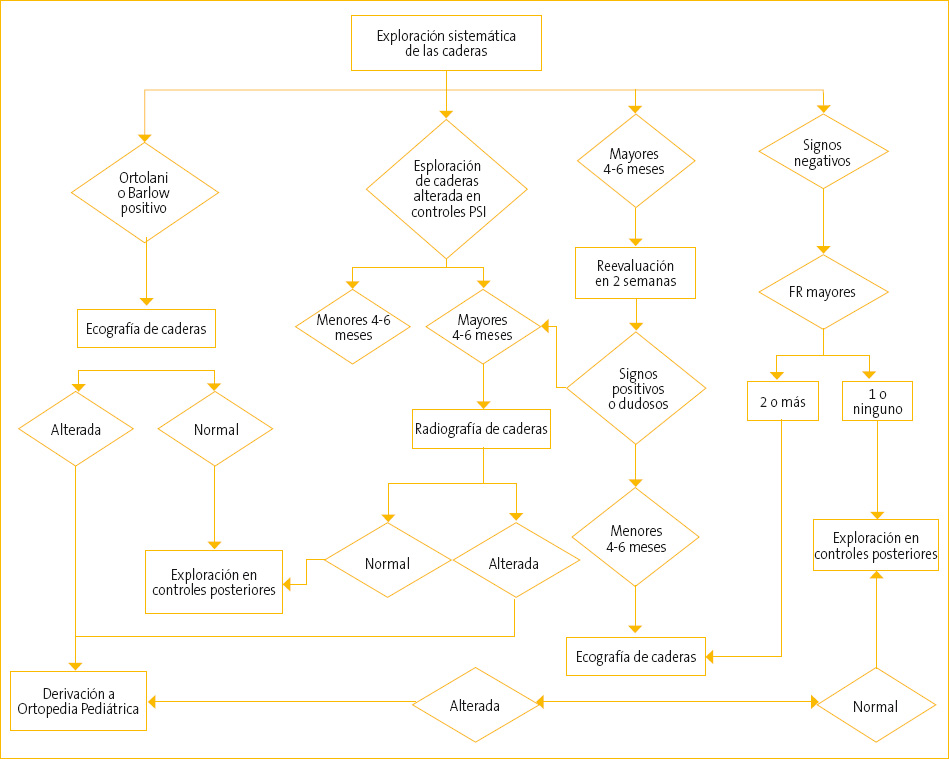
En la Figura 2 se establece el algoritmo para el diagnóstico precoz de la DEC.
Figura 2. Algoritmo para el cribado y prevención de la DEC. Mostrar/ocultar
PRONÓSTICO Y TRATAMIENTO
Cuanto más precoz se realice el diagnóstico, más sencillo y efectivo será su tratamiento y mayor será la probabilidad de evitar una cirugía en su manejo. Las DEC bilaterales tienen peor pronóstico que las monolaterales. Los niños presentan mayor dificultad para su reducción y mayor índice de complicaciones.
El tratamiento se basa en mantener las caderas en flexión y abducción permanente durante 2-3 meses mediante una férula que permita cierta movilidad. Habitualmente se utilizan dispositivos flexoabductores, como el arnés de Pavlik, como máximo hasta los seis meses de edad y con un estrecho control ecográfico o radiográfico semanal. Este tratamiento se abandonará si no se ha logrado la reducción después de la cuarta semana.
La efectividad del tratamiento ortopédico es muy elevada, y mayor cuanto más precoz. Si por el exceso de presión se impide la irrigación de la cabeza femoral, puede facilitarse la aparición de su necrosis aséptica. En los casos de diagnóstico tardío (sobre todo a partir del sexto mes) o en aquellos que no responden bien al tratamiento ortopédico, puede ser necesaria la cirugía correctora mediante tenotomía de aductores o del psoas, reducción quirúrgica, osteotomía femoral o del hueso iliaco (en niños mayores de 18 meses). De los tres años en adelante, la reducción abierta es imperativa y se requiere diafisectomía femoral.
Las posibles complicaciones del tratamiento quirúrgico son necrosis avascular, displasia residual, fallo en la reducción y, a largo plazo, mayor incidencia de osteoartrosis7.