Hipoacusias en la infancia
RESUMEN
El pediatra de Atención Primaria debe conocer que la detección y tratamiento precoz de la pérdida auditiva va evitar alteraciones en la adquisición del lenguaje oral, así como de otros procesos cognitivos más complejos. Su papel es fundamental en el control y seguimiento de la hipoacusia infantil, reconociendo a los niños que están en riesgo o sufren hipoacusia congénita o adquirida, valorando su nivel auditivo y el estado del oído medio, y derivando a centros especializados en el diagnóstico y tratamiento de las hipoacusias infantiles.
INTRODUCCIÓN
La adquisición del lenguaje se desarrolla bajo la influencia del estímulo sonoro, y su ausencia provoca una reorganización cortical que, tras el periodo crítico comprendido entre el nacimiento y los 3 años de edad, dificulta la capacidad de percibir adecuadamente y provoca efectos en el desarrollo del lenguaje oral, intelectual, emocional y social del niño1.
En España, alrededor de 2000 familias tienen cada año un hijo con discapacidad auditiva, cuyos padres son normooyentes en más del 90%2. Según la Comisión para la Detección Precoz de la Hipoacusia (CODEPEH), el 80% de las sorderas infantiles están presentes en el momento del nacimiento y el resto son adquiridas o de comienzo tardío3. Afecta a uno de cada mil niños de forma severa y profunda bilateral, ascendiendo a cinco de cada mil niños si se considera a los recién nacidos con hipoacusia de cualquier grado. La prevalencia de la hipoacusia permanente alcanza el 2,7‰ antes de los 5 años de edad y del 3,5‰ en la adolescencia. La incidencia de hipoacusia puede llegar a ser diez veces superior a la de la población general en los recién nacidos con determinados factores de riesgo, como complicaciones que han precisado cuidados en la Unidad de Cuidados Intensivos Neonatales, hiperbilirrubinemia grave y precoz, así como historia familiar de hipoacusia infantil4.
Actualmente todas las comunidades autónomas de España tienen programas de detección precoz de la hipoacusia de forma universal, y no solo en población con factores de riesgo, lo que constituye el pilar principal para el diagnóstico y tratamiento precoz de estos niños. El papel de Atención Primaria es fundamental en el seguimiento de los niños detectados y en el reconocimiento de otros casos de sordera adquirida después del periodo neonatal5.
CLASIFICACIÓN
Ante un niño con hipoacusia se debe conocer dónde se encuentra localizada la lesión, qué grado de pérdida auditiva tiene y, lo más importante, en qué momento del desarrollo se está produciendo dicha pérdida.
Según la localización de la lesión6:
- Hipoacusia de transmisión o conductiva: afectación mecánica del oído externo o medio que provoca una pérdida auditiva máxima de 60 dB.
- Hipoacusia de percepción o neurosensorial: daño en el órgano de Corti (sensorial) o en la vía auditiva (neural), que conduce a una pérdida auditiva superior a 60 dB.
- Hipoacusia mixta, cuando se asocian ambos tipos de hipoacusia conductiva y neurosensorial.
- Hipoacusia central, si hay dificultades en el procesamiento perceptual de la información auditiva a nivel cerebral.
Según el grado de pérdida auditiva: siguiendo las normas de la Bureau International d’Audiophonologie (BIAP 1997)7, se clasifican según la intensidad del sonido más débil que puede percibir en: leves (21-40 dB), moderadas (41-70 dB), severas (71-90 dB) y profundas (> 90 dB).
Según el momento de aparición del déficit auditivo respecto a la adquisición del lenguaje1,2,5:
- Hipoacusia prelocutiva o prelingual, antes de la aparición del lenguaje (0-2 años).
- Hipoacusia perilocultiva (2-4 años).
- Hipoacusia postlocutiva o poslingual, después de la adquisición del lenguaje.
EVALUACIÓN Y MANEJO DE LA HIPOACUSIA EN NIÑOS
Los niños con pérdida auditiva pre- o perilocutiva bilateral y de intensidad severa-profunda deben ser diagnosticados y tratados precozmente para que el desarrollo del lenguaje sea correcto. En muchos casos han sido detectados en los primeros días de vida en el cribado auditivo, pero en los otros casos, de falsos positivos o negativos, es el pediatra de Atención Primaria el que debe orientar al correcto diagnóstico y canalizar de forma adecuada la atención especializada que debe recibir el niño5.
Es importante tener conocimiento de las causas de sordera infantil (Tabla 1). La causa genética de las sorderas prelocutivas en los países desarrollados constituye un 50-60% de los casos. Aproximadamente el 30% de estos casos van a formar parte de alrededor de los 600 síndromes que asocian hipoacusia, entre los que destaca el síndrome de Pendred, de herencia autosómica recesiva, que asocia la hipoacusia neurosensorial a bocio por alteraciones de la pendrina, una proteína presente en células del tiroides, el oído interno y el riñón. Hasta en un 70% de los casos, la hipoacusia no se asocia a otras alteraciones y no hay antecedentes cercanos de hipoacusia; su herencia es autosómica recesiva, y la más relevante es la mutación del gen GJB2 (conexina 26). Un 35-40% de las hipoacusias en la infancia son adquiridas, por infecciones por citomegalovirus (CMV), tóxicos, alteraciones metabólicas, etc., prenatales, perinatales o posnatales1-3,6. En otros casos (10-20%) no vamos a poder conocer la causa.
Tabla 1. Causas de sordera infantil. Mostrar/ocultar
Programa de detección e intervención precoz de la hipoacusia (Plan 1-3-6)
Según la CODEPEH (2010), con el fin de detectar todas las hipoacusias congénitas se practicará el cribado auditivo universal; se acepta que la técnica más apropiada son los potenciales evocados auditivos de tronco cerebral (PEATC) automáticos, y se incluye en este programa cribado, diagnóstico y atención precoz, siguiendo el plan 1-3-68:
- 1: todos los recién nacidos deben ser cribados auditivamente antes de dejar el hospital o en el primer mes de edad corregida para prematuros.
- 3: los que no pasen el cribado auditivo, tendrán un diagnóstico audiológico con 3 meses de edad corregida.
- 6: en todos los niños con hipoacusia permanente se debe iniciar la intervención terapéutica adecuada a los 6 meses de edad corregida.
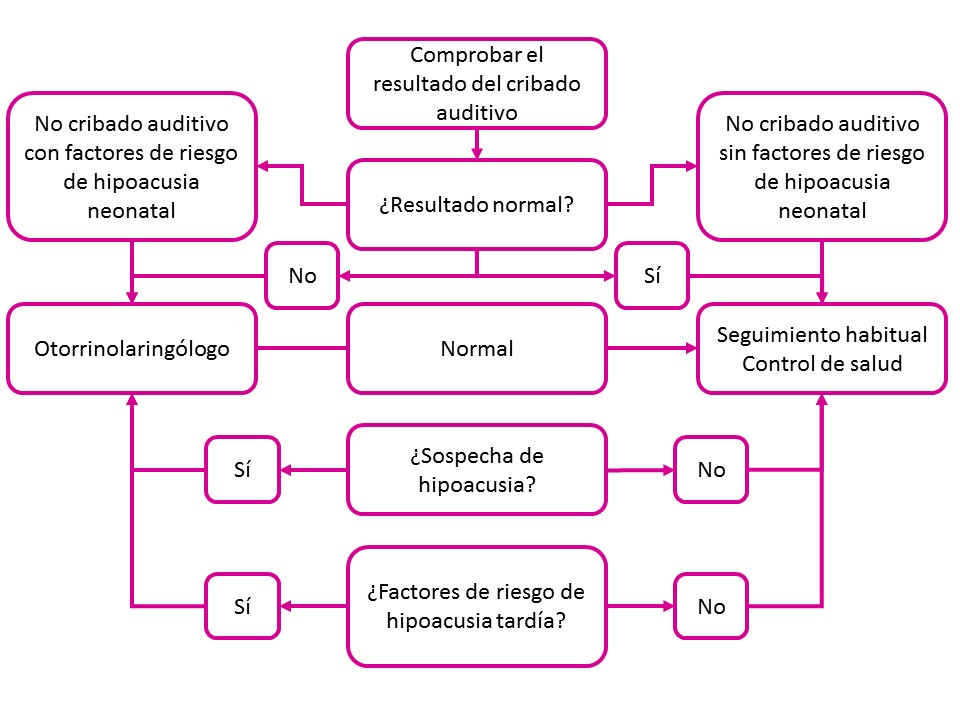
El pediatra de Atención Primaria debe controlar el seguimiento de este proceso y participar, junto con los servicios de apoyo, en la información aportada por la familia para lograr el objetivo de este programa, que es el desarrollo del lenguaje y de las habilidades sociales similares a los niños con audición normal en el momento de la escolarización (Figura 1).
Figura 1. Algoritmo de cribado auditivo desde Atención Primaria. Mostrar/ocultar
Indicadores de riesgo de hipoacusia infantil
La mayoría de los neonatos con hipoacusia congénita se identifican en el cribado auditivo universal, pero alrededor del 20% manifiestan una hipoacusia tardía3.
El pediatra debe conocer estos indicadores de riesgo4,9 (Tabla 2), que en la actualidad se recogen en una única lista y no por edad de aparición, como se recogía previamente, y tener en cuenta que:
Tabla 2. Indicadores de riesgo recomendados por la CODEPEH y adaptada del JCIH 2007. Mostrar/ocultar
- Independientemente de que el cribado auditivo neonatal y el seguimiento posterior sean normales, el niño con indicadores de riesgo de hipoacusia será remitido para evaluación audiológica por el especialista al menos una vez entre los 24 y 30 meses de edad.
- Los niños con indicadores de riesgo de elevada incidencia de hipoacusia tardía, como la oxigenación extracorpórea o infección por CMV, deben ser evaluados cada 6-9 meses aproximadamente.
Valoración y seguimiento
En las visitas del Programa de Salud Infantil se deben valorar las habilidades auditivas y del desarrollo del habla (Tablas 3 y 4).
Tabla 3. Criterios de desarrollo normal, establecidos por el Programa de Actividades Preventivas y de Promoción de la Salud (PAPPS). Mostrar/ocultar
Tabla 4. Criterios para solicitar valoración audiológica por presentar retraso del habla, establecidos por el Programa de Actividades Preventivas y de Promoción de la Salud (PAPPS). Mostrar/ocultar
La historia clínica debe incluir la historia auditiva familiar de al menos tres generaciones, así como indicadores de riesgo pre-, peri -y/o posnatales10.
La otoscopia es una exploración indispensable en los niños con sospecha de hipoacusia. El impacto en la audición de la presencia de un tapón de cerumen o de una otitis media serosa (OMS) es mayor en niños con hipoacusia sensorial y se debe remitir de forma preferente al especialista en Otorrinolaringología (ORL). Sin embargo, el niño sin hipoacusia previa se remitirá al especialista si la OMS persiste más de 3 meses1.
La exploración se debe completar con el examen físico en busca de estigmas a nivel de oídos, ojos, sistemas musculoesquelético, renal y nervioso que con frecuencia se asocian a hipoacusia (Tabla 2).
Una exploración oftalmológica es fundamental, ya que hasta el 50% de los niños con hipoacusia severa-profunda tienen alteraciones oculares como coriorretinitis, colobomas, miopía severa y retinitis pigmentaria2.
Se completará con una exploración neurológica, incluyendo pruebas de la marcha y del equilibrio para valorar la función vestibular.
Los objetivos de estos estudios son diagnosticar si el niño presenta hipoacusia y si esta es aislada o se encuentra integrada en un síndrome o asociada a otras enfermedades, así como valorar otras discapacidades psicomotoras o neuropsicológicas que puedan asociarse a la hipoacusia y que hay que conocer para optimizar del abordaje terapéutico de estos niños.
Ante la sospecha de una pérdida auditiva, no se debe esperar a ver la evolución, sino que el niño debe ser inmediatamente derivado al especialista ORL para completar su estudio. El diagnóstico de la causa específica de la hipoacusia del niño va a proporcionar información del pronóstico, el planteamiento terapéutico adecuado, el beneficio psicológico del conocimiento de la causa de la enfermedad y a ayudar a la prevención de la enfermedad (consejo genético).
Evaluación audiológica
La evaluación auditiva en el niño incluye unos métodos subjetivos o conductuales, valorando la respuesta del niño ante el estímulo auditivo y unos métodos objetivos que, independientemente de la edad del niño, de su colaboración o de la patología de base, permiten afirmar la existencia de una pérdida auditiva e informar de la localización de la lesión en el sistema auditivo (Figura 2).
Los métodos subjetivos o conductuales que se realicen van a depender de la edad y de la cooperación del niño2-10.
Figura 2. Principales aparatos disponibles para la evaluación auditiva. A: potenciales evocados auditivos; B: juguetes sonoros; C: audiómetro; D: impedancímetro. Mostrar/ocultar
En recién nacidos y lactantes la detección de la pérdida auditiva no resulta fácil cuando se basa en las respuestas reflejas (no condicionadas al sonido) que se deben observar:
- Reflejo respiratorio (inspiración profunda, seguida de una apnea, y respiración normal a los 5-10 segundos).
- Reflejo cocleopalpebral (presiona los párpados si están cerrados y los cierra rápidamente si están abiertos).
- Reflejo de movimiento (movimiento de sacudidas en las extremidades, incluso el reflejo de Moro).
- Reflejo de llanto (expresión facial de malestar seguida de llanto).
- Reflejo de sorpresa (interrupción corta del llanto y movimientos del cuerpo).
Se considera normal en el recién nacido un umbral auditivo por encima de 40-50 dB, y la audición es normal si el reflejo cocleopalpebral se obtiene a 100 dB y el reflejo del llanto a 70 dB.
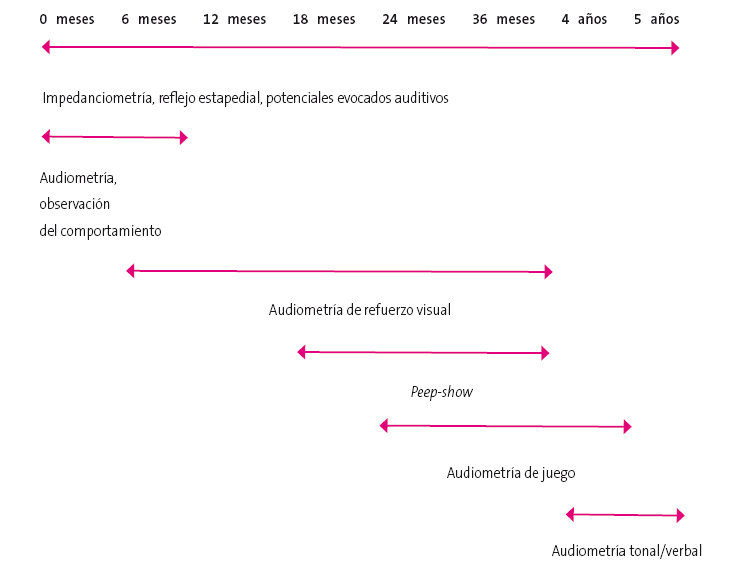
La respuesta condicionada al sonido depende de la edad mental, el grado de atención y la colaboración del niño (Figura 3) y precisa utilizar refuerzos para maximizar sus respuestas10,11:
Figura 3. Pruebas audiológicas a realizar según la edad mental del niño. Mostrar/ocultar
El reflejo de orientación condicionada (ROC) o audiometría de refuerzo visual (ARV) busca condicionar al niño que asocie el habla o los tonos con un refuerzo positivo (juguete luminoso); en la prueba peep-show, variante de la anterior, se valora la participación activa del niño (accionar un botón) al oír el sonido, poniéndose en marcha el refuerzo visual (tren en marcha, dibujos animados…); se usa en niños entre 9 meses y 2 años y medio.
La audiometría lúdica busca medir el umbral auditivo condicionando al niño a realizar una maniobra divertida (apilar arandelas de colores en un palo o colocar piezas de rompecabezas) cuando oiga el estímulo sonoro por vía aérea, ósea o en campo libre; una variante es la audiometría condicionada de refuerzo operante tangible, en la que se recompensa al niño con algo tangible (juguete, golosinas) si lo realiza de forma correcta, están indicadas en niños entre 2 años y medio y 4 años.
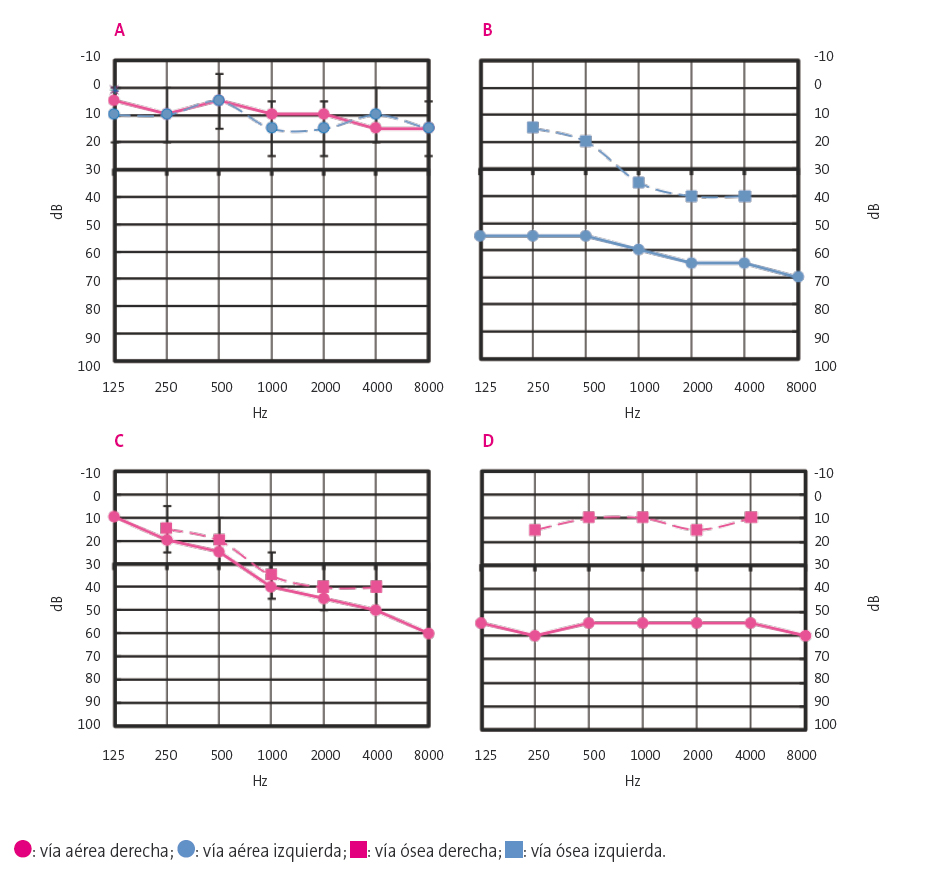
A partir de los 4 años, ya no es necesario condicionar la respuesta y se les explica que deben informar o pulsar un botón cuando oigan el sonido a través de los auriculares, o repetir lo que oigan, en el caso de la audiometría tonal liminar (ATL) y de la audiometría verbal respectivamente. En la ATL se realizan primero tres frecuencias 500-1000-2000 Hz de cada oído, comenzando el que se supone mejor oído, prosiguiendo la exploración al resto de frecuencias si consideramos que el niño sigue manteniendo la atención; en caso de detectar pérdida auditiva se realizará si es posible la estimulación sonora a través de un diapasón para ver el estado de la vía ósea (Figura 4). Estos resultados son complementados con la audiometría verbal, que evalúa la capacidad para percibir el lenguaje hablado. Debe valorarse siempre el umbral de recepción verbal (URV), la intensidad a la que se repiten correctamente el 50% de las palabras presentadas, y el porcentaje de discriminación, que se corresponde con el porcentaje de palabras repetidas correctamente a una intensidad de 35 dB por encima del URV10,11.
Figura 4. Principales tipos de hipoacusia en la audiometría tonal liminal. A: normoacusia bilateral; B: hipoacusia mixta izquierda; C: hipoacusia neurosensorial derecha; D: hipoacusia transmisiva derecha. Mostrar/ocultar
En niños mayores, se puede usar la acumetría, valorando si oye y por dónde oye más el sonido emitido por un diapasón (siendo generalmente utilizado el de 512 Hz, pero se pueden usar los de 128, 256, 1024 y 2048 Hz), que se le coloca en el mastoides (conducción ósea) y cerca del conducto auditivo externo (CAE) (conducción aérea) en la prueba de Rinne, o en el vertex craneal, interciliar o preferentemente, en el centro, entre las arcadas dentarias en la prueba de Weber, estableciendo el tipo de hipoacusia10,11:
- Rinne positivo: oye mejor o durante más tiempo por CAE que por mastoides. Se observa en normoacusias y en hipoacusias neurosensoriales.
- Rinne negativo: oye mejor o durante más tiempo por mastoides que por CAE. Se observa en hipoacusias transmisivas.
- No lateralización con la prueba de Weber, en normoacusias: el niño oirá el sonido por ambos oídos.
- Lateralización con la prueba de Weber: si lateraliza hacia el oído en el que el niño nota la pérdida auditiva, esta es transmisiva, y si es hacia el oído contrario, se tratará de una pérdida neurosensorial.
Los métodos audiométricos objetivos tienen la ventaja que se van a poder utilizar a cualquier edad y con una alta sensibilidad. Los más utilizados son2,10,11:
- Potenciales evocados auditivos de tronco cerebral (PEATC): miden la actividad del nervio y la vía auditiva en el tronco del encéfalo a través de la colocación de unos electrodos en la cabeza del niño que detectan la respuesta generada por un estímulo auditivo, representada por ondas, enviado a través de los auriculares a cada oído. Se valora la morfología, latencia y amplitud de las ondas, fundamentalmente la I (nervio auditivo), III (complejo olivar superior) y V (tubérculo cuadrigémino o colículo inferior) y las interlatencias y diferencias interaurales, y se obtiene una aproximación al umbral auditivo que sería la mínima intensidad a la que aparece la onda V. Permiten valorar la respuesta electrofisiológica de latencia corta (inferior a 10-15 ms) generada en la vía auditiva hasta el tronco del encéfalo, explorando las frecuencias de 2000-4000 Hz, pero tienen la limitación del estudio de las frecuencias graves, por lo que una ausencia de ondas no es suficiente para diagnosticar una pérdida auditiva total. Además, aunque se puede realizar desde los primeros días de la vida del niño, la inmadurez neuronal provoca un retraso de las latencias. Tienen una sensibilidad del 97-100% y una especificidad del 86-96%. Esta prueba precisa que el niño esté dormido o muy tranquilo y a veces se requiere sedación, dado que la prueba tiene una duración aproximada de 30-60 minutos. Si se quiere reproducir un mapa de audición similar a un audiograma se pueden obtener respuestas a múltiples frecuencias por medio de los potenciales evocados auditivos de estado estable (PEAee).
- Otoemisiones acústicas (OEA): por medio de una pequeña sonda colocada en el oído emite un estímulo que capta la respuesta coclear (células ciliadas externas) de las frecuencias por encima de 800-1000 Hz. Es una prueba rápida que se puede utilizar como cribado auditivo, pero no nos informa de las frecuencias graves ni valora el procesamiento central del sonido, y se afecta por la presencia de líquido en oído medio o restos de cera o vérnix en el conducto auditivo.
- Timpanometría: se realiza con una pequeña sonda que debe sellar el conducto auditivo externo y que mide la elasticidad en el oído medio a medida que se modifica la presión de aire en el conducto auditivo. No es una prueba auditiva, pero de forma rápida permite valorar la integridad de los mecanismos fisiológicos que intervienen en el sistema de transmisión del oído. Se tiene en cuenta el tipo de curva (con pico o aplanadas), la altura y desplazamiento o no de la misma (Figura 5). Con el mismo equipo se realiza el reflejo estapedial, que valora gráficamente la contracción del músculo estapedial (a los 70-80 dB por encima del umbral auditivo), estudiando así la función del nervio facial y las estructuras implicadas en el arco reflejo (VIII par craneal, tronco del encéfalo, nervio facial y músculo estapedial)10,11.
Figura 5. Principales tipos de curva en timpanometría según la clasificación de Jerger. Mostrar/ocultar
TRATAMIENTO
El éxito del tratamiento de la hipoacusia en el niño reside en el diagnóstico precoz y preciso que permita iniciar una atención temprana específica. La actuación debe ser multidisciplinar y coordinada por los diferentes profesionales (ORL, pediatra, audioprotesista, logopeda, psicopedagogo y educador) para ofrecer a las familias la información adecuada para que puedan tomar una decisión9,12.
Factores como la edad del niño, la etiología, localización de la lesión (trasmisión o neurosensorial) y la intensidad de la hipoacusia van a influir en la decisión de tratamientos médico-quirúrgicos y de ayudas tecnológicas.
Hipoacusias de transmisión
Este tipo de hipoacusia suele estar en relación con la otitis media y sus secuelas (perforaciones, atelectasias timpánicas, timpanoesclerosis, colesteatoma, lesiones osiculares, etc.), y con menos frecuencia es derivada de malformaciones congénitas de oído externo y/o medio.
El tratamiento adecuado de estas patologías, médico (sonado nasal correcto, tapando una fosa y luego la otra, corticoide nasal si hay congestión nasal, uso del dispositivo Otovent®, antibióticos si se producen reagudizaciones, antihistamínicos si existe un componente alérgico, descongestivos locales en mayores de 6 años y periodos menores de 6 días y siempre acompañado de Valsalva) y/o quirúrgico (drenajes transtimpánicos, adenoidectomia, timpanoplastias, etc.) e incluso audioprotésico (audífonos, implantes osteointegrados, etc.), lleva a minimizar consecuencias relevantes en el desarrollo del lenguaje2,12.
Hipoacusias neurosensoriales
Es en este tipo de hipoacusias donde el tratamiento precoz y adecuado hace que cambie radicalmente la evolución natural que tendrían estos niños sin tratamiento alguno.
En un primer lugar, el audioprotesista debe seleccionar y adaptar una audioprótesis, generalmente en ambos oídos, antes del mes siguiente al diagnóstico, que será prescrita por el ORL, quien además debe controlar su evolución. Si, a pesar de la audioprótesis y de un apoyo intenso logopédico, el niño no progresa adecuadamente y su pérdida auditiva es de origen coclear, podría ser candidato a intervención quirúrgica y colocación de un implante coclear hacía el primer año de vida. En los casos de en los que existe una agenesia bilateral de las cócleas o una osificación de las mismas, los implantes se realizan a nivel de los núcleos cocleares localizados en el tronco cerebral (implantes auditivos de tronco cerebral)2.
Uno de los aspectos importantes en el tratamiento de estos niños es promover la estimulación bilateral del sistema auditivo mediante una estimulación bimodal, empleando de forma simultánea un implante coclear en el oído con hipoacusia profunda y un audífono en el contralateral si presentan una hipoacusia severa, o bien dos implantes cocleares en los oídos si presentan hipoacusia profunda bilateral. Los niños sometidos a la estimulación bilateral son capaces de localizar los sonidos y mejoran la discriminación de la palabra incluso en ambientes ruidosos2,12.
Todo esto debe estar acompañado de una intervención logopédica y educativa temprana destinada a favorecer el desarrollo de las potencialidades de las áreas auditivas y comunicativas del niño, aprovechando el periodo de máxima plasticidad cerebral, teniendo en cuenta otros aspectos cognitivos, psicológicos y sociales. Es fundamental la participación de la familia, que requiere apoyo, asesoramiento y formación para poder comunicarse con su hijo desde el inicio. Además, a lo largo de la toda la escolarización es necesario un seguimiento continuado del alumno, una atención psicopedagógica que evalúe el rendimiento escolar y su socialización para asesorar a los profesores y a las familias. Asimismo, es importante valorar la necesidad de adaptación de equipos de apoyo auditivo y/o de recursos visuales (subtitulación, pantallas, rótulos, etc.) en el entorno educativo2,9,12.
CUADERNO DEL PEDIATRA
- Comprobar que el niño haya pasado el cribado auditivo y que quede registrado en el Documento de Salud Infantil.
- Informar a la familia que significa “no pasar” el cribado auditivo, y pasos a seguir.
- Interrogar a la familia de los niños que “sí pasan” el cribado auditivo y no tienen factores de riesgo de hipoacusia sobre la audición y la adquisición del lenguaje en los controles periódicos del Programa de Salud Infantil.
- Remitir para estudio audiológico a los niños que “sí pasan” el cribado auditivo pero tienen factores de riesgo de hipoacusia, a los 6-9 meses si el riesgo es elevado o a los 24-30 meses si el riesgo es menor.
- Derivar para un estudio audiológico objetivo siempre que haya sospecha de hipoacusia, independientemente de la edad del niño, y en niños con dificultades en la exploración o con problemas del comportamiento.
BIBLIOGRAFÍA
LECTURAS RECOMENDADAS
-
Benito Orejas JI, Silva Rico JC. Hipoacusia identificación e intervención precoces. Pediatr Integral. 2013;XVII:330-42.
Otorrinolaringólogo y pediatra unen sus conocimientos y experiencia para describir de forma clara, concisa y atractiva todos los aspectos de la hipoacusia infantil, para su identificación e intervención terapéutica lo más precoz posible. -
Alzina de Aguilar V, Aznárez Sanado N, Huarte Irujo A. Tratamiento de la sordera en la infancia. An Pediatr Contin. 2012;10:334-42.
Artículo que muestra la perspectiva pediátrica y otorrinolaringológica de la hipoacusia infantil, con especial atención a su tratamiento. Con puntos clave y apartados de lectura rápida, un apartado de bibliografía recomendada y comentada, así como citas bibliográficas destacando su importancia y haciendo énfasis en el aspecto que tratan. -
Joint Commitee on Infant Hearing. Year 2007 position statement: principles and guidelines for early hearing detection and intervention programs. American Academy of Pediatrics. Pediatrics. 2007;120:898-921.
Documento de referencia en donde se describen los programas de detección e intervención precoz en la hipoacusia infantil, así como el método de actuación y del tiempo del que se dispone para ponerlo en práctica.