Síndrome de Wells bulloso secundario a escabiosis
2 FEA Dermatología. Hospital Civil. Málaga (España).
3 Pediatra. CS Tiro de Pichón. Málaga (España).
Puntos clave
- La sarna es una dermatosis intensamente pruriginosa como consecuencia de la infestación y de la hipersensibilidad al ácaro Sarcoptes scabiei hominis.
- Se contagia por contacto directo de piel con piel y, a veces, a través de fómites (sábanas, toallas y ropas); aunque en algunos casos se puede adquirir por contacto con animales infestados, sobre todo perros.
- Afecta por igual a ambos sexos y a todos los grupos de edad. Es muy importante la afectación familiar o de grupos cerrados: jardines de infancia, colegios, cuarteles, cárceles.
- En una familia, los más susceptibles de padecer sarna son los menores de dos años, seguidos de las madres.
- Las lesiones patognomónicas son los llamados “surcos acarinos”: túneles subcórneos excavados por la hembra del ácaro, y las “perlas acarinas”: vesículas al final del surco acarino.
- Debido a la amplia gama de síntomas y presentaciones posibles con lesiones secundarias no patognomónicas, es una enfermedad de difícil diagnóstico.
- El síndrome de Wells, también denominado celulitis eosinofílica, se cree se debe a una reacción de hipersensibilidad a diversos factores precipitantes como infecciones parasitarias.
Caso clínico
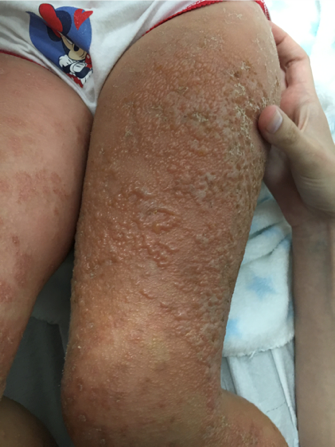
Niña de 4 años que consulta por erupción cutánea eritematodescamativa pruriginosa de 2 semanas de evolución, que es diagnosticada de dermatitis atópica y tratada con corticoides tópicos y antihistamínicos sin mejoría. Consulta nuevamente por aparición de lesiones vesiculoampollosas confluentes en tronco y piernas, algunas de ellas con configuración anular (Figuras 1 y 2) junto a áreas impetiginizadas. Presenta también edema de miembros inferiores que impide la deambulación, por lo que se deriva para ingreso hospitalario para iniciar estudio. Se encuentra afebril y niega ingesta de fármacos distintos a antihistamínicos. Como antecedentes familiares cabe destacar que su madre ha sido diagnosticada recientemente de escabiosis.
Figura 1. Lesiones ampollosas sobre base eritemato-descamativa en muslos. Mostrar/ocultar
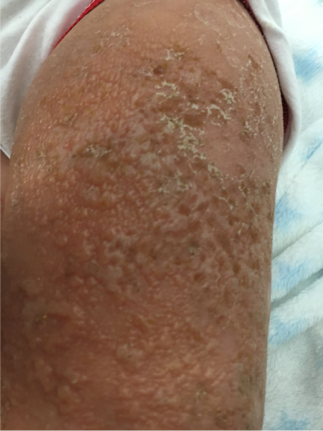
Figura 2. Evolución de las lesiones ampollosas en muslos, apareciendo áreas impetiginizadas con costras melicéricas. Mostrar/ocultar
Durante el ingreso, se mantiene en aislamiento de contacto e inicia tratamiento con amoxicilina-clavulánico intravenoso, fomentos de permanganato potásico y corticoides sistémicos. Se realiza una biopsia cutánea con fines diagnósticos. En el hemograma destaca una eosinofilia del 25%, con resto de analítica (bioquímica, estudio inmune y reumatológico), serología (citomegalovirus, virus de Epstein-Barr, Toxoplasma, virus del herpes simple, virus de la hepatitis B y Brucella) hemocultivo y urocultivo todo negativo. En frotis nasal se objetiva microbiota comensal y en el cultivo de exudado de piel se aísla Staphylococcus aureus. La biopsia revela imágenes en llamarada típicas del síndrome de Wells.
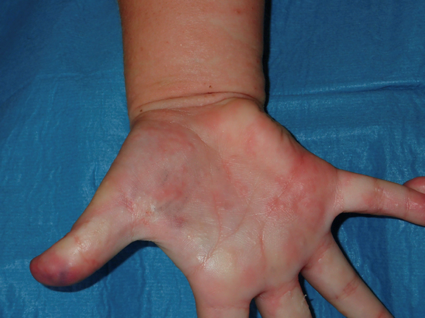
La paciente presenta muy buena evolución con desaparición de las ampollas tras 3 días de tratamiento, permitiendo observar ahora numerosas vesículas en palmas y plantas (Figura 3) y surcos acarinos que se tiñen. En el raspado de una de estas lesiones se visualiza Sarcoptes scabiei. Se inicia tratamiento con ivermectina oral y deflazacort 1 mg/kg/día, y se trata a los convivientes familiares con permetrina tópica, incluido el hermano de 9 meses que presentaba lesiones vesiculosas pruriginosas en palmas y plantas. El prurito desaparece a las 24 h de inicio de ivermectina, por lo que se decide alta y seguimiento ambulatorio en consulta externa de Dermatología.
Figura 3. Pápulas palmares y en región antecubital con surcos acarinos. Detalle de tinción con tinta en pulgar y palma de la mano. Mostrar/ocultar
Discusión
Existe una amplia variedad de enfermedades cutáneas caracterizadas por la aparición primaria de lesiones ampollosas. Estas enfermedades pueden clasificarse en hereditarias, autoinmunes, infecciosas y reactivas. Asimismo, las lesiones ampollosas pueden aparecer como manifestación infrecuente en el contexto de enfermedades cutáneas comunes, no catalogadas como primariamente ampollosas, como son el eccema, la celulitis, el liquen, el lupus eritematoso, las picaduras de artrópodos, etcétera. Este es el caso de nuestro paciente, en el que la aparición de lesiones ampollosas secundarias dificultó el diagnóstico, lo que nos obligó a la realización de una biopsia para diferenciarlo de enfermedades ampollosas primarias como la dermatitis Ig A lineal o el eccema hiperagudo de contacto1. La biopsia, sin embargo, reveló la existencia de un síndrome de Wells bulloso, entidad muy rara en la infancia, habiéndose descrito en la actualidad solo 23 casos en menores de 15 años2.
La patogenia del síndrome de Wells no está bien aclarada, aunque se cree que se debe a una reacción de hipersensibilidad, mediada por histamina, a diversos factores precipitantes como medicamentos o infecciones víricas, bacterianas, parasitarias (Sarcoptes scabiei en nuestro caso) o fúngicas; aunque puede no detectarse el desencadenante hasta en el 50% de los casos3.
La localización de las lesiones es preferiblemente en extremidades y tronco. El cuadro clínico es polimorfo, en una primera fase aparecen placas eritemato-edematosas de aspecto urticariforme, y en una segunda fase, especialmente en los niños, pueden aparecer lesiones vesiculoampollosas. Estas lesiones dan paso en unos días a la fase de regresión, en que las lesiones toman un aspecto indurado, que se resolverá de forma lenta. En ocasiones pueden persistir placas atróficas e hiperpigmentación local2,4.
Para el diagnóstico es imprescindible el estudio histopatológico de las lesiones. Las observaciones histológicas revelan la presencia de figuras en llama, con una intensa infiltración de eosinófilos e histiocitos2,3.
En cuanto al tratamiento, además de eliminar cualquier posible factor causal, los corticosteroides tanto tópicos como sistémicos son el tratamiento de elección5.
Como conclusión, es importante tener en mente que no todo lo que pica es dermatitis atópica, debiéndose sospechar escabiosis ante una dermatosis muy pruriginosa que interfiere el sueño del niño y que no mejora con corticoides ni antihistamínicos. En estos casos, casi de forma constante, la madre presentará lesiones cutáneas típicas. La visualización de los surcos, de 5 a 20 mm de longitud, será diagnóstica, y puede facilitarse mediante su tinción con una pequeña cantidad de tinta soluble en agua. El problema diagnóstico viene cuando la escabiosis se presenta con lesiones indirectas por los efectos lesivos del rascado, como pápulas, lesiones sobreelevadas y eritematosas, e incluso lesiones exudativas y costrosas por impetiginización, pudiendo confundirse con enfermedad mano-pie-boca, impétigo, infección herpética, sífilis congénita o síndrome de Gianotti-Crosti según la lesión elemental que predomine en cada caso. En pacientes atópicos, además, es fácil encontrar elementos nodulares, de 6 a 10 mm de diámetro, intensamente pruriginosos, denominados “nódulos acarinos”, que se localizan en codos, axilas, flancos, escroto, pene y pliegues sub e interglúteo. En estos casos, el examen microscópico del material obtenido por raspado será confirmativo, así como la biopsia cutánea6-9. Tal es el caso de nuestro paciente, donde la dermatitis atópica de base que presentaba enmascaró y retrasó el diagnóstico de escabiosis, debido a las lesiones indirectas del rascado tan avanzadas que presentaba, así como las lesiones vesiculoampollosas secundarias que desarrolló debido al síndrome de Wells.
Bibliografía
- Fuentelsaz del Barrio V, Campos Domínguez M. Dermatosis IgA lineal de la infancia. Rev Pediatr Aten Primaria. 2013;15:141-5.
- Aparicio S, Torrelo A, Mediero IG, Zambrano A. Síndrome de Wells en la infancia. Presentación de un caso y revisión de la literatura. Actas Dermosifiliogr. 2000;91:343-8.
- González Martínez F, Santos Sebastián, Navarro Gómez ML, Saavedra Lozano J, Hernández Sampelayo. Celulitis eosinofílica: síndrome de Wells. An Pediatr (Barc). 2009;70:508-10.
- Moossavi M, Mehregan DR. Wells’ syndrome: a clinical and histopathologic review of seven cases. Int J Dermatol. 2003;42:2-67.
- Gilliam AE, Bruckner AL, Howard RM, Lee BP, Wu S, Frieden IJ. Bullous “cellulitis” with eosinophilia: Case report and review of Wells síndrome in childhood. Pediatrics. 2005;116:149-55.
- García Dorado J, Alonso Fraile P. Sarna, pediculosis y picaduras de insectos. Pediatr Integral. 2012;16:301-20.
- Rodríguez-Moldes Vázquez B, Hernández Martín A. Sarna. Form Act Pediatr Aten Prim. 2014;7:16-22.
- Heukelbach J, Feldmeier H. Scabies. Lancet. 2006;367:1767-74.
- Chosidow O. Scabies. N Engl J Med. 2006;354:1718-27.