Alopecia en Pediatría. Manejo diagnóstico y terapéutico
2 Pediatra. CS Las Delicias. Málaga (España).
PUNTOS CLAVE
- Las alteraciones del cabello son motivos ocasionales de consulta en Atención Primaria.
- La alopecia de carácter adquirido y no cicatricial son los tipos de caída de pelo más frecuente, destacando la alopecia areata, la tinea capitis, la alopecia por tracción y la tricotilomanía.
- La alopecia precisa un estudio detallado para clasificar y diagnosticar un proceso que, por una parte, puede tener una influencia muy negativa a nivel psicológico y, por otro, ser la clave que orienta hacia otras afecciones más graves.
- Es fundamental la realización de una buena historia clínica, exploración y pruebas complementarias para conocer la etiología y para valorar la necesidad de derivación a la consulta del especialista.
INTRODUCCIÓN
Las alteraciones del cabello son motivos ocasionales de consulta en Atención Primaria. Nuestro propósito será revisar las peculiaridades clínicas, el diagnóstico y el tratamiento de las más frecuentes.
El pelo es una estructura de poca relevancia funcional en el organismo; sin embargo, sus alteraciones tienen un intenso efecto psicológico en niños, adolescentes y sus familiares. En ocasiones no es más que un fenómeno banal como es el recambio folicular, pero también puede ser una de las manifestaciones de una enfermedad (hipotiroidismo, lupus eritematoso…), de un déficit nutricional (problemas malabsorción, déficit hierro, zinc) o formar parte de un síndrome genético1.
CASO 1
Varón de 4 años que consulta por la aparición rápida, en semanas, de múltiples placas de alopecia sin otra sintomatología asociada. No referían procesos infecciosos, traumatismos o ingesta de fármacos previos o concomitantes con el cuadro.
En cuanto a sus antecedentes personales, se trata de un niño procedente de China que llega a España con 3 años de edad. Presenta un trastorno del espectro autista, diagnosticado a su llegada.
No presenta antecedentes familiares de interés, salvo una hermana de 4 años diagnosticada de déficit de atención e hiperactividad.
En la consulta de Atención Primaria se observa una alopecia universal, con pelos cortos sobre una piel en apariencia normal, que se desprendían con facilidad a la tracción. El resto de la exploración era normal. Se solicitó una analítica sanguínea que incluía hemograma, bioquímica con perfil hepático, nutricional y metabolismo férrico, reactantes de fase aguda, estudio autoinmune, tiroideo, de celiaquía e inmunoglobulinas, siendo todos los resultados normales. Finalmente, se derivó a consulta de dermatología.
Desde este servicio, se comienza tratamiento tópico con dexametasona al 0,5%, una vez al día, junto con un complejo vitamínico oral. Se reevaluó a los 6 meses, sin mejoría, manteniéndose el tratamiento hasta completar el año. Durante este tiempo, habían aparecido algunas placas transitorias de pelo, pero continuaba con una alopecia universal. Tras la no mejoría, se decide emplear como corticoide tópico dexametasona al 1%, aplicándose 2 veces al día y se comienza tratamiento con metotrexato asociado a ácido fólico las 24 horas posteriores a la inyección y controles analíticos.
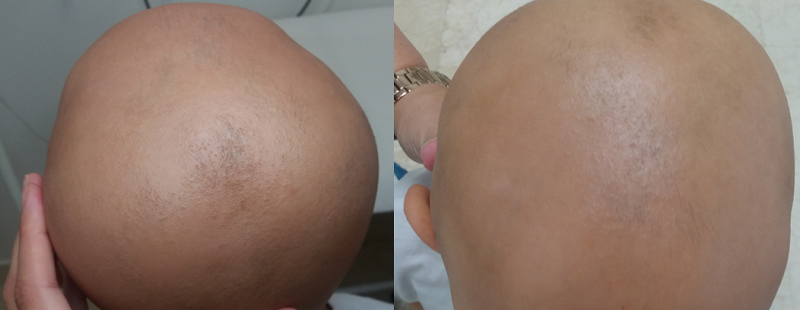
Tras 6 meses con metotrexato, han aparecido algunas placas de pelo, aunque persiste una alopecia generalizada (Figura 1). Actualmente, continua con metotrexato más corticoide tópico, sin aparición de complicaciones adversas, salvo leve hipertransaminasemia transitoria.
Figura 1. Imágenes obtenidas en la consulta de Atención Primaria, tras 6 meses de tratamiento con metotrexato. Mostrar/ocultar
CASO 2
Varón de 9 años que consulta por la aparición de placa de alopecia única sin otra clínica asociada. Se descartan procesos infecciosos, traumatismos, fármacos u otros eventos.
En cuanto a sus antecedentes personales, presenta un trastorno de déficit de atención e hiperactividad y dermatitis atópica. No presenta antecedentes familiares de interés.
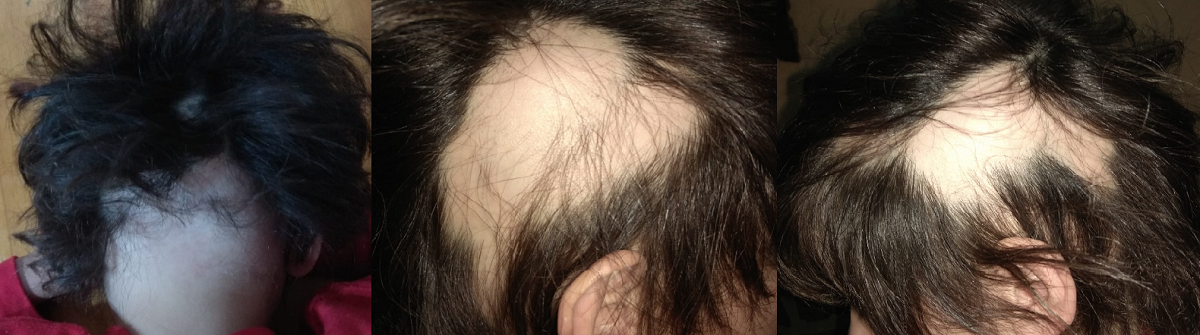
En la consulta de Atención Primaria, se observa una pequeña placa sobre el lado temporal izquierdo, con pelos cortos sobre una piel normal, que se desprenden con facilidad. Se solicita control analítico de iguales características que en el caso anterior, que resulta sin alteraciones. No obstante, pese a la normalidad de los resultados y la ausencia de factores desencadenantes, fueron apareciendo más placas de alopecia en los meses progresivos (Figura 2), por lo que se decide derivar a dermatología.
Figura 2. Imágenes obtenidas en consulta al inicio del cuadro. Mostrar/ocultar
Desde este servicio, se inicia tratamiento tópico con acetato de metilprednisolona al 0,1% sin mejoría tras un mes de su aplicación, modificándose el tratamiento tópico a tacrolimus al 0,03% y minoxidil al 2%. Se reevaluó a los 6 meses, sin mejoría, manteniéndose el tratamiento hasta completar el año. Ante la no mejoría, se decide iniciar tratamiento con corticoterapia sistémica. Sin embargo, tras 8 semanas de tratamiento, las placas de alopecia eran más numerosas, por lo que se retiran progresivamente los glucocorticoides orales, se inicia tratamiento tópico con dexametasona al 1% y se comienza tratamiento con metotrexato con asociado a ácido fólico las 24 horas posteriores a la inyección y controles analíticos.
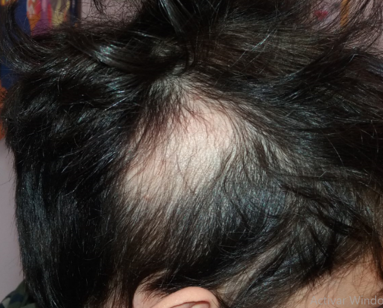
Se reevaluó al paciente a los 2 meses y 5 meses tras iniciar el tratamiento, observándose mejoría con gran parte de las placas repobladas, salvo una pequeña área temporal izquierda, donde persistía una pequeña área sin cabello. Se suspendió el tratamiento con metotrexato y se inició tratamiento con minoxidil al 5%, con lo que se encuentra actualmente (Figura 3).
Figura 3. Imagen obtenida en consulta tras finalizar el tratamiento con metotrexato tras 5 meses de tratamiento. Mostrar/ocultar
CLASIFICACIÓN Y EPIDEMIOLOGÍA
Ante un paciente con alopecia, se debe realizar una clasificación rápida y sencilla que será fundamental para realizar el diagnóstico. Para ello, es necesario centrarse en sus características, determinando si es cicatricial o no (con o sin destrucción del folículo respectivamente), si es congénita (aparición neonatal o en la infancia temprana) o adquirida (infancia tardía y adolescencia) y si es localizada o difusa (Tablas 1 y 2). Todo ello será clave para poder realizar el correcto diagnóstico.
Tabla 1. Clasificación de alopecias congénitas y hereditarias. Mostrar/ocultar
Tabla 2. Clasificación de la alopecia adquirida. Mostrar/ocultar
Aproximadamente el 90% de las alopecias en la infancia son no cicatriciales y adquiridas, apareciendo más allá de la etapa neonatal, siendo las causas más frecuentes en la población occidental la alopecia areata, la tinea capitis, el efluvio telogénico y la tricotilomanía, que detallaremos a continuación1-3.
Ejercicios interactivos
DIAGNÓSTICO DIFERENCIAL. TIPOS DE ALOPECIA
Tinea capitis
Se trata de una dermatofitosis que presenta su mayor incidencia entre los 3 y los 7 años. Los agentes etiológicos pertenecen al grupo Trichiohyton o Microsporum, siendo en nuestro medio los más frecuentes el T. tonsurans y M. canis. La manifestación más frecuente es una o varias placas descamativas, pruriginosas, con alopecia incompleta debido a la presencia de pelos cortos y rotos junto con otros largos y normales, además de la presencia de puntos negros que corresponden a los pelos rotos a ras del cuero cabelludo. A nivel sistémico el paciente se encuentra asintomático. También existen otras manifestaciones de carácter no inflamatorio con presencia de eritema y descamación, sin alopecia, que pueden simular una dermatitis seborreica. Las formas graves de las tiñas son el favus y el querion. El favus es una forma inflamatoria y cicatricial caracterizada por la presencia de pústulas y costras amarillentas. El querion aparece como una masa inflamatoria que drena pus junto con linfadenopatías regionales. Este tipo de alopecia es reversible tras tratamiento antifúngico correcto, y tan solo en casos graves y prolongados puede producir alopecia cicatricial irreversible1,2,4.
Alopecia areata
Constituye un proceso crónico, inflamatorio, de origen inmunológico, mediado por linfocitos T, que afecta al folículo y ocasionalmente a las uñas (pitting). En la mitad de los casos se inicia antes de los 20 años y el 20% en la infancia. Produce áreas localizadas de alopecia no cicatricial, muy bien delimitadas, con una piel en apariencia normal. En estas áreas de alopecia son típicos los pelos afilados en su parte proximal, llamados pelos peládicos o en signo de exclamación. A veces, la alopecia evoluciona a formas graves en las que no hay nada de pelo. Principalmente se da en el cuero cabelludo, aunque puede aparecer por el resto de pelo corporal produciendo una alopecia universal. Respecto a su curso natural, en un 60% de los casos hay remisiones espontáneas en un año, mientras que en otros casos aparecen recurrencias o se hace permanente. Se ha demostrado su asociación con otros procesos autoinmunes, como enfermedades autoinmunes tiroideas en un 30% de los casos; otras enfermedades asociadas son el vitíligo, la diabetes mellitus, el síndrome de Addison, el lupus y la trisomía 21. Determinados factores predicen un peor pronóstico como el comienzo en la infancia, la afectación marginal de cuero cabelludo (ofiasis), los cambios ungueales y la asociación con dermatitis atópica1,5,6.
Efluvios anágenos y telógenos
El cabello se cae como consecuencia de algún factor estresante. Son el tipo más frecuente de alopecia difusa en la infancia, y el tratamiento se fundamenta en tratar la causa, por ello es fundamental una correcta anamnesis para establecer el diagnóstico.
Efluvio anágeno: se trata de una alopecia de rápida instauración, mientras los folículos se encuentran en fase anágena (o fase activa del crecimiento del cabello). Se puede observar después de tratamientos radioterápicos o quimioterápicos, incluyendo ciclofosfamida, doxorrubicina, metotrexato y azatioprina. Por lo tanto, el agente detonante suele ser evidente y el cuadro clínico no suele indicar otros diagnósticos. Una vez suspendida la causa, el cabello crece, aunque en ocasiones puede alterarse la textura o el color. Rara vez la perdida de pelo es permanente.
Efluvio telógeno: en este tipo de alopecia se produce una pérdida generalizada de cabello sano al existir un factor estresante que provoca el paso de los folículos que están en fase anágena, de crecimiento, hacia una fase telógena (fase de reposo o de caída del cabello). Esta pérdida de pelo se produce unos 3 meses después, aproximadamente, del factor desencadenante. Entre dichos factores se encuentran enfermedades febriles, medicamentos, hemorragias intensas, cambios en la dieta (periodos ayuno), cirugías, estrés emocional, etc. Si el efluvio se mantiene durante más de seis meses, pasa a denominarse efluvio telogénico crónico, que tiene como causas más frecuentes alteraciones tiroideas, déficit de hierro, malabsorción (celiaquía) o malnutrición (anorexia).
Alopecia traumática
En la mayoría de las ocasiones, es una alopecia de tipo friccional, debido a peinados como trenzas o coletas muy apretadas que tensan el pelo de manera constante, apareciendo una disminución de cabellos en las áreas de mayor tensión1,2.
Tricotilomanía
Se produce ante el arrancamiento compulsivo del pelo por el propio niño. Se puede dar en asociación con otras alteraciones del comportamiento, como la succión del dedo pulgar o la onicofagia. Suele presentarse como un área irregular, con pelos de distintas longitudes (a diferencia de la alopecia areata, con pelo en el mismo estadio y placa con bordes regulares). Las cejas y las pestañas pueden afectarse. La piel suele ser normal, pero pueden aparecer liquenificación o escoriaciones por rascado1,2.
Alopecia cicatricial
Por último, breve mención a las alopecias cicatriciales. Estas pueden ser el resultado de un defecto del desarrollo, infecciones que produzcan un daño inflamatorio severo, traumatismo físico intenso, irradiación, enfermedades infiltrativas y otras dermatosis, afortunadamente infrecuentes en la infancia, como el liquen plano, lupus discoide o esclerodermia.
Ejercicios interactivos
DIAGNÓSTICO
Historia clínica
La correcta evaluación de un paciente con alopecia incluirá una completa historia clínica detallando:
- Historia del proceso tricológico: el momento de aparición (nacimiento, infancia o adolescencia), progresión (rápida, lenta), el patrón de distribución (difuso, localizado) y alteración de otro anejo.
- Asociación a síntomas acompañantes (fatiga, cambio en el peso).
-
Posibles factores precipitantes en los meses previos al inicio del cuadro1:
- Medicamentos, principalmente retinoides, exceso de ingesta de vitamina A, anticoagulantes, ácido valproico, betabloqueantes, cimetidina, así como quimioterapia o radioterapia.
- Desnutrición crónica. El pelo presenta cambios de coloración, pudiendo presentar bandas de color oscuro alternando con bandas de color claro, el denominado “signo de la bandera”, que traduce los periodos en que el paciente tiene mayor o menor ingesta calórica proteica. Suelen presentarse en pacientes con anorexia nerviosa o bulimia.
- Desnutrición aguda: importante en personas que sufren bruscamente privación alimentaria.
-
Alteraciones metabólicas: asociadas a la detención del crecimiento y el desarrollo, eccema, diarrea, además de las alteraciones del pelo, como aparición de pelo reseco, quebradizo, claro y de crecimiento lento. Las causas más frecuentes son:
- Deficiencia de ácidos grasos, en pacientes con alteraciones en la absorción intestinal o con alimentación parenteral con poca cantidad de ácidos grasos.
- Deficiencia de biotina (vitamina B7) y biotinidasa por defectos congénitos de carboxilasas. El tratamiento es la suplementación con biotina oral.
- Deficiencia de zinc, principalmente la acrodermatitis enteropática, en pacientes con desnutrición crónica o malabsorción. El tratamiento consiste en la administración oral de zinc.
- Enfermedades autoinmune. Hay que destacar las alteraciones tiroideas.
- Cuidado del cabello: productos químicos, tipo de peinados.
- Otros: infecciones, cirugías, trastornos psiquiátricos.
- Antecedentes familiares: enfermedades autoinmunes, dermatológicas y psiquiátricas.
Exploración física
La exploración física debe ser completa, buscando1,2:
- Aspecto general del paciente: fenotipo dismórfico, datos de enfermedad aguda, signos de enfermedades autoinmunes o metabólicas como retraso en el crecimiento o alteraciones dentarias.
- La piel y las uñas se examinarán buscando cualquier alteración (vitíligo, dermatitis atópica, piel seca, piqueteado ungueal en forma de depresiones puntiformes o pitting).
- El cuero cabelludo y otras zonas vellosas se analizarán: el patrón de alopecia, la piel subyacente y aspecto del cabello afectado y restante (color, textura, fragilidad…) así como la presencia de eritema, edema, cicatrices, foliculitis, inflamación, descamación, pústulas o cualquier otra alteración. Las alteraciones del tallo piloso se analizarán mediante dermatoscopia o el examen miscroscópico de los cabellos. A nivel de la consulta, existen algunas maniobras específicas que pueden ayudar el diagnóstico. La más empleada es la maniobra de Sabouraud o signo del arrancamiento: al realizar una suave tracción se determina si el pelo es frágil y se desprende o no con facilidad; la positividad a esta prueba indica alteraciones en el ciclo del pelo (efluvio telogénico, anágeno) y alopecia areata.
Pruebas complementarias
Por último, se solicitan pruebas complementarias1 según la sospecha clínica. Algunas se pueden indicar desde la consulta de Atención Primaria, mientras que otras requieren la derivación al dermatólogo (tricograma, fototricograma, examen con luz polarizada, microscopía electrónica, biopsia cutánea…). Según la sospecha clínica las pruebas indicadas son:
- Efluvio telógeno sin desencadenante claro: hemograma, velocidad de sedimentación, metabolismo férrico, perfil nutricional, despistaje de celiaquía, estudio tiroideo, serología de sífilis y anticuerpos antinucleares.
- Alopecia areata: estudio de tiroides (tirotropina, T4 y anticuerpos antitiroideos).
- Tinea capitis: cultivo y visión directa microbiológica.
TRATAMIENTO
El tratamiento será específico en función del diagnóstico.
Efluvios telógeno y anágeno
No es necesario el tratamiento específico, solo es necesario identificar la causa y tratarla si esta es reversible1.
Tinea capitis
El tratamiento es oral, los fármacos aprobados en niños son la griseofulvina y la terbinafina. Existe también experiencia con itraconazol y fluconazol, pero son más caros y de eficacia similar, presentando como ventaja que permiten tratamientos de menor duración.
Los tratamientos tópicos en forma de champú se emplean como adyuvantes con el fin de reducir la extensión y difusión de las esporas y el riesgo de contagio. En el caso de las formas inflamatorias, hay que realizar curas para eliminar la supuración y pelos infectados además de añadir antiinflamatorios (corticoides orales) y antifúngicos en las primeras fases1:
-
Terbinafina en niños mayores de 4 años:
- <25 kg: 125 mg al día durante 6 semanas.
- 25-35 kg: 187,5 mg por día durante 6 semanas.
- >35 kg: 250 mg por día durante 6 semanas (igual que en adultos).
- Griseofulvina: niños mayores de 2 años. Dosis: 10-20 mg/kg/día cada 12-24 horas durante 4-6 semanas, hasta conseguir erradicación completa. Algunos expertos recomiendan emplear dosis más altas (20-25 mg/kg/día durante 6-8 semanas). Dosis máxima 1 g/día.
Alopecia areata
A pesar de la limitada evidencia, el tratamiento de primera elección son los corticoides, tópicos o infiltrados, especialmente en los casos de alopecia leve, localizada. A esto se añadirá inmunoterapia tópica y tratamiento sistémicos en los casos más extensos de alopecia5,7.
Tratamiento de primera línea
Corticoides tópicos potentes (loción, crema, ungüento). Es el tratamiento de primera línea en niños, especialmente en las formas localizadas, y como alternativa en adultos con parches irregulares y leves que no toleran la infiltración de corticoides. El principal fármaco prescrito es el propionato de clobetasol al 0,05% o el dipropionato de betametasona al 0,05%, aplicándose 2 veces al día sobre el área afecta y 1 cm de margen sano, durante 2-6 semanas consecutivas. Se puede emplear solo o combinado con minoxidil tópico. Este tratamiento presenta una tasa de recaída del 37-63%. Los efectos adversos son los mismos que los presentes en los corticoides infiltrados.
Infiltración de corticoides: es el tratamiento de primera línea en adultos y en las formas localizadas de los adolescentes, siendo la triamcinolona el más empleado, con previo tratamiento anestésico tópico (como lidocaína al 2,5%). En niños, el dolor puede ser un factor limitante para su uso. Se emplean en placas únicas o múltiples con una afectación inferior al 50% del cuero cabelludo. Estas infiltraciones se pueden repetir si es necesario cada 4-6 semanas, y finalizan cuando el crecimiento es completo. Por lo general, el crecimiento de pelo aparece normalmente a las 6-8 semanas tras iniciar las inyecciones intradérmicas, observándose respuesta en dos tercios de los pacientes. Si no hay respuesta en 6 meses, se debe interrumpir el tratamiento. Debe ser administrado por el dermatólogo, con control evolutivo periódico para detectar atrofia cutánea iatrogénica, que es el efecto adverso más frecuente, así como hipopigmentación o teleangiectasias en la zona. El riesgo de supresión adrenal en pacientes tratados con corticoides inyectados no ha sido estudiado.
Inmunoterapia tópica: el objetivo de la inmunoterapia es producir una dermatitis de contacto alérgica controlada en el cuero cabelludo para que los linfocitos produzcan dermatitis en lugar de actuar sobre el folículo piloso. Para ello, se emplean sensibilizadores, siendo los más empleados la difenciprona (DPCP o difenilciclopropenona). Es una terapia lenta, al inicio incómoda, pero con buen perfil de seguridad.
La inmunoterapia con DPCP comienza con una fase de sensibilización, que consiste en la colocación de un parche de DPCP al 2% en un área pequeña del cuero cabelludo, para hacer al paciente alérgico y esperar 15 días hasta que el paciente se sensibilice. Tras ello, se realiza la búsqueda de la concentración de DPCP ideal para que el paciente se pueda aplicar el producto de forma local. Se considera la concentración ideal aquella que produce una reacción, similar a una quemadura. Una vez encontrada dicha concentración, se aplicará una vez por semana sobre las zonas afectadas, con lavado de pelo unas 24-48 horas después. Mientras que el producto esté sobre la piel, deben protegerse esas zonas de la exposición solar con sombrero o pañuelo.
El crecimiento del pelo comienza a las 4-12 semanas del tratamiento. Una vez que se ha conseguido la máxima ganancia de pelo, se reduce el tratamiento. Si no se consigue respuesta a los 6 meses, se suele interrumpir el tratamiento.
El principal efecto adverso es la dermatitis grave. Si aparecen vesículas o ampollas, se debe lavar y tratar con corticoides tópicos.
Tratamiento de segunda línea
Pueden emplearse solos o combinados con el tratamiento de primera línea. Hablamos del minoxidil al 2 y 5%, antralina y radiación PUVA; los dos últimos no se emplean en niños por su poder irritativo y cancerígeno, respectivamente.
- Minoxidil al 2 y 5%: es usado 2 veces al día, y es más efectiva la solución al 5%. Se debe emplear durante 3 meses para evaluar su efectividad y posteriormente se requiere continuar su aplicación para mantener el crecimiento del pelo. No es efectivo en pacientes con alopecia difusa. Suele ser bien tolerado, aunque puede producir crecimiento de pelo en zonas indeseadas, como el vello facial. Otro efecto es el prurito o la dermatitis.
- Antralina: es menos potente y más irritativo, por lo que su uso está muy limitado en niños y solo se suele emplear en adultos con psoriasis.
- Fotoquimioterapia con radiación PUVA: se emplea durante 4-6 meses en casos de alopecia difusa o universal, en los que no se tolera la inmunoterapia. A largo plazo se ha asociado con tumores cutáneos malignos, por lo que su uso está limitado en niños.
Terapias sistémicas
Se emplean en casos de alopecia areata grave. Sin embargo, pese a su uso, existe una alta tasa de recaída y los potentes efectos adversos limitan su uso en casos de recidiva.
- Glucocorticoides orales: sus efectos adversos limitan su uso a largo plazo. En la práctica clínica se emplean ciclos de 4-6 semanas de glucocorticoides a 1 mg/kg/día con el fin de frenar la caída del pelo brusca en pacientes con alopecia extensa.
- Metotrexato: fármaco empleado en casos de alopecias extensas resistentes al tratamiento en adultos. Sin embargo, en niños, aún no hay estudios suficientes que muestren su eficacia. La duración óptima del tratamiento es desconocida, empleándose actualmente, según los escasos estudios no controlados, unos 18-24 meses en los niños respondedores y suspendiéndose a los 6-9 meses en pacientes sin respuesta. Los principales efectos adversos son elevación de las transaminasas, estomatitis, náuseas y vómitos8.
- Otros fármacos empleados: ciclosporina A, tacrolimus, sulfasalazina y azatioprina, pero al igual que el fármaco citado, con escasos estudios en niños, y altas tasas de recidivas al suspender el tratamiento y efectos adversos.
Alopecia por tracción
El tratamiento se basa en frenar ese mecanismo que provoca la pérdida de pelo antes de que aparezcan cicatrices y la pérdida de pelo perpetúe.
Alopecias cicatriciales
En estos casos el tratamiento debe ser llevado por un dermatólogo directamente. Existen pocas evidencias sobre el tratamiento empleado, basándose en estudios de pequeñas series y opiniones de expertos. Es importante recordar que la pérdida de pelo es irreversible.
BIBLIOGRAFÍA
- Gargallo V, Vanaclocha F. Alopecia en la infancia. An Pediatr Contin. 2014;12:210-5.
- Defez JA. Alteraciones del pelo y las uñas. Pediatr Integral. 2012;XVI:286-300.
- Martínez Blanco J, García González V. Alopecia triangular congénita o alopecia triangular temporal. Form Act Pediatr Aten Prim. 2013;6;203-5.
- Berzosa López R, García-Caro García E, Ledesma Albarrán JM. Querion de Celso. Form Act Pediatr Aten Prim. 2012;5;183-4.
- Strazulla LC, Wang EHC, Avila L. Alopecia areata. Disease characteristics, clinical evaluation and new perspectives on pathogenesis. J Am Acad Dermatol. 2019;78:1-12.
- Pedragosa R. Alteraciones del cabello. En: Asociación Española de Pediatría [en línea] [consultado en 05/03/2020]. Disponible en: www.aeped.es/sites/default/files/documentos/cabello.pdf
- Messenger AG, McKillop J, Farrant P. British Association of Dermatologists’ guidelines for the management of alopecia areata 2012. Br J Dermatol. 2012;166:916-26.
- Phan K, Ramachandran V. Methotrexate for alopecia areata: a systematic review and meta-analyis. J Am Acad Dermatol. 2019;80:120.