Programa de identificación del riesgo psicosocial en la infancia y la adolescencia (IX). Factores personales (cont.): mutilación genital (I)
2 Enfermero pediátrico. Doctor en Enfermería. Granada. Grupo de Pediatría Social y Comunitaria de la AEPap. (España).
3 Pediatra. CS Pasaia-San Pedro. Guipúzcoa. Grupo de Pediatría Social y Comunitaria de la AEPap. (España).
4 Pediatra. CS de Lekeitio. Vizcaya. Grupo de Trabajo de Pediatría Social y Comunitaria de la AEPap. (España).
5 Ángel Carrasco Sanz (Pediatra), Antonio Gancedo Baranda (Pediatra), M.a de los Llanos Quirarte Torres (Pediatra), Ignacio Ledesma Benítez (Pediatra), M.ª de los Ángeles Ordóñez Alonso (Pediatra), Narcisa Palomino Urda (Pediatra), Begoña López Pis (Enfermera Familiar y Comunitaria), Raquel Páez González (Pediatra), José Ignacio Pérez Candás (Pediatra) Coordinador, Manuela Sánchez Echenique (Pediatra), Aitor San Martín Sagarzazu (MIR Pediatría), Eva Suárez Vicent (Pediatra), Ignacio Valverde Benítez (Enfermero Pediátrico), Ainhoa Zabaleta Rueda (Pediatra).
Artículo cedido y publicado en el apartado sobre Violencia en la Infancia y la Adolescencia de la página web del Ministerio de Sanidad.
Primun non nocere
Thomas Sydenham
PUNTOS CLAVE
- La Mutilación Genital Femenina (MGF) constituye una violación de los derechos humanos de mujeres y niñas, y debe considerarse inadmisible desde perspectivas éticas y morales.
- Los y las profesionales de la salud tenemos la responsabilidad de prevenir la MGF.
- Según la Organización Mundial de la Salud, en 2020, 200 millones de mujeres han sido sometidas a MGF. Se estima que cada año hay 3 millones de nuevas potenciales víctimas.
INTRODUCCIÓN
La mutilación genital femenina (MGF) constituye una violación de los derechos humanos de mujeres y niñas. Este acto se considera una forma de violencia contra las mujeres, derivada de desigualdades y discriminación de género.
Los orígenes de esta práctica son inciertos y anteriores al cristianismo e islam. Algunas momias egipcias muestran indicios de MGF. Heródoto afirma que, en el siglo V a. C., los fenicios, hititas y etíopes practicaban la circuncisión. Documentos detallan que tribus en zonas tropicales de África, Filipinas, la parte superior del Amazonas, mujeres de la tribu Arunta en Australia y ciertos romanos y árabes primitivos practicaban la circuncisión. Hasta los años cincuenta del siglo pasado, la clitoridectomía se realizaba en Europa Occidental y Estados Unidos para tratar supuestas dolencias como la histeria, la epilepsia, los desórdenes mentales, la masturbación, la ninfomanía y la melancolía. A lo largo de los siglos y en todos los continentes, muchas sociedades han practicado la MGF1.
CONCEPTOS FUNDAMENTALES
¿Qué es la mutilación genital femenina?
Se define como “todos los procedimientos que implican la extirpación parcial o total de los genitales femeninos externos, u otras lesiones de los órganos genitales femeninos por razones no médicas”, sino culturales o de otro tipo2. Es una práctica enmarcada en el término más amplio “prácticas tradicionales perjudiciales” (PTP), como también lo son el matrimonio forzado temprano, el aborto selectivo o la alimentación forzada de mujeres, entre otras3.
El término “mutilación” subraya la violación de los derechos de mujeres y niñas, siendo aceptado por la comunidad internacional y asociaciones de mujeres africanas3.
La práctica conocida como “corte genital femenino” o “el corte” está reconocida internacionalmente como una grave violación de los derechos humanos y la salud de mujeres y niñas. Puede causar riesgos y complicaciones tanto a corto como a largo plazo en su salud física, sexual y mental, y en su bienestar4.
Es necesario fortalecer los esfuerzos para su eliminación a nivel global. La ONU ha sido una defensora clave en la lucha contra la MGF4. Los Objetivos de Desarrollo Sostenible (ODS) de Naciones Unidas incluyen la erradicación de la mutilación genital femenina antes del 2030. En particular, en el Objetivo 5, dedicado a la igualdad de género, se menciona la Meta 5.3: “eliminar todas las prácticas nocivas, como el matrimonio infantil, precoz y forzado y la mutilación genital femenina”5.
El Convenio de Estambul, firmado el 11 de mayo de 2011 y vigente en España desde el 1 de agosto de 2014, es el primer tratado europeo que aborda la violencia contra las mujeres y la violencia intrafamiliar. En su art. 38, insta a los países a adoptar medidas para tipificar como delito la MGF6.
En África, muchos países han aprobado leyes contra la MGF: Benin (2003); Burkina Faso (1996); Chad (2003); Costa de Marfil (1998); Djibouti (1994, 2009); Egipto (2008); Eritrea (2007); Etiopía (2004); Ghana (1994, 2007); Guinea (1965, 2000); Guinea-Bissau (2011); Kenia (2001, 2011); Mauritania (2005); Níger (2003); Nigeria (varios estados, 1999-2002; prohibición federal en 2015); República Centroafricana (1996, 2006); Senegal (1999); Sudáfrica (2000); Sudán (2020); Tanzania (1998); Togo (1998); Uganda (2010) y Zambia (2005, 2011)1.
Diversas iniciativas globales han acelerado los avances para erradicar la MGF, reduciendo en un tercio la probabilidad de mutilación en niñas comparado con hace 30 años.
No obstante, tanto las crisis humanitarias como los brotes de enfermedades, el cambio climático y los conflictos armados podrían amenazar estos logros y retrasar los avances hacia la igualdad de género y la eliminación de la mutilación genital femenina para 2030.
¿Qué tipos de MGF existen?
Hay cuatro tipos de MGF/C según el nivel de lesión a los genitales externos femeninos:
- Tipo 1. Clitoridectomía: resección parcial o total del glande del clítoris (la parte externa y visible del clítoris, que es la parte sensible de los genitales femeninos) y/o del prepucio/capuchón del clítoris (pliegue de piel que rodea el glande del clítoris). Equivalente a la circuncisión masculina.
- Tipo 2. Escisión: resección parcial o total del glande del clítoris y los labios menores (pliegues internos de la vulva), con o sin escisión de los labios mayores (pliegues cutáneos externos de la vulva).
- Tipo 3. Infibulación: es el procedimiento que consiste en estrechar la abertura vaginal mediante el corte y la recolocación de los labios menores o mayores, en ocasiones cosiéndolos, con o sin resección del prepucio/capuchón del clítoris y el glande del clítoris.
- Tipo 4: cualquier otro procedimiento lesivo de los genitales femeninos con fines no médicos, como la punción, la perforación, la incisión, el raspado o la cauterización de la zona genital3.
Los tipos 1 y 2 son los más comunes, pero existen diferencias entre los países. El tipo 3 (la infibulación) es experimentado por aproximadamente el 10% de las mujeres afectadas y es más común en Somalia, el norte de Sudán y Djibouti1.
La incisión implica cortar el clítoris o su prepucio, hacer incisiones en la pared vaginal, el perineo y la sínfisis. La desinfibulación es el corte realizado a una mujer que ha sido infibulada.
La reinfibulación es la práctica mediante la que se vuelven a coser los labios exteriores tras la desinfibulación1.
Las costumbres de las comunidades donde se practica la MGF/C fomentan la perpetuación de estos actos de violencia contra las niñas y las mujeres por razones culturales o simbólicas4. Algunas de estas costumbres incluyen creencias como que la MGF/C puede aumentar la capacidad para el parto, garantizar la castidad, prevenir la promiscuidad de las mujeres y las niñas y/o cumplir con los requisitos religiosos. Además, las mujeres no mutiladas se enfrentan al ostracismo, a dificultades socioeconómicas y a la estigmatización7-9.
¿A qué edad se realiza?
La práctica de la MGF varía en edad. A menudo ocurre en la infancia, incluso días después del nacimiento. También puede llevarse a cabo al contraer matrimonio, durante el primer embarazo o después del primer parto. Informes recientes indican que la edad ha disminuido en algunas áreas, realizándose mayormente en niñas de entre 0 y 15 años1.
EPIDEMIOLOGÍA
En 2020, según la OMS3, 200 millones de mujeres fueron sometidas a MGF/C. Se estima que cada año hay 3 millones de víctimas potenciales.
El informe del Fondo de Naciones Unidas para la Infancia (UNICEF) de 2016, Female Genital Mutilation/Cutting: A Global Concern (La mutilación genital femenina: una preocupación mundial)10, enfatiza que 200 millones de niñas y mujeres vivas hoy en día han sufrido la mutilación genital femenina en 30 países.
La mitad de las niñas y mujeres afectadas por esta práctica viven en Egipto, Etiopía e Indonesia. Este problema es una cuestión de salud pública mundial y los movimientos migratorios lo propagan. Debemos entender esta problemática.
Según el informe, las niñas de 14 años y menos representan a 44 millones de todas aquellas personas que han sufrido la ablación. La mayor incidencia de esta práctica es en Gambia, con un 56%; en Mauritania, con un 54 %, y en Indonesia, donde cerca de la mitad de las niñas de 11 años y menos han sido sometidas a la práctica.
En muchos países, la mayoría de las niñas sufrieron la ablación antes de llegar a su quinto cumpleaños.
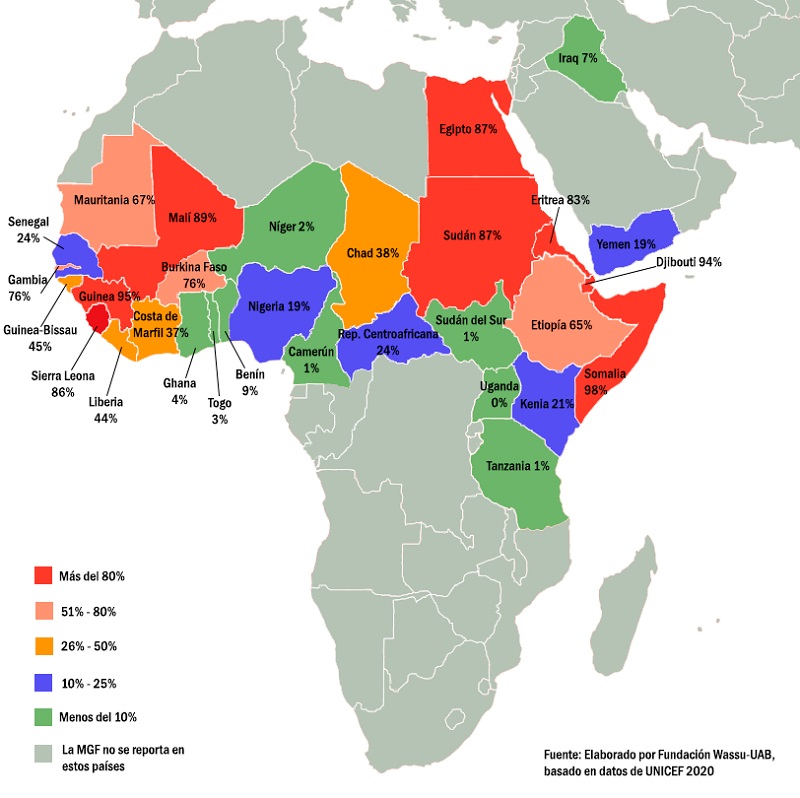
Somalia (98%), Guinea (97%) y Djibouti (93%) tienen la mayor prevalencia de MGF/C entre niñas y mujeres de 15 a 49 años (Tabla 1).
Tabla 1. Porcentaje de mujeres y niñas, de entre 15 y 49 años, que han sido sometidas a algún tipo MGF/C. Mostrar/ocultar
África
En África, la MGF/C es común en comunidades de 29 países: Benin, Burkina Faso, Camerún, Chad, Costa de Marfil, Djibouti, Egipto, Etiopía, Eritrea, Gambia, Ghana, Guinea, Guinea-Bissau, Kenia, Liberia, Mali, Mauritania, Níger, Nigeria, República Centroafricana, República Democrática del Congo, República Unida de Tanzania, Senegal, Sierra Leona, Somalia, Sudán, Togo, Uganda y Zambia. Sin embargo, no todos los países africanos ni todos los grupos étnicos dentro de un país practican la MGF. Por ejemplo, en Senegal (con una tasa del 28% de mujeres mutiladas), la mayoría de la etnia wolof no la practica. La etnia es el factor principal en las diferencias de prevalencia3,11 (Figura 1).
Figura 1. La mutilación genital femenina. Prevalencia en África. Mostrar/ocultar
En la mayoría de los grupos étnicos que mantienen entre sus tradiciones la MGF, casi todas las mujeres han sido mutiladas. Entre las etnias más conocidas podemos mencionar:
- Etnias practicantes de la MGF: sarahule, djola, mandinga, fulbé, soninke, bámbara, dogon, edos, awusa, fante.
- Etnias no practicantes de la MGF: wolof, serer, ndiago11.
Otros países
La MGF/C se practica en ciertos grupos étnicos de India, Indonesia, Malasia, Pakistán y Sri Lanka. En Oriente Medio, continúa en Emiratos Árabes Unidos, Omán y Yemen. En Oriente Próximo, se reporta en Iraq y en el Estado de Palestina. Informes recientes la mencionan en comunidades de Georgia y la Federación Rusa en Europa del Este. En América del Sur, se conoce su práctica en Colombia, Panamá, Ecuador y Perú. También ocurre entre poblaciones en diáspora en Australia, Canadá, Estados Unidos, Reino Unido y otros países europeos2.
El impulso para eliminar la MGF/C está creciendo. Las tasas de prevalencia de la mutilación genital femenina han disminuido entre las niñas de 15 a 19 años, como lo indica el descenso de un 41% en Liberia, de un 31% en Burkina Faso, de un 30% en Kenia y de un 27% en Egipto en los últimos 30 años.
Desde 2008, más de 15 000 comunidades en 20 países han abandonado la MGF/C, incluyendo más de 2000 comunidades solo en 2015. Los datos muestran que la mayoría de las personas en estos países desaprueban esta práctica, incluyendo casi dos tercios de los niños y hombres10. Pero la tasa de progreso no es suficiente para mantenerse a la par con el crecimiento de la población. Si continúan las tendencias actuales, el número de niñas y mujeres sometidas a la mutilación genital femenina aumentará considerablemente en los próximos 15 años11.
En 2014, durante unas jornadas internacionales en el Ministerio de Sanidad, se alertó de que hasta 17 000 niñas en España corrían el riesgo de sufrir MGF/C, mientras que en toda Europa la cifra se acercaba al medio millón12.
Las complicaciones de estas prácticas cuestan a los sistemas de salud más de 1400 millones de USD1.
La MGF/C es realizada por personas mayores de la comunidad, como mujeres designadas, parteras tradicionales, curanderos, barberos, miembros de sociedades secretas, herboristas o, a veces, una pariente1.
En algunos países, el personal sanitario realiza cada vez más la MGF, lo que implica su medicalización. Según el UNFPA, aproximadamente una de cada cinco niñas sometidas a MGF fue atendida por profesionales de la sanidad. En algunos países, esta cifra aumenta a tres de cada cuatro niñas. Encuestas demográficas indican que Egipto (38%), Sudán (67%), Kenia (15%), Nigeria (13%) y Guinea (15%) son los países donde la mayoría de los casos de MGF son realizados por personal sanitario1.
La medicalización no solo vulnera la ética médica, sino que, además, entraña el riesgo de legitimar esta práctica y extender la creencia de que no tiene consecuencias. Independientemente de dónde se realice o de quién la practique, la mutilación genital femenina nunca está exenta de riesgos. En cualquier forma de mutilación se extirpan y se dañan tejidos sanos y se interfiere en las funciones biológicas del cuerpo de las niñas13-15. Esta práctica viola dos principios clásicos de la bioética: no maleficencia (primum non nocere) y justicia (derecho a la no discriminación por sexo)3.
COMPLICACIONES DE LA MGF
La MGF no ofrece beneficios para la salud y perjudica a mujeres y niñas, dañando tejido genital sano y normal, e interfiriendo en sus funciones naturales. Las formas extremas de MGF tienen un riesgo mayor de complicaciones para la salud que otras formas de MGF4.
Las repercusiones de la MGF/C dependen de varios factores como:
- el tipo que se practique,
- la pericia de quien la lleve a cabo,
- las condiciones higiénicas en las que se realiza,
- y el estado de salud de la niña/mujer sometida al procedimiento.
Las complicaciones pueden aparecer en todos los tipos de MGF/C, pero son más frecuentes en la infibulación.
Las complicaciones inmediatas incluyen dolor agudo, conmoción, hemorragia, tétanos, infección, retención de orina, ulceración genital, lesión del tejido adyacente, infección de la herida, infección de orina, fiebre y septicemia. Las hemorragias e infecciones pueden ser tan graves que causen la muerte.
Las consecuencias a largo plazo incluyen anemia, quistes, abscesos, tejido queloide, daño uretral e incontinencia urinaria, dispareunia, disfunción sexual, hipersensibilidad genital, mayor riesgo de VIH, complicaciones en el parto y efectos psicológicos. El estrés del procedimiento puede causar desórdenes de conducta en las niñas, asociados con la pérdida de confianza en los cuidadores. Las mujeres pueden sufrir ansiedad, depresión y disfunción sexual a largo plazo, lo que puede causar conflictos maritales o divorcio2.
La infibulación puede causar tejido cicatricial excesivo, dificultades para orinar, desórdenes menstruales, infecciones recurrentes de la vejiga y del tracto urinario, fístulas y esterilidad. También puede obstruir casi por completo la vagina, acumulando el flujo menstrual en la vejiga y el útero.
La infibulación crea una barrera física para el coito y el parto. Una mujer sometida a este procedimiento necesita dilatar gradualmente su abertura vaginal antes de tener relaciones sexuales. A menudo, el marido o un circuncidador realiza un corte en la noche de bodas para permitir la intimidad. Durante el parto, también deben cortar, porque la abertura vaginal es demasiado pequeña para el bebé. La infibulación está asociada con trastornos menstruales y urinarios, infecciones recurrentes, fístulas e infertilidad2.
DETECCIÓN, INTERVENCIÓN Y NOTIFICACIÓN DE CASOS
Detección e intervención con niñas en riesgo de sufrir una MGF/C
La MGF debe abordarse desde la prevención y evitar la estigmatización, protegiendo a las mujeres y niñas de una doble victimización. Para superar las creencias que sustentan la MGF, se necesita un entorno que explique la prohibición de manera razonable.
Un solo recurso no puede abordar esta problemática. Es necesaria una acción coordinada entre agentes comunitarios (sistema sanitario, servicios sociales, educación y sistema judicial) para actuar eficazmente.
Es fundamental sensibilizar y capacitar al personal sanitario, además de familiarizarse con la red de recursos comunitarios y los canales de notificación sanitaria16.
Las acciones propuestas en asistencia sociosanitaria tienen dos objetivos: mejorar la salud de mujeres y niñas que han sufrido MGF y prevenir su práctica en personas vulnerables por el riesgo asociado3.
La estrategia de prevención puede dirigirse a nivel individual, familiar y comunitario. Es crucial entender los patrones culturales y sociales que promueven estas prácticas. Muchas personas que la practican desconocen las consecuencias dañinas de la MGF en mujeres y niñas. Por ello, es esencial informar a las pacientes y a los hombres de la familia sobre estas consecuencias a corto y largo plazo. No se debe enfocar solo en las consecuencias sanitarias; también hay que hablar del derecho a la sexualidad, ya que centrarse únicamente en lo sanitario puede llevar a la medicalización de la MGF en lugar de su prevención.
Actuación ante una situación de riesgo inminente: actividad preventiva previaje
Es crucial identificar los factores de riesgo. Al detectarlos, es esencial coordinar la intervención con otros servicios comunitarios (Tabla 2).
Tabla 2. Factores de riesgo. Mostrar/ocultar
Si una familia con riesgo planea viajar a su país de origen, se recomienda una actividad preventiva previaje para evitar la práctica de la MGF.
Trabajar en red es crucial. Las acciones dependerán de la fecha del viaje, por lo que es esencial identificar a los profesionales y coordinarse. Lo ideal sería haber realizado antes una prevención general con la familia para identificar riesgos y avanzar en la prevención.
La Unidad Funcional Pediátrica16,17 programará una cita para informar a la familia y a la niña/adolescente, adaptando la información a su edad y comprensión. La comunicación debe ser respetuosa y cuidadosa, evitando términos que culpabilicen. Se recomienda usar “corte” o sunna en lugar de mutilación o ablación para evitar rechazo.
Luego se evaluará la salud de la menor, incluyendo la exploración genital. El personal sanitario ofrecerá a la familia firmar el compromiso preventivo que certifica la integridad de los genitales de la niña (documento disponible en el Protocolo común para la Mutilación Genital Femenina (MGF) del Ministerio de Sanidad)12.
El compromiso preventivo es un documento que las personas responsables pueden usar al viajar a su país de origen para evitar que su hija sea mutilada. Sirve para conocer la postura de la familia respecto a la mutilación. Aunque las personas responsables estén convencidas de no mutilar a sus hijas, puede ser difícil enfrentar las creencias de parejas o familiares. Este documento debe ser una ayuda en el lugar de origen para evitar la MGF.
La firma y el archivo en la historia clínica confirman que los profesionales de la salud han actuado preventivamente e informado a las personas responsables sobre los riesgos para la salud de la menor de edad y las consecuencias legales de la MGF12.
Si se detecta riesgo de MGF durante el viaje, el/la profesional de la salud debe informar a la Entidad Pública de Protección de Menores y al Ministerio Fiscal para que adopten medidas cautelares12.
Si no hay situaciones que requieran comunicación inmediata, se programará una visita médica de la menor de edad al regresar del viaje.
Estos aspectos se abordan en el epígrafe 16 de la hoja de notificación específica (ver el Protocolo común para la Mutilación Genital Femenina).
Actividad posviaje
Se realizará un examen de salud completo de la menor de edad, que incluirá la exploración de los genitales:
- Si la niña no ha sido mutilada, se trabajará el refuerzo positivo.
- Si la niña ha sido mutilada, se valorarán cuáles son las consecuencias y de qué índole, y se realizarán las acciones terapéuticas necesarias para paliarlas. Además, se elaborará el parte de lesiones.
- Si no se permite el examen de la niña, se comunicará a la Entidad Pública de Protección de Menores.
- Si la familia no acude al centro de salud para asistir a la visita programada, será necesaria una actuación coordinada con otros profesionales, como los servicios sociales, para intentar localizar a la familia y que acuda al centro de salud.
- Si se localiza a la familia, se actuará como en el caso anterior.
- Si no se localiza a la familia, se comunicará a la Entidad Pública de Protección de Menores12.
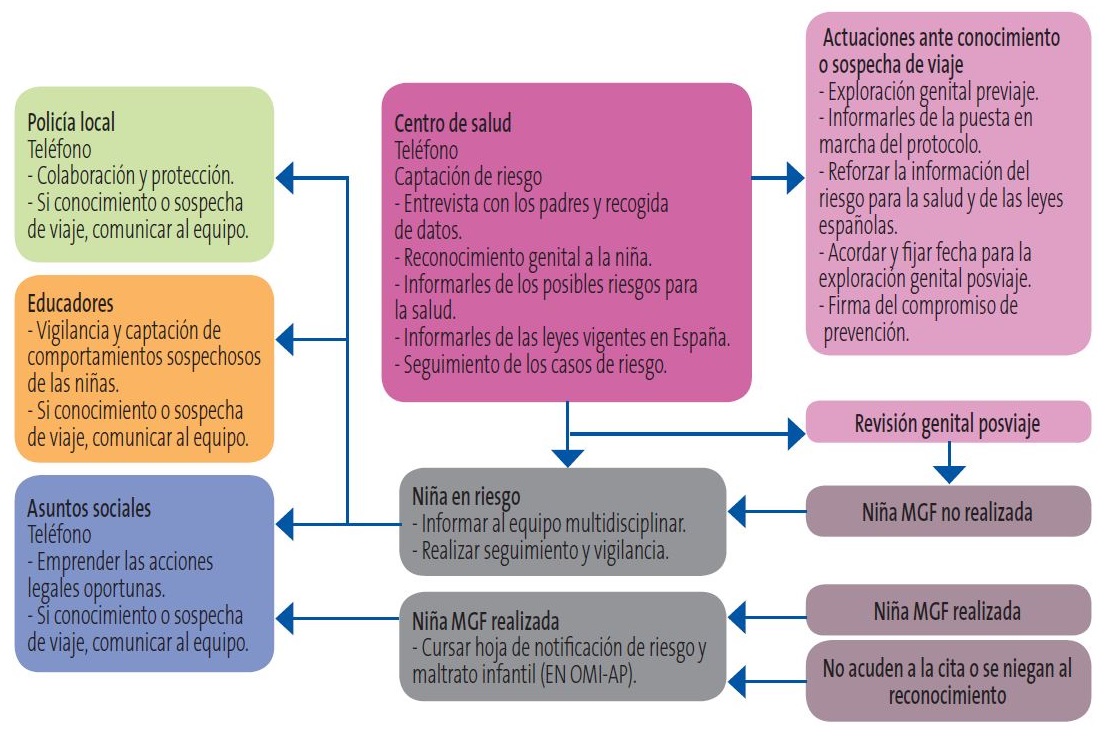
En la Figura 2 se muestra el algoritmo de actuación en la prevención de la MGF.
Figura 2. Algoritmo de actuación en la prevención de la MGF18. Mostrar/ocultar
Notificación
La intervención del sistema sanitario con mujeres y niñas afectadas o en riesgo de MGF busca garantizar su derecho a la salud, restituirla, asegurar una sexualidad plena y promover condiciones para su recuperación integral y una vida sin violencia.
Si se sospecha que una niña ha sufrido MGF debido a síntomas, signos de salud o faltas recurrentes a consultas pediátricas, se debe confirmar si se realizó la MGF. Esta confirmación solo puede hacerla el personal sanitario10.
Confirmada la MGF, se valorarán sus consecuencias en la salud y se tomarán las acciones terapéuticas necesarias. Además, se elaborará un informe de las lesiones para las autoridades competentes. Se emitirá el parte de lesiones considerando el momento estimado en que se practicó la MGF. Es importante recordar que el delito de mutilación genital femenina es perseguible en España según el artículo 23 de la Ley Orgánica del Poder Judicial, incluso si se realiza fuera del país, siempre que el procedimiento involucre a una persona española o residente habitual en España10.
DETECCIÓN E INTERVENCIÓN CON NIÑAS QUE HAN SUFRIDO UNA MGF: ASPECTOS ÉTICOS Y LEGALES
La MGF en niñas es un problema de salud pública con consecuencias legales para los adultos que la practican y para el personal sanitario que debe denunciarlo, a veces enfrentando dilemas éticos. Además de los casos de niñas que llegan ya con la MGF, deben considerarse especialmente aquellas nacidas en España que están en riesgo de sufrirla y aún se puede evitar16.
PREVENCIÓN
En los países de acogida, donde residen mujeres y niñas provenientes de regiones donde la MGF es una práctica común, es crucial implementar estrategias preventivas y de apoyo específicas. Algunas estrategias efectivas pueden ser:
Educación y sensibilización
Si no tiene practicada la MGF, se debe registrar en la historia clínica que no existe y cuáles son las actividades que, desde entonces, se realizan para prevenir su práctica16.
-
Programas de concienciación: desarrollar programas educativos para comunidades inmigrantes sobre los riesgos y consecuencias legales de la MGF. Las actividades de la Unidad Funcional Pediátrica, con médico/a y enfermera/o en relación 1:1, son claves. El Protocolo común para la Mutilación Genital Femenina (MGF) busca prevenir la práctica en familias de riesgo, especialmente cuando se atiende a niñas de países y etnias donde la MGF es común. Esta actividad se realiza en las consultas de la Unidad Funcional de Pediatría en centros de salud dentro de los programas de salud infantil y de identificación del riesgo psicosocial.
Es importante la exploración física rutinaria de los genitales en niñas de origen extranjero de países y/o etnias donde se practica la MGF para determinar si existe o no una MGF practicada y, si es el caso, si fue antes de llegar a España. Si no tiene practicada la MGF, se debe registrar en la historia clínica y anotar las actividades realizadas para prevenir su práctica16.
- Material educativo en varios idiomas: distribuir folletos, vídeos y otros materiales educativos en los idiomas nativos de las comunidades inmigrantes. Esto adquiere especial relevancia a nivel central del Estado y en aquellas comunidades autónomas con mayor presencia de migrantes procedentes de países con mayor relevancia de estas prácticas.
- Charlas en centros comunitarios: la UFP y los equipos de Atención Primaria, junto a las comunidades autónomas, organizarán charlas y talleres para llegar directamente a las familias.
Capacitación de profesionales
- Formación para trabajadores de salud: capacitar a los profesionales para reconocer signos de MGF y ofrecer el apoyo adecuado. Es esencial la formación en el protocolo común frente a la MGF.
- Formación para educadores y trabajadores sociales: capacitar al personal de educación, trabajo social y profesionales en contacto con comunidades migrantes sobre cómo abordar el tema de la MGF de manera sensible y efectiva.
Intervención Comunitaria
- Colaboración con líderes comunitarios: trabajar con líderes comunitarios y religiosos para promover el abandono de la MGF.
- Grupos de apoyo: crear grupos de apoyo para mujeres y niñas que han sido afectadas o están en riesgo de MGF, proporcionando un espacio seguro para compartir experiencias y recibir ayuda.
Legislación y aplicación de la ley
- Protección de menores: implementar procedimientos para proteger a las niñas en riesgo, como intervenciones legales y servicios de protección infantil. En España, la Ley Orgánica para prevenir la violencia contra la infancia y la adolescencia (LOPIVI)19 es un apoyo determinante para prevenir, detectar y notificar estas prácticas.
Servicios de Salud
- Establecer servicios especializados: para ofrecer atención médica y psicológica a las víctimas de MGF.
- Asesoramiento psicológico: proveer servicios de apoyo psicológico para ayudar a las sobrevivientes a lidiar con el trauma físico y emocional.
Investigación y datos
- Recolección de datos: recopilar datos sobre la prevalencia de la MGF en comunidades migrantes para entender mejor la magnitud del problema y adaptar las intervenciones.
- Evaluación continua: evaluar la efectividad de las estrategias implementadas y ajustarlas según sea necesario.
Compromiso y apoyo internacional
- Alianzas con organizaciones internacionales: trabajar con organismos como la ONU, UNICEF y otras ONG que tienen experiencia en la lucha contra la MGF.
- Apoyo financiero y técnico: obtener recursos y apoyo técnico para implementar programas de prevención y apoyo.
- Ejemplos de buenas prácticas.
El hecho de que 24 000 menores de 15 años estén en peligro de sufrir las consecuencias de la MGF en el Reino Unido, lo convierte en un verdadero problema, por ello se han implementado programas educativos y de sensibilización en las escuelas y se han formado unidades policiales especializadas en la protección contra la MGF. Desde hace 30 años, la mutilación genital femenina es ilegal en Reino Unido, con una pena de hasta 14 años de cárcel. Pero no fue hasta 2015 cuando se aprobó una ley para poder requisar el pasaporte de las menores cuyos familiares son sospechosos de llevarlas hasta países donde la ablación forma parte de la cultura20.
Suecia ofrece formación extensiva a los profesionales de la salud y ha establecido líneas telefónicas de ayuda para mujeres en riesgo de MGF21.
Canadá lleva a cabo campañas de sensibilización e integra el tema de la MGF en los servicios de inmigración y refugio, informando a los recién llegados.
Prevenir la MGF en países de acogida requiere un enfoque integral que incluya educación, capacitación profesional, intervención comunitaria, servicios de salud especializados y aplicación de la ley. La colaboración entre comunidades afectadas y autoridades locales es esencial para proteger a mujeres y niñas.
BIBLIOGRAFÍA
- Fondo de Población de las Naciones Unidas. Preguntas frecuentes sobre la mutilación genital femenina (MGF). En: UNFPA [en línea] [consultado el 06/03/2025]. Disponible en: https://www.unfpa.org/es/resources/preguntas-frecuentes-sobre-la-mutilacion-genital-femenina-mgf#A-qué-edad
- WHO. Eliminer les mutilations sexuelles féminines Déclaration interinstitutions. En: WHO [en línea] [consultado el 06/03/2025]. Disponible en: https://www.who.int/fr/publications-detail/9789241596442
- Servicio Central de Publicaciones del Gobierno Vasco. Mutilación genital femenina: guía de actuaciones sanitarias recomendades en el sistema sanitario de Euskadi. En: Euskadi.eus [en línea] [consultado el 06/03/2025]. Disponible en: https://www.euskadi.eus/contenidos/informacion/mutilacion_genital_femenina/es_def/adjuntos/guia-mutilacion-genital-femenina.pdf
- Organización Mundial de la Salud. Mutilación genital femenina. En: WHO [en línea] [consultado el 06/03/2025]. Disponible en: https://www.who.int/es/news-room/fact-sheets/detail/female-genital-mutilation
- Naciones Unidas. Día Internacional de Tolerancia Cero con la Mutilación Genital Femenina, 6 de febrero. En: UN [en línea] [consultado el 06/03/2025]. Disponible en: https://www.un.org/es/observances/female-genital-mutilation-day
- Boletín Oficial del Estado. Instrumento de ratificación del Convenio del Consejo de Europa sobre prevención y lucha contra la violencia contra la mujer y la violencia doméstica, hecho en Estambul el 11 de mayo de 2011. En: BOE [en línea] [consultado el 06/03/2024]. Disponible en: https://www.boe.es/eli/es/ai/2011/05/11/(1)
- Andro A, Lesclingand M. Les mutilación genitales féminines. État des lieux et des connaissances. Population. 2016;71:224-311.
- Berg RC, Denison E, Fretheim A. Psychological, Social and Sexual Consequences of Female Genital Mutilation/Cutting (FGM/C): A Systematic Review of Quantitative Studies. En: NIH [en línea] [consultado el 06/03/2025]. Disponible en: https://www.ncbi.nlm.nih.gov/books/NBK469815/
- Terry L, Harris K. Female genital mutilation: a literature review. Nurs Stand. 2013;28(1):471-7.
- UNICEF. Female Genital Mutilation/Cutting: A Global Concern Concern. En: UNICEF [en línea] [consultado el 06/03/2025]. Disponible en: https://www.unicef.org/sites/default/files/press-releases/glo-media-FGMC_2016_brochure_final_UNICEF_SPREAD.pdf.
- Gobierno de España. Ministerio de Igualdad. La Mutilación Genital Femenina en España. En: Violencia de género/Igualdad [en línea] [consultado el 06/03/2025]. Disponible en: https://violenciagenero.igualdad.gob.es/wp-content/uploads/Estudio_MGF.pdf
- Ministerio de Sanidad, Servicios Sociales e Igualdad. Protocolo común sanitario contra la Mutilación Genital Femenina (MGF). En: Sanidad.gob [en línea] [consultado el 06/03/2025] Disponible en: https://www.sanidad.gob.es/organizacion/sns/planCalidadSNS/pdf/equidad/Protocolo_MGF_vers5feb2015.pdf
- UNICEF. ¿Qué es la mutilación genital femenina? Todo lo que hay que saber sobre esta práctica y lo que hace UNICEF para erradicarla. En: UNICEF [en línea] [consultado el 06/03/2025]. Disponible en: https://www.unicef.org/es/historias/lo-que-debes-saber-sobre-la-mutilacion-genital-femenina
- Fondo de Población de Naciones Unidas. Cuando los trabajadores sanitarios hacen daño: la medicalización de la mutilación genital femenina en Egipto. En: UNFPA [en línea] [consultado el 06/03/2025]. Disponible en: https://www.unfpa.org/es/news/cuando-los-trabajadores-sanitarios-hacen-dano-la-medicalizacion-de-la-mutilacion-genital
- Fondo de Población de Naciones Unidas. Unirse para cambiar las normas sociales y luchar contra la mutilación genital femenina en Etiopía. En: UNFPA [en línea] [consultado el 06/03/2025]. Disponible en: https://www.unfpa.org/es/news/unirse-para-cambiar-las-normas-sociales-y-luchar-contra-la-mutilacion-genital-femenina-en
- Pérez Candás JI, Grupo de Trabajo de Pediatría Social y Comunitaria AEPaP. Programa de identificación del riesgo psicosocial en la infancia y la adolescencia (II). Form Act Pediatr Aten Prim. 2022;15;153-60.
- Pérez Candás JI. Programa de identificación del riesgo psicosocial en la infancia y la adolescencia (I). Form Act Pediatr Aten Prim. 2022;15;111-8.
- Alcón Belchí C, Jiménez Ruiz I, Pastor Bravo MM, Almansa Martínez P. Algoritmo de actuación en la prevención de la mutilación genital femenina. Estudio de casos desde Atención Primaria. Aten Primaria. 2016;48(3):200-5.
- Boletín Oficial del Estado. Ley Orgánica 8/2021, de 4 de junio, de protección integral a la infancia y la adolescencia frente a la violencia. En: BOE [en lína] [consultado el 06/03/2025]. Disponible en: https://www.boe.es/eli/es/lo/2021/06/04/8
- Humanium. La MGF en el Reino Unido. En: Humanium [en línea] [consultado el 06/03/2025]. Disponible en: https://www.humanium.org/es/
- International Federation of Gynecology and Obstetrics. Suecia presenta un nuevo 'código' para niñas en riesgo de mutilación genital femenina. En: FIGO [en línea] [consultado el 06/03/2025]. Disponible en: https://www.figo.org/es/news/suecia-presenta-un-nuevo-codigo-para-ninas-en-riesgo-de-mutilacion-genital-femenina