Diagnóstico diferencial de la debilidad muscular
2 Pediatra. Tutora MIR de Pediatría. CS Puerto de la Torre. Málaga (España).
3 Neuropediatra. Hospital Materno-Infantil Carlos Haya. Málaga (España).
4 Pediatra. Tutora de MIR de pediatría. CS Delicias. Málaga (España).
PUNTOS CLAVE
- La debilidad es la reducción de la fuerza muscular por dificultad de contracción adecuada del músculo en relación al esfuerzo exigido.
- Cabe destacar la importancia de la historia clínica en el diagnóstico para determinar la etiología y la patología a la que corresponde.
- La sistematización y estandarización de los test musculares para evaluar la gravedad ha mejorado la monitorización del seguimiento y la evaluación de la respuesta al tratamiento, disminuyendo al mismo tiempo molestias y efectos secundarios indeseables.
- La terapia corticoidea sistémica y el tratamiento con inmunosupresores ha reducido la mortalidad en los casos con mala respuesta a anticolinérgicos en casos de debilidad muscular por la miastenia gravis.
HISTORIA CLÍNICA
Se presenta el caso de una niña de 11 años de edad, que refiere un cuadro de dificultad para deglutir sólidos, articular palabras y realizar mueca de risa. Durante la entrevista clínica, se descubre la presencia de debilidad progresiva de un mes de evolución que no se modificaba a lo largo del día y le impedía la actividad diaria: vestirse y desvestirse, caminar, subir y bajar escaleras y levantar mínimos pesos.
Como antecedentes destacan varias consultas por traumatismos y cuadro de catarro de vías altas 15-20 días antes de inicio de la clínica de debilidad. Ligero retraso escolar. Alergia a metamizol.
Entre sus antecedentes familiares, destaca que su madre padece miopía magna.
En la exploración presenta dificultad para la sonrisa y la mímica facial. Motilidad activa dificultosa. Paresia de los pares V, VII, IX y XI bilaterales y paresia intermitente del III par. Disminución franca de la fuerza en las cuatro extremidades de predominio distal II-III/IV en las extremidades superiores y proximal en las inferiores. Reflejos miotáticos presentes, aunque débiles. Marcha paraparética. Dificultad para la marcha en tándem, de talones y de puntillas. Signo de Gowers muy positivo. Tono, coordinación y equilibrio normal.
Puntuación de escala de fuerza MRC (Medical Research Council)1: movimiento activo contra gravedad con gran dificultad2,5.
Pruebas complementarias
Pruebas realizadas en el centro de salud
- Hemograma normal. Bioquímica: lactatodeshidrogenasa y creatincinasa ligeramente aumentadas.
- Sistemático de orina: normal.
- Radiografía de tórax: normal.
Pruebas realizadas en el hospital
- Citoquímica, bandas oligoclonales y serología a virus herpes en LCR normal, descartándose de esta forma esclerosis múltiple (bandas oligoclonales) y causa infecciosa (citoquímica y serología).
- Electrofisiología, con la que se mide actividad eléctrica muscular mediante la introducción de agujas electrodos en el área muscular a estudiar a través de la piel. Se obtiene un registro que muestra una respuesta decremental en musculatura facial, lo que implica una menor contracción de la misma.
- Resonancia magnética craneal y tímica sin alteraciones.
- Test de Tensilon positivo, ya que la administración intravenosa de dicho fármaco mejora la debilidad muscular registrada en actividades como sentarse, levantarse o marcha.
- Fondo de ojo normal.
Evolución
Tras el diagnóstico de miastenia gravis (estimulación repetitiva y prueba de Tensilon positiva) se inicia tratamiento con piridostigmina y corticoides con buena respuesta inicial, aunque incompleta, ingresando a los dos meses en la Unidad de Cuidados Intensivos Pediátricos (UCIP) por una crisis colinérgica debida al mal cumplimiento del tratamiento; presentaba rubefacción, sudoración, midriasis, salivación, broncorrea, pérdida de fuerza de los miembros, incontinencia y tremulaciones, y requirió ventilación mecánica y antibioterapia. Tres meses después precisa la retirada de corticoides por desarrollar síndrome cushingoide. Debido a las descompensaciones por cuadros infecciosos de vías respiratorias desarrolló crisis miasténicas, en parte asociadas a incumplimiento terapéutico que requirieron ingreso en la UCIP en cuatro ocasiones durante un año, asociándose aumento de debilidad, hipoxemia y atelectasias por aspiraciones. En las crisis miasténicas precisó inmunoglobulina intravenosa (IV), ventilación mecánica y antibioterapia, se asoció azatioprina al tratamiento tras el segundo ingreso y finalmente se realizó timectomía en su último ingreso por refractariedad al tratamiento. El diagnóstico anatomopatológico fue hiperplasia tímica con hiperplasia folicular linfoide. Tras la timectomía, solo ha requerido un único ingreso en la UCIP en diciembre de 2010 por insuficiencia respiratoria, aumento de debilidad generalizada y eritema cervical, que fue tratado con ventilación mecánica, corticoides e inmunoglobulinas IV.
Actualmente se encuentra en seguimiento por Neumología Pediátrica y Neurología Pediátrica, continuando el tratamiento con piridostigmina y azatioprina con buen control tras la timectomía.
MIASTENIA GRAVIS2
Enfermedad autoinmune caracterizada por una parálisis muscular debida al bloqueo del receptor de acetilcolina en la unión neuromuscular. Comienza al final de la primera década de la vida y cursa con debilidad que empeora a lo largo del día y con el ejercicio. Afecta a la musculatura extraocular (disartria, disfagia, diplopía). El tratamiento es quirúrgico (timectomía), ya que se relaciona con neoplasias de timo e inhibidores de acetilcolinesterasa, pudiendo asociarse, en caso de ser preciso, inmunosupresores tipo corticoides (los más usados), azatioprina, ciclosporina, ciclofosfamida o tacrolimus de forma escalonada. Las inmunoglobulinas IV constituyen una terapia de rescate, eficaz en muchas ocasiones, que debe emplearse antes de plantearse la timectomía en casos sin evidencia clara de afectación tímica en las pruebas de imagen.
DIAGNÓSTICO DIFERENCIAL DE LA DEBILIDAD MUSCULAR
La debilidad muscular consiste en la reducción de la fuerza muscular máxima o del control de los músculos voluntarios tras contracciones repetidas, es decir, la incapacidad o dificultad para la contracción del músculo3.
ANAMNESIS
Ante una historia de debilidad, debemos de tener en cuenta:
- Distinguir si se trata de una verdadera debilidad, astenia o impotencia funcional.
-
La distribución y localización4,5 de la lesión dentro del sistema neuromuscular: focalizada, difusa, global, proximal o distal, simétrica o asimétrica (punto fundamental en el diagnóstico diferencial) (Tabla 1).
Tabla 1. Mostrar/ocultar -
La distribución y la localización de la debilidad en relación con la respuesta a los reflejos osteotendinosos (ROT) sugieren las causas más probables (Tabla 2).
Tabla 2. Mostrar/ocultar - Evolución a lo largo del día5-7: mejoría o empeoramiento. La miastenia gravis empeora al final del día.
- Factores que empeoran o atenúan enfermedad5,6: ejercicio (empeoramiento clínico de la metabolopatía y la miastenia gravis), reposo (mejora clínica de la miastenia gravis).
- Antecedentes personales de enfermedad crónica6: las neoplasias, la homocistinuria, la drepanocitosis, la diabetes, las coagulopatías y las cardiopatías tienen más riesgo de accidente cerebrovascular, con pérdida de fuerza brusca y unilateral.
- Antecedentes recientes5: traumatismos, vacunas (difteria y poliomielitis oral en pacientes de países con bajos niveles de vacunación), infección reciente (mielitis transversa, miositis viral), estancia rural y/o picaduras (enfermedad de Lyme), fármacos y tóxicos.
- Antecedentes familiares5,6: enfermedades hereditarias u otros componentes de la familia afectados en casos de intoxicaciones, triquinosis, botulismo.
- Alteración de la marcha6: en niños mayores, la debilidad se evidencia por claudicación de la marcha y dificultad para actos de la vida cotidiana: subir y bajar escaleras, ponerse de puntillas, montar en bicicleta; mientras que en niños pequeños son más habituales las caídas frecuentes.
- Rapidez de instauración5,7: aguda (alteración de motoneurona superior), subaguda, crónica (lesión de unidad neuromuscular).
-
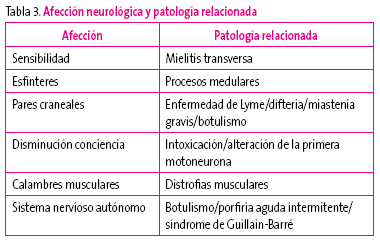
Sintomatología neurológica6,7: hace sospechar distintas patologías según el área neurológica afectada (Tabla 3).
Tabla 3. Mostrar/ocultar -
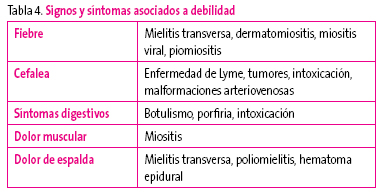
Signos y síntomas no neurológicos7 asociados a la debilidad ayudan a orientar el diagnóstico (Tabla 4).
Tabla 4. Mostrar/ocultar
EXPLORACIÓN
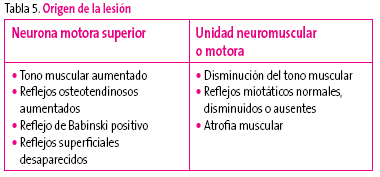
En la exploración de la debilidad muscular, el primer objetivo es diferenciar el origen de la lesión6 (Tabla 5).
Tabla 5. Mostrar/ocultar
Asimismo, es importante establecer el nivel de debilidad mediante las escalas de evaluación de función física1,8. Son escalas que marcan una serie de ejercicios, asignando a cada ítem una puntuación de 0 a 5, establecida según la capacidad de realizarlos, siendo la normalidad la puntuación máxima (Tabla 6).
Tabla 6. Mostrar/ocultar
PRUEBAS COMPLEMENTARIAS BASADAS EN LA SOSPECHA CLÍNICA7
- En Atención Primaria: hemograma (hemorragia, coagulopatía), iones (canalopatía), ácido láctico (metabolopatías), creatinfosfocinasa (miopatía), orina (mioglobinuria en miositis), estudio serológico (patología infecciosa).
- En el hospital: punción lumbar, tóxicos, tomografía axial computarizada y resonancia magnética nuclear en caso de focalidad neurológica, electromiografía (disminución de la conducción y latencia distal en lesiones periféricas), test de Tensilon o Edrofonio (miastenia gravis).
MANEJO9
- Todos los pacientes con debilidad aguda requerirán ingreso para completar el estudio e iniciar el tratamiento, excepto en el caso de la miositis vírica, cuyo manejo será sintomático.
- Una vez establecido el diagnóstico, se empleará antibiótico si la patología es de causa infecciosa y terapia corticoidea en enfermedades inflamatorias.
- En caso de respuesta insuficiente al tratamiento corticoideo en enfermedades de origen inflamatorio, pueden asociarse inmunosupresores e inmunoglobulinas IV.
- Todos los casos precisarán rehabilitación.
BIBLIOGRAFÍA
- Vanhoutte EK, Faber CG, Nes SI, Jacobs BC, Doorn PA, Koningsveld R, et al. Modifying the Medical Research Council grading system through Rasch analyses. Brain. 2012;135(5):1639-9 [en línea] [actualizado en 2012; consultado el 20/2/2013]. Disponible en: http://brain.oxfordjournals.org/content/early/2011/12/19/brain.awr318.full
- McMillan HJ, Darras BT, Kang PB. Autoimmune Neuromuscular Disorders in Childhood. Curr Treat Options Neurol. 2011;13:590-607 [en línea] [actualizado en 2012; consultado el 20/2/2013]. Disponible en: http://www.ncbi.nlm.nih.gov/pmc/articles/PMC3207132/pdf/11940_2011_Article_146.pdf
- Slideshare. (Base de datos en Internet). San Francisco [en línea] [actualizada en 2012; consultada el 20/2/2013). Disponible en: http://www.slideshare.net/underwear69/perdida-de-fuerza-presentation
- Preston D. Debilidad proximal, distal y generalizada. Neurología clínica: Diagnóstico y tratamiento. Madrid: Elsevier; 2006. p. 369-88.
- Expert Consult. Berman's Pediatric Decisión making. (Base de Datos en Internet). RiverportLane: Elsevier [en línea] [actualizada en 2012; consultada el 11/11/2012]. Disponible en: http://goo.gl/bsCCO
- Miller FW, Rider LG, Chung YL, Cooper R, Danko K, Farewell V, et al.; International Myositis Outcome Assessment Collaborative Study Group. Proposed preliminary core set measures for disease outcome assessment in adult and juvenile idiopathic inflammatory myopathies. Rheumatology (Oxford). 2001;40(11):1262-73.
- Fauci A. Signos y síntomas importantes: Parálisis y trastornos de los movimientos. En: Harrison. Principios de Medicina Interna, 14.ª ed. Madrid: McGraw Hill Interamericana; 2000. p. 53-8.
- Sultan SM, Allen E, Oddis CV, Kiely P, Cooper RG, Lundberg IE, et al. Reliability and validity of the myositis disease activity assessment tool. Arthritis Rheum. 2008;58(11):3593-9.
- Laso FJ. Debilidad muscular. Diagnostico diferencial en medicina interna, 2.ª ed. Madrid: Elsevier; 2006. p. 423-30.