Oncología para el pediatra de Atención Primaria (I): signos y síntomas sugerentes de patología neoplásica
RESUMEN
Los tumores infantiles son la segunda causa de mortalidad en la infancia en los países desarrollados. El diagnóstico precoz del cáncer infantil es esencial, pues el pronóstico es notablemente mejor en estadios localizados, además de producirse menos secuelas debido a la utilización de tratamientos menos agresivos. La anamnesis y la exploración física son pilares fundamentales sobre los que cimentar el proceso diagnóstico, junto con tres puntos clave: tener un elevado índice de sospecha, reconocer a los grupos de riesgo e identificar de forma adecuada las “banderas rojas” que sugieren una neoplasia infantil. A continuación se revisan de forma amplia los diferentes signos y síntomas-guía sugerentes de cáncer infantil, así como su asociación con síndromes o malformaciones predisponentes, y los estudios diagnósticos iniciales que debe realizarse.
INTRODUCCIÓN
Los tumores infantiles suponen la segunda causa de mortalidad en la infancia después de los accidentes en los países desarrollados1. Son la primera causa de muerte por enfermedad en la infancia y la adolescencia a partir del año de vida (antes son más frecuentes las causas congénitas y perinatales)2. En España, cada día fallece un niño o adolescente como consecuencia de un tumor infantil3. En Europa, uno de cada 500-600 niños desarrollará una neoplasia maligna antes de los 15 años4,5. La incidencia en España es de 1100 casos nuevos al año (155,5 casos por cada millón de niños/as menores de 15 años), similar a los países de nuestro entorno (150 casos/106 niños/año en Estados Unidos y 160 casos/106 niños/año en el norte de Europa)5. Históricamente se ha observado una tendencia temporal ascendente de la incidencia de cáncer infantil, con un incremento medio anual de un 1%2,3,5, que afectó a todos los tipos de tumores, con una estabilización de la misma entre 1993 y 2002, al menos en España3. Existen diferencias de supervivencia global entre diferentes países (44,9% en Letonia frente a un 90,1% en Islandia)1,3. En España, entre 1980 y 2004 se incrementó la supervivencia global a los cinco años del diagnóstico hasta un 77% (+23 puntos), con una disminución del riesgo de fracaso del tratamiento de un 50%3. En el caso de algunas neoplasias, como la enfermedad de Hodgkin y el tumor de Wilms, la supervivencia alcanza el 90%2 gracias a los avances diagnósticos y terapéuticos, junto con la mejora de la calidad asistencial y de los tratamientos de soporte.
PARTICULARIDADES DEL CÁNCER EN LA EDAD PEDIÁTRICA
Los tumores infantiles se diferencian de los del adulto desde su origen, al ser distintos en su biología, histopatología e historia natural. De forma cuantitativa, la proporción de neoplasias en edad pediátrica es pequeña, entre un 0,5 y un 2% de los casos totales de cáncer (uno por cada 200 casos en adultos)6-8; resulta mayor en países en vías de desarrollo, como la India (5%)6.En general, su pronóstico es favorable, con mejor tolerancia a los tratamientos y una mayor respuesta que los adultos, por lo que se consigue una mayor tasa de curación1. En contraposición, los supervivientes de neoplasias infantiles tienen un riesgo importante de desarrollar efectos secundarios en la vida adulta e incluso segundas neoplasias8.
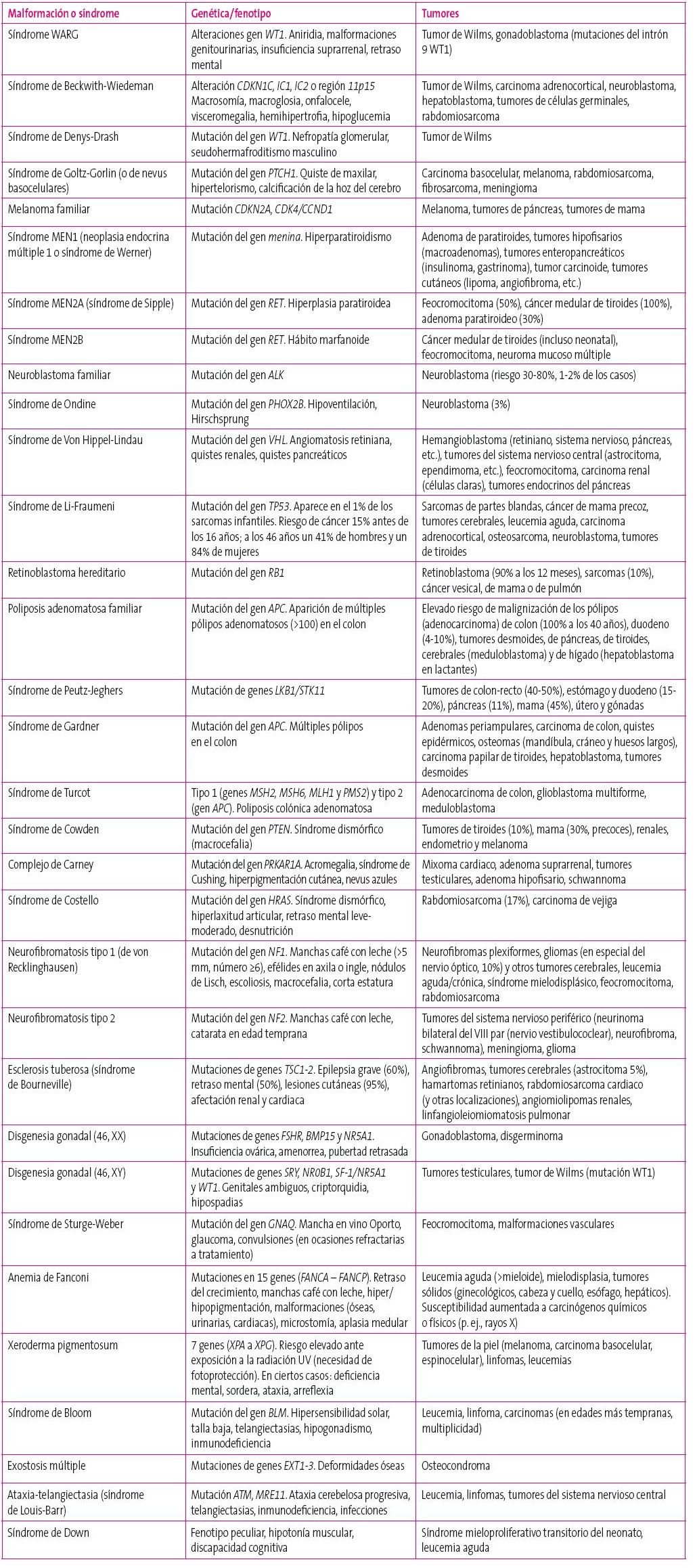
En la mayoría de los casos no es posible llevar a cabo una prevención primaria ni secundaria del cáncer infantil, por lo que los esfuerzos deben recaer en el diagnóstico precoz. En los pocos casos en que se encuentran factores de riesgo, como algunos síndromes, hay que realizar una vigilancia especial (Tabla 1)7. Diversas sociedades científicas recomiendan la promoción de hábitos de vida saludables, con especial énfasis en la infancia, ya que aquellos adquiridos en edades tempranas suelen mantenerse en la vida adulta2.
Tabla 1. Malformaciones y síndromes asociados con riesgo de desarrollo de tumores2,19 Mostrar/ocultar
La etiología del cáncer infantil es multifactorial, e incluye una gran variedad de factores medioambientales (físicos, químicos y biológicos) que interactúan con factores genéticos, con la susceptibilidad individual3,8. Muchos son aún desconocidos, pero se investiga la exposición a determinados agentes que durante la gestación y/o la infancia temprana podrían derivar en un mayor riesgo de desarrollo de neoplasias. Se ha relacionado la exposición temprana a algunos tóxicos ambientales con el desarrollo de leucemia9 o neuroblastoma10, así como los campos magnéticos de más de 0,2 μT con un mayor riesgo de leucemia infantil11. En tumores concretos, como el sarcoma de Ewing, se observan diferencias en cuanto a la etnia: es hasta nueve veces mayor en sujetos de raza blanca. Lo mismo ocurre con los tumores cerebrales, más frecuentes en la raza blanca (en especial en países del norte de Europa y en Estados Unidos) que en la raza negra, orientales e hispanos. A veces las variaciones geográficas se relacionan con otros factores, como el fuerte incremento de sarcoma de Kaposi en África, en relación con la pandemia de SIDA, o de carcinoma papilar de tiroides (hasta 20 veces) en el este de Europa, relacionado con el accidente de Chernóbil8.
El diagnóstico precoz del cáncer infantil es fundamental, ya que el pronóstico es mejor cuando se diagnostica en estadios localizados (I-II) frente a los avanzados (III-IV)12, además de producirse menos secuelas gracias a tratamientos menos agresivos13. El papel del pediatra de Atención Primaria es, por tanto, esencial. Está implicado en el diagnóstico de presunción y en los primeros pasos diagnósticos en un 60-80%14-15 de los casos, según algunas series. El diagnóstico se realiza en Urgencias en el 36-42,6% de los casos, tras una o varias visitas14,16.
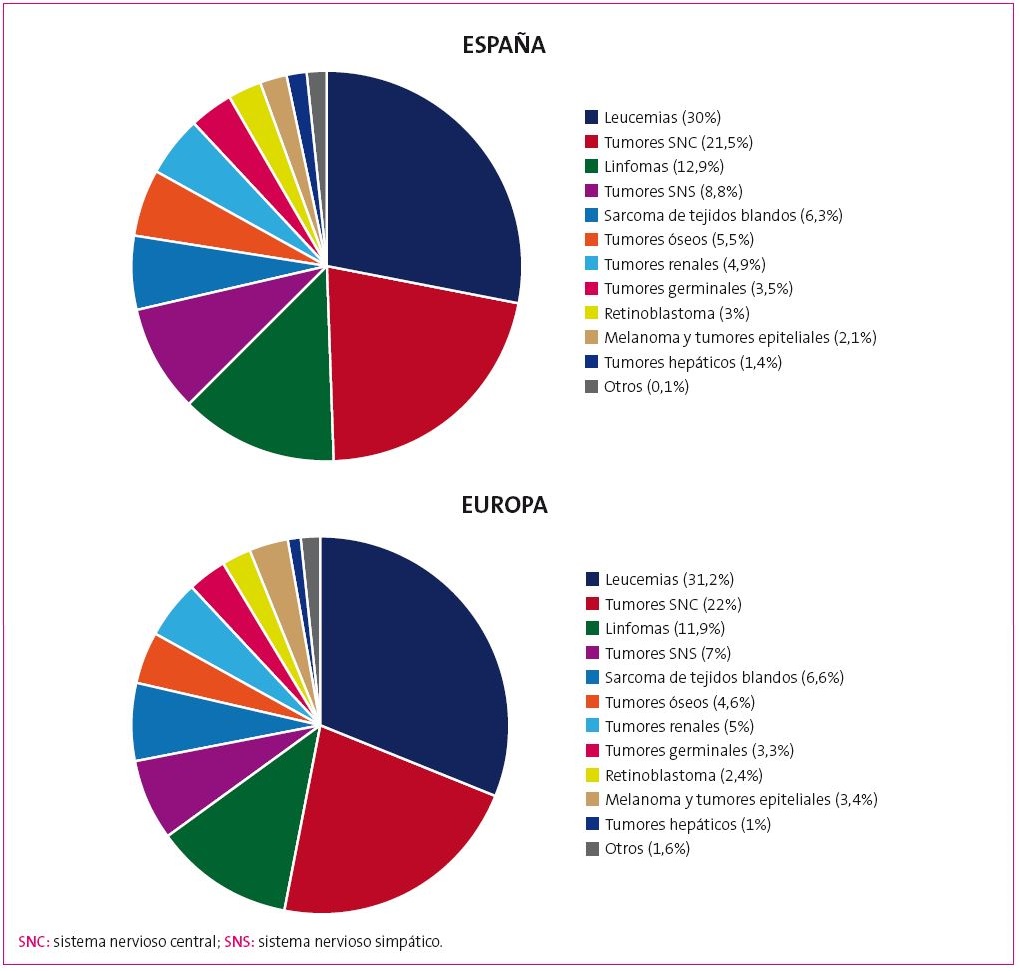
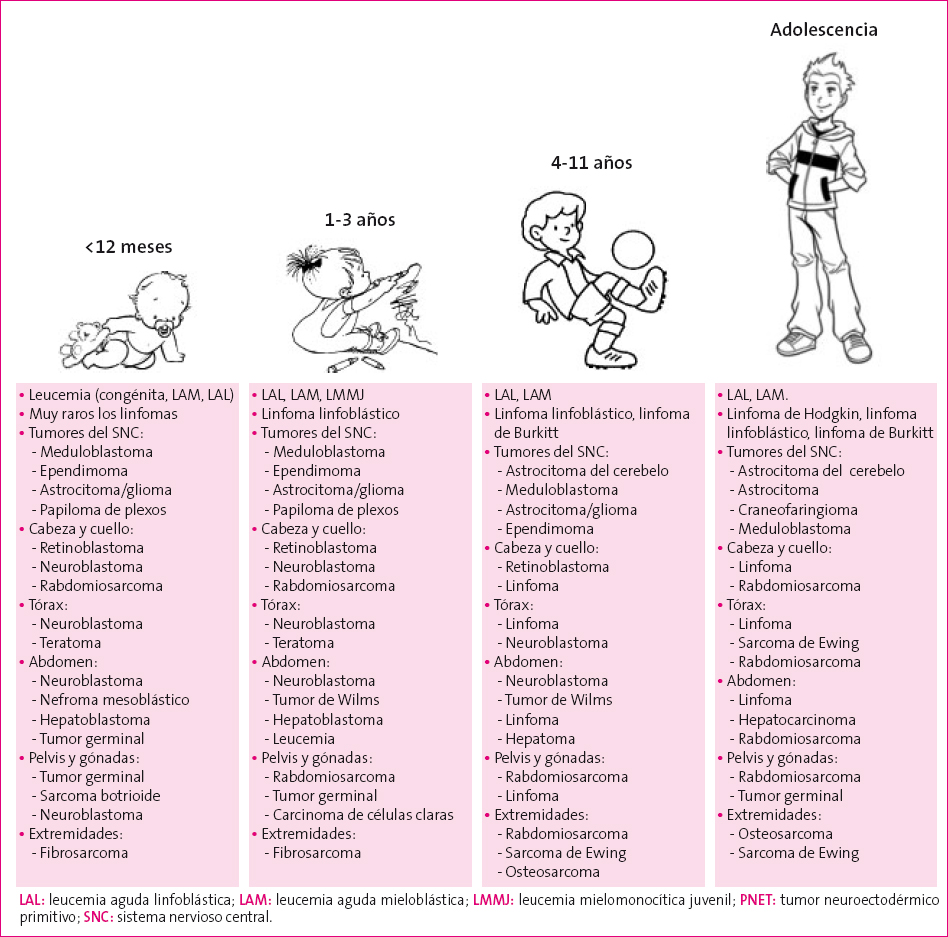
Los tipos más frecuentes de neoplasias infantiles son las leucemias, los tumores del sistema nervioso central y los linfomas. La incidencia de tumores infantiles se resume en la Figura 13 y su distribución por edades en la Figura 21.
Figura 1. Distribución por grupo diagnóstico de los tumores infantiles en España, de 0-14 años entre 2000-20113, en comparación con registros europeos Mostrar/ocultar
Figura 2. Predominio del tipo de cáncer infantil según edad y localización Mostrar/ocultar
¿CÓMO CONSEGUIR UN DIAGNÓSTICO PRECOZ DEL CÁNCER INFANTIL?
Ninguna prueba de laboratorio o imagen sustituye a una anamnesis y exploración física exhaustivas13. El diagnóstico precoz se apoya en tres puntos clave6:
- Elevado índice de sospecha. Las neoplasias infantiles son raras, pero precisamente por ello no pueden diagnosticarse si no se piensa en ellas dentro del diagnóstico diferencial de patologías comunes hematológicas, linfáticas, neurológicas, gastrointestinales, cutáneas y de partes blandas o del aparato locomotor, entre otras.
- Deben reconocerse los grupos de alto riesgo. Existen determinados grupos de pacientes en los que se debe extremar la vigilancia por su mayor predisposición al desarrollo de tumores: síndromes neurocutáneos, malformaciones congénitas, cromosomopatías, inmunodeficiencias o historia familiar de cáncer heredofamiliar.
- Deben reconocerse las “banderas rojas”. Existen determinados síntomas y signos-guía sugerentes de cáncer infantil, que aparecen hasta en el 85% de los niños que desarrollan una neoplasia y que se exponen a continuación.
En 1991, Pollock et al. describieron una asociación entre la edad y el tiempo de demora diagnóstica. Observaron de forma significativa un mayor retraso a medida que aumentaba la edad del niño17, lo que se ha reproducido en estudios más recientes13,18. Esto podría justificarse por existir una mayor vigilancia y contacto físico (cambio de pañales, baño, juego, etc.) de los padres con los niños durante su lactancia y época preescolar, así como una mayor cantidad de revisiones y visitas al pediatra que cuando son mayores. El retraso diagnóstico varía para cada tipo de tumor y, así, es menor para el tumor de Wilms o el neuroblastoma, en contraposición, por ejemplo, con los linfomas de Hodgkin o los tumores cerebrales13.
¿CUÁLES SON LOS SÍNTOMAS-GUÍA SUGERENTES DE CÁNCER INFANTIL?
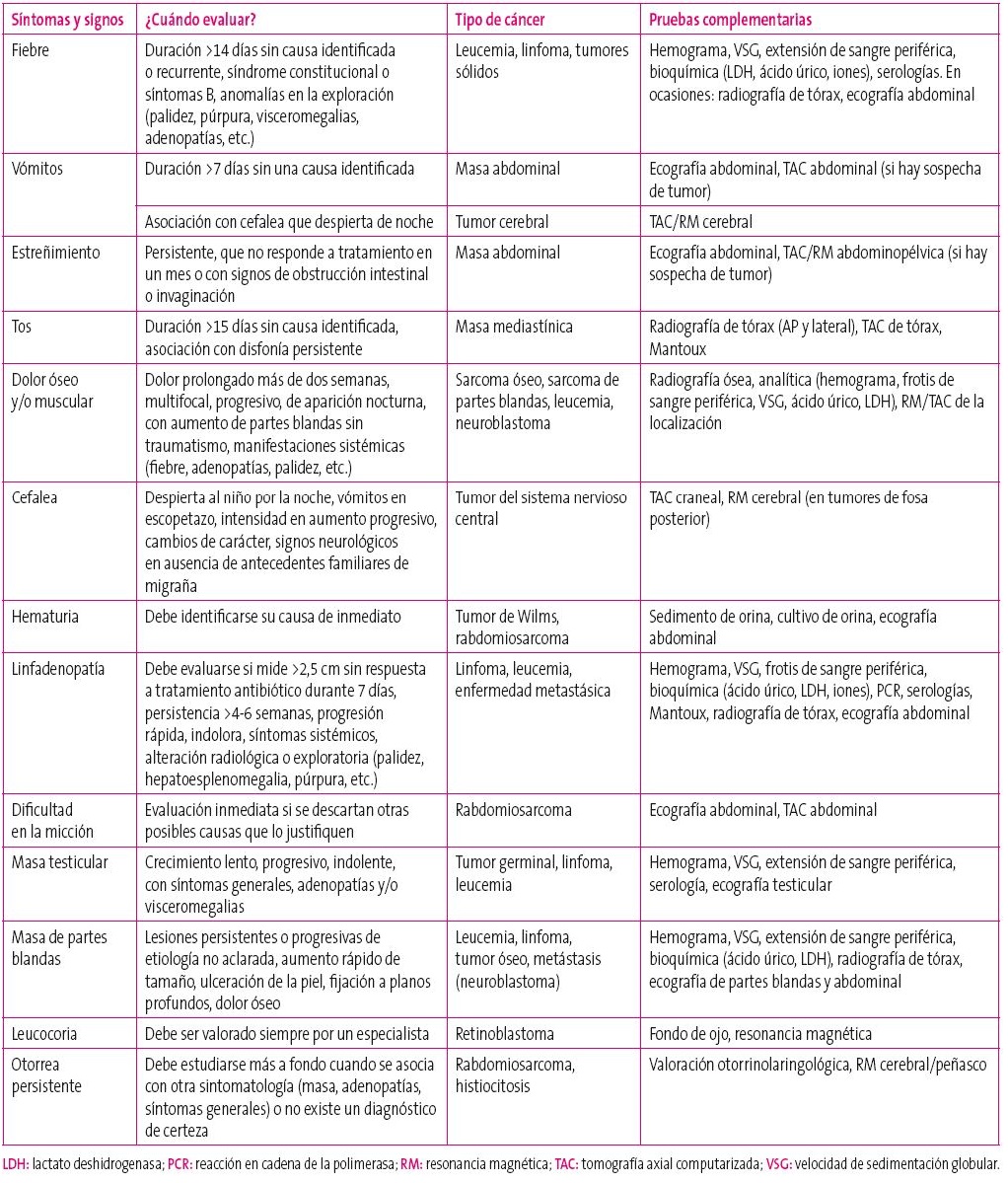
Las neoplasias infantiles suelen presentarse en su inicio con síntomas inespecíficos que imitan la patología banal pediátrica15, lo que, junto con lo infrecuente del cáncer infantil, hace que exista a menudo un bajo índice de sospecha. Un estudio reciente ha demostrado el bajo valor predictivo positivo de los síntomas iniciales de cáncer en la infancia19. En algunas ocasiones, la neoplasia se descubre como hallazgo casual en una prueba de imagen realizada por otro motivo. La probabilidad de que un pediatra de Atención Primaria diagnostique una neoplasia oscila como máximo una vez cada 5-7 años2, en algunos casos cada 20 años5. Cuando los síntomas generales sean atribuibles a enfermedades banales (cefalea, cojera, fiebre, anorexia, pérdida de peso, vómitos, adenopatías, etc.) pero perduren en el tiempo o se asocien a una nueva sintomatología, debe realizarse una revisión del diagnóstico de sospecha. Es importante considerar los tumores infantiles dentro del diagnóstico diferencial cuando hay cambios comportamentales bruscos objetivados por los padres (especialmente en niños pequeños)2. A continuación se desarrollan los síntomas y signos más habituales (Tabla 2).
Tabla 2. Síntomas y signos de alerta que deben hacer pensar en un cáncer pediátrico Mostrar/ocultar
Cefalea
Es un síntoma frecuente, afecta aproximadamente al 5% de la población infantil en edad escolar2. Rara vez aparece de forma aislada cuando existe una neoplasia subyacente, pues en un 95% de los casos se acompaña de focalidad neurológica u otros signos de alarma2,20. Las siguientes son características preocupantes:
- Aparece en menores de tres años.
- Tiene un predominio matutino y/o despierta al niño por la noche.
- Apareció hace menos de seis meses y persiste más de dos semanas.
- Se asocia a vómitos recurrentes, “en escopetazo”, de aparición nocturna o precedidos por cefalea.
- Asocia focalidad neurológica.
- Asocia alteraciones oftalmológicas (papiledema, disminución de agudeza, nistagmo, etc.)
- Presenta variaciones en su patrón, características, frecuencia o intensidad, con un curso progresivo.
- Aumenta con la tos o maniobras de Valsalva.
- Asocia talla baja o desaceleración del crecimiento.
- Asocia diabetes insípida.
- Existe antecedente personal o familiar de neurofibromatosis.
- No existe antecedente familiar de migraña. La tríada clásica consistente en cefalea, vómitos y papiledema, y aparece solo en un tercio de los tumores cerebrales.
Es esencial realizar una historia clínica detallada (duración, localización, frecuencia, causas precipitantes, intensidad, horario, etc.) y una exploración neurológica exhaustiva. Una buena exploración detecta anomalías en hasta un 90-95% de los niños que padecen un tumor cerebral, lo cual resulta ser una útil herramienta de screening20. La evaluación a través de métodos de neuroimagen es controvertida la gran mayoría de las veces, por lo que se reserva a aquellos casos con sintomatología de menos de seis meses de evolución y algún síntoma o signo de alarma predictor de una lesión ocupante de espacio intracraneal2.
Linfadenopatías
El aumento de volumen de ganglios linfáticos es un motivo de consulta frecuente en Atención Primaria. Los ganglios cervicales e inguinales se palpan con frecuencia en niños sanos. Deben vigilarse si su tamaño es superior a 1-1,5 cm. En general, se debe a procesos reactivos o infecciosos, pero puede tratarse de un primer signo de presentación de linfomas, leucemias y tumores sólidos (neuroblastoma, sarcomas, etc.) o de una histiocitosis2.
Las siguientes características deben hacer sospechar que una linfadenopatía tiene un origen neoplásico2,20:
- Adenopatías persistentes durante más de 4-6 semanas o rápidamente progresivas, en las que no hay un origen infeccioso.
- Cualquier adenopatía mayor de 2,5 cm en ausencia de signos de infección y sin respuesta a un ciclo de antibióticos.
- Localización supraclavicular, retroauricular o epitroclear, con atención también a las axilares.
- Si se acompañan de sintomatología sistémica (fiebre, pérdida de peso, sudoración nocturna, etc.).
- Si se observan alteraciones en la radiografía de tórax (masa mediastínica, adenopatías, etc.).
- Si asocian palidez, hepatoesplenomegalia púrpura u otras masas6.
Tal como ocurre con muchos otros procesos, es esencial realizar una adecuada anamnesis: detallar el tiempo de evolución, la ubicación (localizadas o generalizadas), los síntomas asociados, el contacto con animales, los viajes al extranjero o medios rurales, el tamaño y el aspecto de las adenopatías, así como sus características evolutivas en el tiempo. Las adenopatías secundarias a malignidad se describen como fijas, de consistencia dura/gomosa, formando conglomerados y no acompañadas de dolor ni de signos inflamatorios.
En la mayoría de los casos puede vigilarse la evolución y la respuesta a los tratamientos durante un par de semanas. Estaría indicada la biopsia ganglionar (preferible a la punción-aspiración con aguja fina) si se acompañan de:
- Alteraciones radiológicas del tórax (adenopatías, masa mediastínica).
- Síndrome constitucional.
- Hepatoesplenomegalia.
- Localización atípica (supraclavicular, epitroclear, retroauricular).
- Adenopatías rápidamente progresivas sin etiología infecciosa o inflamatoria evidente2,20.
Dolores osteoarticulares
El dolor óseo es un motivo de consulta frecuente por patología banal, pero también puede ser la primera manifestación de una tumoración ósea primaria (osteosarcoma, sarcoma de Ewing) o de una leucemia aguda (hasta un 60% presenta sintomatología músculoesquelética)6. En ocasiones, la naturaleza insidiosa de los dolores secundarios a un tumor óseo hace difícil su diagnóstico, pero hay características que deben ponernos en alerta2:
- Localización difusa o multifocal.
- Aparición intermitente en su inicio, pero progresivamente más persistente.
- Aparición o intensificación durante la noche, que llega a interrumpir el sueño.
- Intensidad desproporcionada en relación con los hallazgos físicos, sin observarse signos inflamatorios asociados.
- Afectación articular con limitación funcional (por ejemplo, alteración de la marcha).
- Manifestaciones sistémicas (por ejemplo, síndrome constitucional, fiebre, etc.).
- Palpación de masa sobre una región ósea u otro nivel.
- Ausencia de antecedente traumático. Una presentación con hepatoesplenomegalia, adenopatías, fiebre de origen desconocido, palidez, hematomas o equimosis debe hacer sospechar un síndrome linfoproliferativo.
¿CUÁLES SON LOS SIGNOS-GUÍA SUGERENTES DE CÁNCER INFANTIL?
Febrícula o fiebre persistente (de causa inexplicable)
La fiebre es un motivo de consulta frecuente en patologías pediátricas benignas, pero también es habitual que se presente en las primeras fases del cáncer infantil. Debe alarmarnos cuando tenga una duración prolongada (>10-14 días) o sea recurrente sin un origen conocido, así como cuando se asocie a un síndrome constitucional (astenia, anorexia, pérdida de peso), síntomas B (pérdida de peso, sudoración nocturna), dolor osteoarticular o anomalías en la exploración física (palidez, hematomas, poliadenopatías, hepatoesplenomegalia, aftas orales)6. Estas manifestaciones en conjunto obligan a descartar una malignidad hematológica (leucemia, linfoma) y algunos tumores sólidos (por ejemplo, neuroblastoma, sarcoma de Ewing, etc.).
Palidez y/o púrpura
Son hallazgos preocupantes en la infancia, en especial si aparecen de forma conjunta o se asocian con fiebre de origen desconocido, síndrome constitucional, hepatoesplenomegalia y/o múltiples adenopatías en la exploración. La palidez debe valorarse en mucosas (por ejemplo, conjuntival). Debemos derivar para estudio, en especial de la médula ósea, cuando se asocie con los siguientes casos20:
- Tumores sólidos al diagnóstico.
- Presencia de blastos en sangre periférica.
- Afectación significativa de una o más series hematológicas sin una explicación.
- Pancitopenia asociada con linfadenopatías y/o hepatoesplenomegalia.
Masa mediastínica
Las masas mediastínicas pueden presentarse como un hallazgo casual en una exploración radiológica rutinaria o diagnosticarse mediante los síntomas compresivos de estructuras adyacentes al tumor: obstrucción de la vía aérea superior (tos, disnea, estridor, disfonía, etc.), derrame pleural o pericárdico maligno, síndrome de vena cava superior (edema cervical y/o facial, distensión de las venas cervicales, plétora facial, tos, disnea, etc.) o, en el caso de tumores del mediastino posterior, por disfagia, compresión medular o de la salida de raíces nerviosas2,20. En casos como el síndrome de vena cava superior o la compresión medular, estamos ante auténticas urgencias oncológicas. En la Tabla 3 se exponen los diagnósticos pediátricos de sospecha más frecuentes según la localización topográfica.
Tabla 3. Localización topográfica de las masas mediastínicas y sus diagnósticos diferenciales Mostrar/ocultar
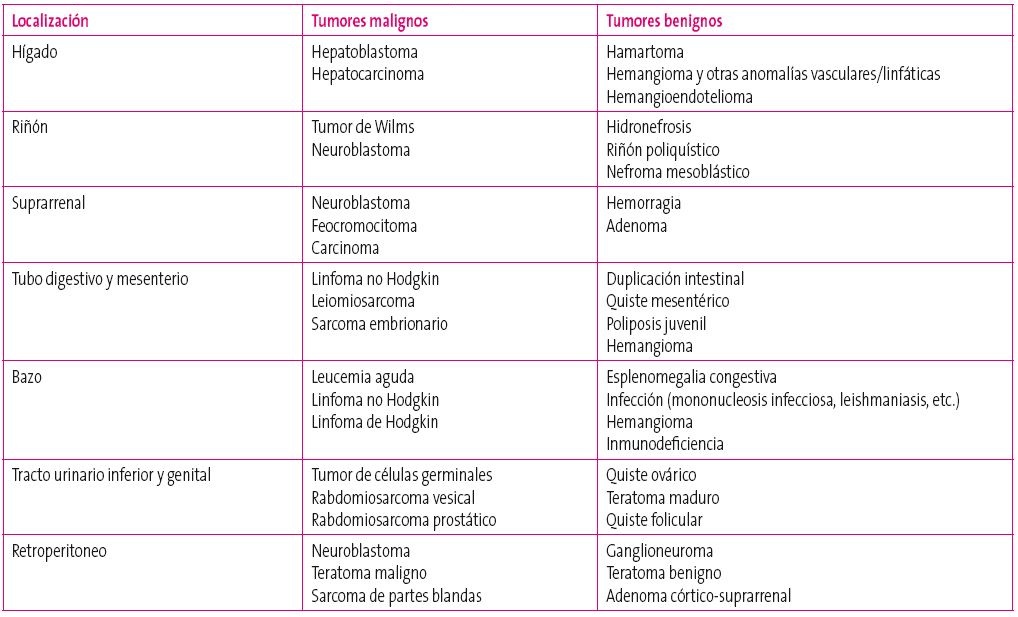
Masa abdominal
El hallazgo de una masa abdominal supone una urgencia diagnóstica en Pediatría. A menudo se observa mediante palpación, descubierta como hallazgo casual por los padres (durante el juego, el baño, etc.) o en una exploración rutinaria realizada por el pediatra. Es posible tener una orientación diagnóstica según la edad del niño y la localización de la masa (Tabla 4)2. Una adecuada anamnesis que desgrane los síntomas asociados junto con una minuciosa exploración física aportan mucha información. La palpación abdominal debe realizarse con ambas manos, de forma cuidadosa (para evitar la rotura del tumor). Asimismo, han de detallarse las características de la masa (localización, tamaño, consistencia, movilidad, relaciones, forma, etc.)2. Deben registrarse las malformaciones (aniridia, hemihipertrofia, etc.) o los síndromes de predisposición genética al desarrollo de tumores (Tabla 2).
Tabla 4. Diagnóstico diferencial de las masas abdominales según edad y localización Mostrar/ocultar
Masa cutánea o de partes blandas
En la infancia, la mayoría de las tumoraciones cutáneas son de etiología benigna. Es sospechosa la malignidad cuando se dan las siguientes características:
- Comienzo neonatal y crecimiento posterior (con excepción de los hemangiomas).
- Crecimiento rápido y progresivo/span>
- Ulceración de la piel y/o fijación a planos profundos.
- Consistencia dura.
- Tamaño mayor de 3 cm.
- Asociación a dolor óseo2.
Masa testicular
Suele ser un hallazgo casual al palpar el niño o los padres el testículo agrandado. En general su crecimiento es progresivo, no doloroso. Es necesario valorar la presencia de sintomatología acompañante (fiebre, síndrome constitucional, etc.) y realizar una exploración cuidadosa en busca de hallazgos físicos: masa inguinal, hidrocele, adenopatías inguinales (o en otras localizaciones) y hepatoesplenomegalia. Debemos descartar un tumor germinal, pero también una infiltración por un tumor sólido (por ejemplo, rabdomiosarcoma) o un proceso linfoproliferativo6.
Cambios en la órbita o en el ojo
La pérdida de visión y la aparición de un estrabismo no preexistente pueden ser signos de un proceso maligno subyacente. Cualquier niño mayor de tres meses que desarrolle un estrabismo o en el que se objetive un reflejo pupilar blanco (leucocoria), debe ser estudiado con objeto de descartar un retinoblastoma6,18. La proptosis puede ser un signo de tumoraciones orbitarias (neuroblastoma, retinoblastoma, rabdomiosarcoma, linfoma y leucemia)6. En todos estos casos, un especialista debe realizar de forma urgente una exploración exhaustiva.
Malformaciones y síndromes asociados con el desarrollo de tumores.
Existe un riesgo aumentado de cáncer en determinadas cromosomopatías y síndromes hereditarios. Alrededor de un 2-7,6% de las neoplasias infantiles tienen una condición subyacente predisponente7,15. Uno de cada 900 adultos jóvenes es superviviente de cáncer infantil y en los próximos años lo será uno de cada 25013. Es importante, por consiguiente, conocer si son portadores de mutaciones genéticas transmisibles a sus descendientes.
Debemos sospechar que una neoplasia infantil tiene un componente hereditario cuando7:
- Hay dos generaciones o más afectadas por el mismo tipo de cáncer o afín.
- Hay dos o más miembros de una familia afectados por un tipo raro de neoplasia.
- La edad de aparición es más temprana de lo esperable para ese tipo de cáncer.
- En tumores bilaterales, multifocales o más agresivos de lo esperable.
- En tumores sucesivos (segundos o terceros tumores) en un mismo individuo.
- En tumores que afecten a dos sistemas orgánicos diferentes.
Cuando sabemos que un niño padece un determinado síndrome se puede establecer una historia natural e instaurar un programa adecuado de seguimiento y diagnóstico precoz de tumores, como ocurre, por ejemplo, en el síndrome de Beckwith-Wiedemann.
BIBLIOGRAFÍA
- Álvarez Silván AM, Santana V. Signos y síntomas de alarma en el cáncer infantil. [Monografía en internet]. Oncopedia – Cure4kidsTM; 2010 [en línea] [consultado el 10/02/2014]. Disponible en: https://www.cure4kids.org/ums/oncopedia/case_detail/chapter/?id=34
- García Hernández B. Sospecha de cáncer en pediatría. Pediatr Integral 2008;XII(6):537-44.
- Registro Nacional de Tumores Infantiles de la Sociedad Española de Hematología y Oncología Pediátricas (RNTI-SEHOP) [base de datos en Internet]. Valencia: Universitat de València, 2014 [en línea]. Disponible en: http://www.uv.es/rnti/pdfs/B1.05-Texto.pdf
- Ahrensberg JM, Hansen RP, Olesen F, Schrøder H, Vedsted P. Presenting symptoms of children with cancer: a primary-care population-based study. Br J Gen Pract. 2012;62(600):e458-65.
- Fernández-Teijeiro Álvarez A. Signos de sospecha de neoplasias. En: XXII Congreso Nacional de la Sociedad Española de Pediatría Extrahospitalaria y de Atención Primaria. Tenerife, octubre de 2008
- Stones DK. Childhood cancer: Early warning signs. CME. 2010;28(7):314-6.
- Gauthier-Villars M, Stoppa-Lyonnet D. Les prédispositions génétiques aux cancers de l’enfant en 2011. Bull Cancer. 2011;98(5):459-75.
- Navajas A, Peris R. Tumores en la infancia: consideraciones epidemiológicas y terapéuticas. JANO. 2007;1668:29-37.
- Heck JE, Park AS, Qiu J, Cockburn M, Ritz B. Risk of leukemia in relation to exposure to ambient air toxics in pregnancy and early childhood. Int J Hyg Environ Health. 2013. pii: S1438-4639(13)00158-2.
- Heck JE, Park AS, Qiu J, Cockburn M, Ritz B. An exploratory study of ambient air toxics exposure in pregnancy and the risk of neuroblastoma in offspring. Environ Res. 2013;127:1-6.
- Zhao L, Liu X, Wang C, Yan K, Lin X, Li S, et al. Magnetic fields exposure and childhood leukemia risk: a metanalysis based on 11,699 cases and 13,194 controls. Leuk Res. 2014;38(3):269-74.
- Young G, Toretsky JA, Campbell AB, Eskenazi AE. Recognition of common childhood malignancies. Am Fam Physician. 2000;61(7):2144-54.
- Rodrigues KE, De Camargo B. Diagnóstico precoce do câncer infantil: responsabilidade de todos. Rev Assoc Med Bras. 2003;49(1):29-34.
- Escribano Ceruelo E, García-Miguel P, González Navarro A, González Hernández MJ. El papel del pediatra de Atención Primaria en la atención a los niños con cáncer. Rev Pediatr Aten Primaria. 2005;7:371-6.
- García Hernández B. Signos y síntomas sugerentes de cáncer en la infancia en Atención Primaria. Pediatr Integral. 2004.VIII(6):524-32.
- Yaque Navarrete M, Macías Seda J, Cruz Domínguez I, Álvarez Gómez JL, Cantero Sánchez FJ. El pediatra de Atención Primaria y la atención integral del paciente oncológico. En: XIV Congreso Nacional de la Sociedad Española de Pediatría Extrahospitalaria y de Atención Primaria. Sevilla, octubre de 2000.
- Pollock MPH, Krischer JP, Vietti TJ. Interval between symptom onset and diagnosis of pediatric solid tumors. J Pediatr. 1991;119:725-32.
- Fragkandrea I, Nixon JA, Panagopoulou P. Signs and symptoms of childhood cancer: a guide for early recognition. Am Fam Physician. 2013;88(3):185-92.
- Dommett RM, Redaniel MT, Stevens MC, et al. Features of childhood cancer in primary care: a population-based nested case-control study. Br J Cancer. 2012;106(5):982-7.
- Madero L. Signos y síntomas de alarma de cáncer en la infancia. Mesa redonda Sevilla 2000. En: XIV Congreso Nacional de la Sociedad Española de Pediatría Extrahospitalaria y de Atención Primaria. Sevilla, octubre de 2000 [en línea].
LECTURAS RECOMENDADAS
-
Kilburn LB, Siegel SE, Steuber CP. Chapter 6: Clinical Assessment and Differential Diagnosis of the Child with Suspected Cancer. En: Philip A. Pizzo, David G. Poplack. Principles and Practice of Pediatric Oncology. 6thEdition. Philadelphia: Lippincott Williams & Wilkins; 2011. p. 146-59.
Capítulo de un tratado clásico de Oncohematología Pediátrica, en el que se realiza una revisión exhaustiva del manejo clínico inicial ante una sospecha de cáncer infantil, así como los diagnósticos diferenciales que deben plantearse en cada caso, repasando los síntomas y signos-guía uno a uno.
-
Neville KA, Steuber CP. Clinical assessment of the child with suspected cancer. [Monografía en Internet]. UpToDate; 2014 [en línea] [consultado el 21/02/2014]. Disponible en: http://www.uptodate.com/contents/clinical-assessment-of-the-child-with-suspected-cancer? source=search_result&search=infantile+cancer&selectedTitle=1%7E150
Monografía con contenido actualizado (última revisión en noviembre de 2013) y expuesta de forma muy clara, que desgrana los principios generales de evaluación de un paciente pediátrico con sospecha de cáncer, los síntomas/signos comunes y los pasos para establecer el diagnóstico.
Cómo citar este artículo
Artículos relacionados
 Oncología para el pediatra de Atención Primaria (II): formas de presentación de las diferentes neoplasias infantiles
Oncología para el pediatra de Atención Primaria (II): formas de presentación de las diferentes neoplasias infantiles
Huerta Aragonés J. Oncología para el pediatra de Atención Primaria (II): formas de presentación de las diferentes neoplasias infantiles. Form Act Pediatr Aten Prim. 2014;7;67-74