Herpes genital… ¿siempre es abuso sexual?
2 Complejo Hospitalario Universitario de Toledo. Toledo. (España).
3 MIR-Pediatría. Hospital General Universitario de Toledo. Toledo. (España).
4 Pediatra. CS Santa María de Benquerencia. Toledo. (España).
PUNTOS CLAVE
- El pediatra de Atención Primaria se encuentra en una posición privilegiada para poder detectar de forma precoz una situación de abuso sexual en la infancia.
- Ante una lesión genital debemos ser cautos y descartar que estemos ante un abuso sexual. Es conveniente, por tanto, derivar al medio hospitalario para iniciar el protocolo de abuso sexual.
- El herpes zóster genital es una entidad infrecuente en la edad pediátrica, debiéndose descartar inmunosupresión si se confirma el diagnóstico.
- Se debe individualizar el tratamiento con aciclovir en función de la localización y la extensión de las lesiones.
CASO CLÍNICO
Motivo de consulta: lesión genital
Antecedentes personales: no alergias medicamentosas ni alimentarias conocidas. Asmático sin tratamiento de base, ingreso por crisis asmática al año de vida. No otros antecedentes médico-quirúrgicos de interés. Calendario vacunal completo para su edad. No vacunado frente a la varicela al no estar incluida la vacuna dentro del calendario vacunal de Castilla-La Mancha en aquel momento.
Antecedentes familiares y sociales: familia de etnia gitana. Padre empleado en local de comida rápida, madre en situación de desempleo, diagnosticada de trastorno bipolar. Cinco hijos. Faltas escolares repetidas, en seguimiento por servicio social.
Enfermedad actual: niño de 6 años que acude al centro de salud acompañado por su padre por aparición de lesiones herpetiformes, dolorosas, de 3 días de evolución, que afectan a escroto y pene, extendiéndose hacia la zona anal. El padre refiere que el paciente "se rascaba" un día antes de la aparición de las lesiones. Niegan lesiones en otras localizaciones o en otros miembros de la familia. Niegan fiebre u otra clínica sistémica asociada. No refieren traumatismo previo, clínica respiratoria, digestiva, síndrome miccional ni otra sintomatología asociada. Durante la entrevista clínica llama la atención el comportamiento excesivamente retraído del niño en consulta: no habla, no mira a los ojos, dirige la mirada continuamente hacia el suelo, no contesta cuando se le pregunta directamente. Ante la sospecha de abuso sexual se evita la realización de exploraciones repetidas siendo explorado solo visualmente para describir las lesiones y es derivado a Urgencias hospitalarias para estudio, exploración completa y valoración de inicio de protocolo de abuso sexual.
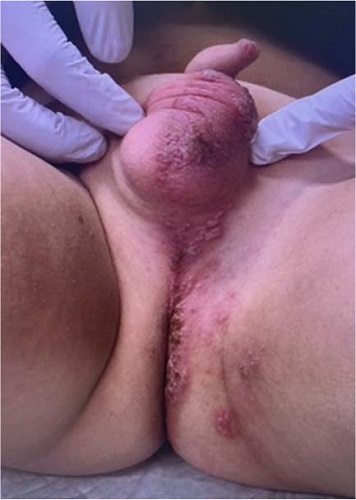
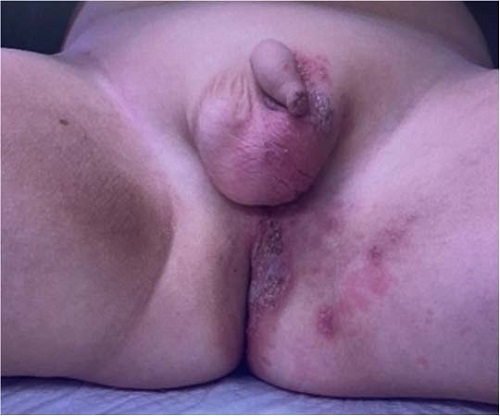
Exploración física: buen estado general, bien hidratado y perfundido, normocoloreado en piel y mucosas. Se observan lesiones vesiculosas pequeñas agrupadas en racimo, sobre una base eritematosa, de forma predominante en zona ventral peneana, escroto, pliegue inguinal izquierdo y región perineal (Figuras 1 y 2). Presenta leve afectación de parte proximal de muslo y glúteo izquierdo. Doloroso a la manipulación, el paciente retira al contacto. No se palpan adenopatías ni se aprecian lesiones en otras localizaciones. Resto de la exploración sin hallazgos significativos.
Figura 1. Lesiones vesiculosas pequeñas agrupadas en racimo. Mostrar/ocultar
Figura 2. Presenta leve afectación de parte proximal de muslo y glúteo izquierdo. Mostrar/ocultar
Evolución: en el servicio de Urgencias es valorado por Pediatría y Dermatología, activándose el protocolo de abuso sexual, incluyendo la realización del parte de lesiones. Se contacta con el juez de guardia, con el médico forense y con Trabajo Social.
Se recoge cultivo para herpes según indicación del dermatólogo de guardia. Acude el médico forense para valoración, solicitando: muestras de las lesiones (ingle, pene dorsal y ventral, escroto y ano), serologías para despistaje de infecciones de transmisión sexual (ITS), virus herpes simple (VHS) tipo 1, VHS-2, virus varicela zoster (VVZ), virus de la hepatitis B, virus de la hepatitis C, virus de la inmunodeficiencia humana (VIH) y sífilis en el paciente y despistaje familiar. Se realiza parte judicial y se solicita a laboratorio que guarden en custodia las muestras de las lesiones.
El exudado genital es positivo para VVZ y negativo para VHS. Ante los resultados de la serología, se confirma el diagnóstico de herpes zoster genital, descartándose, por tanto, la opción de abuso sexual, por lo que se informa a los padres de los resultados y no se lleva a cabo el despistaje familiar. Se cierra el episodio judicial y se comunica al médico forense, enviando un fax al Instituto de Medicina Legal y Ciencias Forenses de Toledo.
Al encontrarnos ante una infección atípica en el paciente pediátrico, tanto por su etiología como por su localización, es importante descartar causas de inmunosupresión, por lo que se realiza analítica para descartar inmunodeficiencias. En la analítica, los parámetros se encuentran dentro de la normalidad, sin neutropenia ni linfopenia y con un leve descenso de IgG no significativo. Dada la extensión de las lesiones, se inicia tratamiento con aciclovir oral con resolución posterior de la clínica.
INFECCIÓN POR VIRUS VARICELA ZOSTER EN PEDIATRÍA
El herpes zóster puede presentarse en todas las edades, pero su aparición en la edad pediátrica es rara1-3, siendo excepcional la afectación genital. Además, desde la inclusión de la vacuna de la varicela en los calendarios vacunales infantojuveniles de todo el mundo, diversos estudios confirman la disminución del herpes zoster en la edad pediátrica4-9.
Como factores de riesgo para presentar herpes zóster infantil destacan la inmunodepresión como principal factor, la infección por varicela en el primer año de vida del lactante y la infección por varicela durante el segundo trimestre de la gestación3.
CLÍNICA
Las manifestaciones clínicas incluyen sintomatología general, como sensación de picazón, dolor, fiebre y cefalea, así como aparición inicial de un exantema eritematoso maculopapuloso que evoluciona a vesículas agrupadas en racimo sobre base eritematosa. En el paciente pediátrico inmunodeprimido, son más frecuentes tanto las manifestaciones generales como la aparición de las lesiones a diferentes niveles, de forma que es importante descartar inmunosupresión cuando se confirma el diagnóstico.
En ocasiones, como en nuestro caso, las lesiones se pueden presentar en la región genital y anal, pudiéndose acompañar de clínica miccional (disuria), prurito, secreción, aparición de adenopatías a ese nivel, así como la sintomatología sistémica ya mencionada1.
DIAGNÓSTICO DIFERENCIAL
La lesión genital producida por herpes zóster es excepcional en la infancia y adolescencia, de forma que es importante realizar un adecuado diagnóstico diferencial (Tabla 1). El diagnóstico se basa en la clínica, pero están disponibles estudios serológicos y otros que permiten identificar la etiología.
Tabla 1. Causas posibles de úlceras genitales en Pediatría. Mostrar/ocultar
Ante una lesión genital se debe realizar diagnóstico diferencial principalmente con el VHS tipo 1 y 2 (clínicamente similar al VVZ), el chancro sifilítico y el chancro blando, siendo fundamental la realización de serologías para un correcto diagnóstico1.
TRATAMIENTO
La infección por VVZ en pacientes pediátricos no suele tener graves repercusiones, siendo innecesario el tratamiento en la mayoría de pacientes1. El tratamiento antiviral sistémico se reserva para inmunodeprimidos, para pacientes que presenten previamente eccemas extensos11-13, formas graves diseminadas con dolor1 y para aquellos casos excepcionales en los que, además de la afectación genital, se encuentre afectado un par craneal11-13, en especial si hay afectación oftálmica1,12,13. El tratamiento sistémico del herpes zóster en estos casos podría prevenir la diseminación, y reducir la severidad. Es importante recalcar que no hay evidencia de la utilidad de la aplicación tópica de los antivirales, por lo que siempre se administrarán de forma sistémica. El tratamiento es recomendable iniciarlo en las primeras 72 horas desde la aparición de la sintomatología para conseguir una mayor efectividad.
El tratamiento recomendado en las formas menos graves consiste en aciclovir oral durante 5 días, disponiendo de otras alternativas válidas como valaciclovir, famciclovir o foscarnet; mientras que en las formas graves es preferible el aciclovir intravenoso durante 7-14 días.
Para el resto de los casos se recomiendan medidas básicas generales: antipruriginosos, soluciones antisépticas secantes para las lesiones, así como analgesia adecuada1.
CONCLUSIONES
La infección por VVZ en la infancia con afectación de la zona genital es muy infrecuente y nunca será la primera sospecha diagnóstica. La aparición de lesiones genitales en la edad pediátrica requiere especial atención por nuestra parte, siendo conveniente tener en cuenta la sospecha de abuso sexual. Ante la sospecha de abuso sexual es fundamental la derivación al servicio de urgencias hospitalarias para activación de protocolo de posible abuso sexual y estudio completo. El diagnóstico de confirmación lo aportarán las serologías. Ante una infección por VVZ con afectación genital, el tratamiento básico consiste en medidas básicas generales, que incluyen tratamiento sintomático del prurito y del dolor, así como soluciones secantes para la resolución precoz de las lesiones. Se reservarán los antivirales sistémicos para casos muy concretos: inmunodeprimidos, coexistencia de dermatitis atópica severa, formas graves diseminadas con dolor y afectación oftálmica o de algún par craneal.
BIBLIOGRAFÍA
- Aktaş H, Erdal SA, Güvenç U. Herpes Zoster in children: Evaluation of the sixty cases. Dermatol Ther. 2019;32:e13087.
- Martínez Roig A, Moraga Llop FA. Infecciones cutáneas de etiología vírica. Pediatr Integr. 2021;25:129-39.
- Gómez M, Pérez l, López M, De Manueles F, Martínez ML. Actualización en herpes zóster. A propósito de 4 casos. Semergen. 2016; 42:e47-e49.
- Rafferty E, Reifferscheid l, Russell ML, Booth S, Svenson LW, MacDonald SE. The impact of varicella vaccination on paediatric herpes zoster epidemiology: a Canadian population-based retrospective cohort study. Eur J Clin Microbiol Infect Dis. 2021;40:2363-70.
- Russell ML, Dover DC, Simmonds KA, Svenson LW. Shingles in Alberta: Before and after publicly funded varicella vaccination. Vaccine. 2014 Oct 29;32:6319-24.
- Marra F, Chong M, Najafzadeh M. Increasing incidence associated with herpes zoster infection in British Columbia, Canada. BMC Infect Dis. 2016;16:1-13.
- Civen R, Marin M, Zhang J, Abraham A, Harpaz R, Mascola l, et al. Update on incidence of herpes zoster among children and adolescents after implementation of varicella vaccination, Antelope Valley, CA, 2000 to 2010. Pediatr Infect Dis J. 2016;35:1132-6.
- Soysal A, Gönüllü E, Yıldız İ, Karaböcüoğlu M. Incidence of varicella and herpes zoster after inclusion of varicella vaccine in national immunization schedule in Turkey: time trend study. Hum Vaccin Immunother. 2021;17:731.
- Wolfson LJ, Daniels VJ, Altland A, Black W, Huang W, Ou W. The Impact of Varicella Vaccination on the Incidence of Varicella and Herpes Zoster in the United States: Updated Evidence From Observational Databases, 1991-2016. Clin Infect Dis. 2020;70:995-1002.
- Uceda SM, Isabel BM, Carmona MJN. Úlceras genitales en la edad pediátrica, en qué pensar. Form Act Pediatr Aten Prim. 2020;13:1-4.
- Gross G, Schöfer H, Wassilew S, Friese K, Timm A, Guthoff R, et al. Herpes zoster guideline of the German Dermatology Society (DDG). J Clin Virol. 2003 Apr 1;26:277-89.
- Mendieta Eckert M, González Hermosa MR, Fonseca Capdevila E. Herpes zóster en la infancia. Piel. 2022;37:25-31.
- España A, Redondo P. Update in the treatment of herpes zoster. Actas Dermosifiliogr. 2006;97:103-14.